Что такое кровь густая что такое мигрень
.jpg)
Патогенез мигрени
Патогенез мигрени весьма сложен. Если раньше думали, что мигрень — это патологическое состояние сосудов головы, то в последние годы акцент перенесен в сам головной мозг. Первично нарушается метаболизм нейротрансмиттеров в головном мозге, что запускает каскад патологических процессов, приводящих к пароксизму интенсивной головной боли. Хорошо известны семейные случаи мигрени, которая передается по аутосомно-доминантному типу с высокой пенетрантностью гена, особенно по женской линии. Недавно выявлено, что семейная гемиплегическая мигрень связана с дефектом 19-й хромосомы (локусы 4 и 13). Возможно, другие варианты мигрени связаны с иными генами хромосомы, ведающими обменом нейротрансмиттеров.
В развитии мигренозного приступа важную роль играют вазоактивные биогенные амины — серотонин, катехоламины, гистамин, пептидные кинины, простагландины и др. При мигрени происходит, прежде всего, интенсивное высвобождение серотонина из тромбоцитов. Серотонин суживает крупные артерии и вены, а также расширяет капилляры, что создает условия для замедления кровотока и развития ишемии мозга. До фазы интенсивной головной боли снижается внутримозговой кровоток, что клинически проявляется в различных вариантах ауры. Если редуцируется кровоток в вертебрально-базилярном бассейне, включая заднюю мозговую артерию, то в качестве ауры мигрени возникают различные зрительные расстройства (фотофобии, фотопсии, гемианопсии, скотомы), фонофобия, дизартрия, вестибулярные и дискоординаторные нарушения. При редукции кровотока в системе каротидных артерий появляются клинические признаки дисфории, расстройства речи, движений (моно-, гемипарезы) или чувствительности (парестезии, онемения и т. п.). При длительном спазме сосудов и ирритации вегетативных немиелиннзированных вазоактивных волокон выделяются в стенку сосуда нейропептиды — субстанция Р и кальцитонин ген-связанный пептид, нитрокинины, которые увеличивают проницаемость стенки и приводят к ее нейрогенному асептическому воспалению. Это сопровождается отеком стенки сосуда и ее растяжением. Свободный серотонин выделяется с мочой в неизмененном виде или в виде метаболитов, и в разгар приступа мигрени его содержание падает, что усиливает атонию сосудов головы, увеличивает проницаемость сосудистой стенки. Такие изменения в сосудах вызывают раздражение чувствительных рецепторов тройничного (тригеминального) нерва и формирование болевого синдрома соответствующей локализации (глазница, лобно-теменно-височная область). Боль обусловлена не вазодилятацией, а является следствием возбуждения афферентных волокон тройничного нерва в стенках сосудов. Васкулярно-тригеминальная теория широко исследуется в последние годы. Существует гипотеза о первичной патологии тромбоцитарной системы. При мигрени выявляется повышенная агрегация тромбоцитов. Эта агрегация усиливается при снижении активности фермента МАО (моноаминоксидазы), поэтому приступы могут провоцироваться при употреблении продуктов, содержащих тирамин, который связывает МАО. Тирамин также оказывает влияние на высвобождение серотонина из тромбоцитов и норадреналина нервных окончаний, что еще больше усиливает вазоконстрикцию. Одновременно в тканях замедляется метаболизм тучных клеток и увеличивается выделение гистамина, усиливающего, как и серотонин, проницаемость сосудистой стенки. Это способствует прохождению через нее плазмокининов — тканевых гормонов, в частности брадикинина, значительное содержание которого находят и в мягких тканях, окружающих височную артерию (характерна пульсирующая боль). При распаде тромбоцитов также увеличивается уровень простагландинов, особенно Е1 и Е2, которые приводят к уменьшению кровотока во внутренней и увеличению кровотока в наружной сонной артерии. Эти процессы способствуют снижению болевого порога сосудов. Известны преобладание мигренозных приступов у женщин и частая связь их с менструальным циклом. Выявлена связь приступов мигрени с уровнем эстрогенов плазмы, способствующих увеличению содержания серотонина и снижению болевого порога сосудистой стенки. Изменения нейрогенной регуляции также приводят к расширению артерио-венозных шунтов, что способствует «обкрадыванию» капиллярной сети и ишемической гипоксии, переполнению кровью венозных сосудов и избыточному их растяжению. У больных мигренью имеется и центральная адренергическая недостаточность, что проявляется парасимпатическими чертами: артериальная гипотензия, вестибулопатия, язвенная болезнь, запоры, аллергические реакции и т. п.
В целом в патогенезе мигрени можно выявить сочетание так называемых неспецифических факторов (митохондриальная недостаточность, возбудимость мозга) и специфических (сосудистые изменения, функционирование тригеминсваскулярной системы).
Необходимо отметить, что в генезе, а скорее в поддержании сосудистой головной боли у больных мигренью определенную роль играет рефлекторное напряжение мышц скальпа и шейного корсета (трапециевидной, кивательной) в ответ на болевое воздействие. Это подтвердилось при записи ЭМГ с трапециевидных мышц у больных латерализованными мигренями: осцилляции ЭМГ на больной стороне даже вне приступа были почти в 2 раза больше, чем на здоровой.
Установлено, что дебюту и экзацербации болезни, как правило, предшествуют психогенные факторы; в анамнезе выявляется значительное число детских и актуальных психотравмирующих ситуаций. Для больных характерны достаточно выраженные эмоциональные и личностные изменения. Значимость головы в их представлении о собственной — схеме тела весьма высокая, и приступы боли возникают в тот момент, когда появляется ощущение угрозы определенному уровню притязаний, своему «эго-идеалу». Боль в этом случае — наиболее приемлемый социальный способ «защиты». Выявление у больных мигренью выраженного психовегетативного синдрома в сочетании с описанными выше как эндогенно, так и экзогенно обусловленными нейротрансмиттерными нарушениями, т. е. наличие психовегетативно-эндокринно-соматического звена в генезе болезни, дает основание рассматривать мигрень как психосоматическое заболевание.
Относительно механизма пучковой головной боли до настоящего времени нет удовлетворительного объяснения: по данным ряда авторов, в основе ее лежит неполноценность региональной симпатической иннервации (возможно, генетически обусловленной). Периодичность зависит от биоритмов гомеостаза с колебанием уровня вазоактивных веществ. Действие внешних факторов опосредуется через изменения гуморальной среды, в результате чего нарушается компенсация в дефектном участке симпатической иннервации.
Определенный интерес представляет обсуждение мигрени и эпилепсии. Общим для этих состояний, по С. Н. Давиденкову, является в первую очередь пароксизмальность, достаточная стереотипность приступов, иногда постприступная сонливость. Результаты исследования дневной ЭЭГ были иногда разноречивы: от нормальной до обнаружения некоего подобия эпилептиформной активности. Однако тщательные полиграфические исследования, проведенные в ночное время, не только не обнаружили эпилептических феноменов на ЭЭГ (хотя сон является мощным физиологическим провокатором эпилептической активности), но и выявили тенденцию у этих больных к усилению активирующих влияний (удлинение засыпания, укорочение глубоких стадий сна и увеличение поверхностных), что отражает увеличение активации во сне и наличие эмоциональной напряженности. Возникновение ночных цефалгий у больных мигренью, по-видимому, связано с быстрой фазой сна, когда, как известно, происходят максимальные изменения вегетативной регуляции, нарушение которой исходно присуще больным мигренью. Это и проявляется срывом компенсации и возникновением цефалгического приступа.
Было показано также, что аллергические состояния могут служить лишь «пусковым», а не патогенетическим фактором мигрени.
Провоцируют приступы мигрени многие факторы: изменения погоды, геомагнитные влияния, перепады атмосферного давления, нарушения режима труда и отдыха (недосыпание, избыточный сон), физическое и умственное перенапряжение, злоупотребление алкоголем, перегревание и т. п.
Мигрень: что происходит?
Основными теориями, объясняющими патогенез и причины мигрени, считаются:
- Сосудистая теория мигрени Вольфа (1930). Согласно ей мигрень вызывается неожиданным сужением внутричерепных сосудов, провоцирущим ишемию мозга и ауру. Вслед за этим происходит расширение внечерепных кровеносных сосудов, что и вызывает головную боль.
- Тригеминально-васкулярная теория мигрени (М. Moskowitz и соавт., 1989). В соответствии с ней при спонтанном приступе мигрени возникают потенциалы в стволовых структурах головного мозга, что вызывает активацию тригеминально-васкулярнои системы с выделением в стенку краниальных сосудов нейропептидов (субстанция Р, нейропептид, связанный с геном, контролирующим кальцитонин), вызывающих их дилатацию, повышенную проницаемость и, как следствие, развитие в ней нейрогенного воспаления. Асептическое нейрогенное воспаление активирует ноцицептивные терминали афферентных волокон тройничного нерва, расположенные в сосудистой стенке, приводя к формированию на уровне ЦНС чувства боли.
- Серотонинергическая теория мигрени. Известно, что серотонин (5-гидро-окситриптамин) значительно больше других трансмиттеров, (т.е. химических веществ, осуществляющих взаимодействие между клетками), вовлекается в патофизиологию мигрени, и, вероятно, играет инициирующую роль в развитии мигренозной головной боли.
Мигрень подразделяют на мигрень с аурой (классическую) и мигрень без ауры (простую). Простая мигрень наблюдается чаще — 80 % всех случаев мигрени, при простой мигрени боль возникает без предвестников и обычно нарастает медленнее. Классическая мигрень начинается с зрительных или других симптомов.
В 1948 году Wolff описал три главных диагностических критерия классической мигрени:
- Продромальная стадия или аура, обычно зрительная.
- Односторонняя головная боль.
- Тошнота или рвота.
В настоящее время к этим признакам можно добавить свето- и звукобоязнь, наличие триггерных факторов, наследственный анамнез.
Среди клинических признаков мигрени описывают нарушения зрения (дефекты полей зрения, фотопсия, мерцающая скотома), иногда возникает афазия, онемение, звон в ушах, тошнота и рвота, светобоязнь, изредка — временный гемипарез.
Характерен семейный анамнез и связь приступов с какими-либо провоцирующими факторами — определенными видами продуктов (шоколад, красное вино), голодом, физическими или эмоциональными напряжениями, менструацией.
Мигрень с аурой чаще всего начинается со зрительных симптомов в виде вспышек света, слепых пятен (скотом) или гемианопсии (ограничения поля зрения). Мигрень обычно появляется тогда, когда зрительная аура (длящаяся несколько минут) заканчивается или интенсивность ее проявлений снижается. Другие предвестники приступа мигрени отмечаются значительно реже, но иногда они следуют друг за другом: вслед за гемианопсией появляются покалывание в лице или конечностях. Для мигренозной ауры характерна смена позитивных симптомов негативными (например, за вспышками света следует скотома, за покалыванием — онемение). Характерные для мигрени диспепсические явления возникают на высоте головной боли. Рвота в большинстве случаев облегчает мигрень или даже прерывает приступ. Во время приступа отмечается также болезненность покровов головы.
Source: ilive.com.ua
Источник
Кровеносная система организма выполняет транспортную функцию, доставляя кислород и питательные элементы к клеткам и тканям. Любые патологические процессы, затрагивающие ее, ведут к нарушению работы внутренних органов. Густая кровь свидетельствует о нарушении ее состава.
Такое патологическое состояние характеризуется следующими признаками:
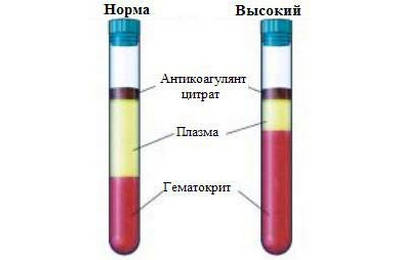
- повышение объема эритроцитов;
- увеличение уровня гемоглобина;
- возрастание концентрации форменных элементов и плазмы (гематокрит).
Прежде чем выяснять, почему образуется у человека густая кровь, необходимо отметить, что описанные выше показатели меняются по мере взросления людей.
О патологическом состоянии
Решение о том, что делать при густой крови, зависит от причин, спровоцировавших данное состояние. Важно понимать, что рассматриваемая проблема не является отдельным заболеванием. Она представляет собой симптом, который свидетельствует о протекании в организме человека серьезной патологии.
Кровь состоит из двух компонентов:
- кровяные клетки, или форменные, элементы, от которых зависит густота жидкости;
- плазма, составляющая жидкую часть.
.jpg)
В норме плотность первых составляет 1092–1095, второй — 1024–1050. То есть концентрация форменных элементов всегда превышает объем содержания плазмы. Последняя состоит примерно на 91% из воды и на 9% из сухого вещества. Помимо указанных клеток, в состав крови входят различные белки и соли.
Соотношение концентрации форменных элементов и плазмы, известное как гематокритное число, у мужчин и у женщин различно. Это объясняется физиологическими особенностями их организмов.
Густота, или вязкость, крови зависит от концентрации двух компонентов: фибриногена и протромбина. Однако этот показатель может возрасти вслед за увеличением количества холестерина, глюкозы и иных элементов.
Что приводит к повышению гематокрита
Причиной густой крови могут быть различные патологические процессы. Провоцируют повышение гематокрита у мужчин и женщин сходные факторы. Но в первом случае рассматриваемая проблематика встречается чаще ввиду описанных выше причин.
Выделяют следующие причины, способствующие повышению гематокрита:
Обезвоживание
Обезвоживание возникает на фоне:
- недостаточного поступления жидкости в организм человека;
- почечных патологий;
- течения сахарного диабета;
- лихорадки;
- проживания в регионе с высокой температурой окружающей среды;
- непрерывной рвоты, вызванной сильной интоксикацией или иными патологическими процессами;
- непрекращающегося поноса, возникающего вследствие пищевого отравления;
- хронического пиелонефрита.
Обезвоживание также грозит человеку при заболеваниях, которые сопровождаются повышением температуры тела. Данная реакция организма призвана нормализовать состояние больного, в результате чего наблюдается повышенное потоотделение и учащенное мочеиспускание.
Длительный прием лекарственных препаратов
Ряд препаратов (в основном это синтетические лекарства) при длительном применении негативно сказывается на состоянии крови: ее плазма постепенно теряет жидкую часть, что приводит в итоге к повышению гематокрита. Вызвать подобные явления могут:
- препараты, применяемые для лечения патологий коры надпочечников (например, Гидрокортизон);
- контрацептивы, принимаемые перорально;
- диуретики;
- лекарства, предназначенные для восстановления эректильной функции.
Эти таблетки можно применять только после согласования курса лечения с врачом и в той дозировке, которую назначил специалист.
Нарушение обменных процессов
При желудочных, кишечных и печеночных патологиях часть продуктов обмена окисляется недостаточно и в таком виде попадает в кровеносную систему. Это приводит к повышению содержания форменных элементов, включая глюкозу, на фоне сохранения прежней концентрации плазмы.
В результате уменьшается объем белков в кровеносной системе, что в дальнейшем провоцирует выход воды из крови в жировую клетчатку. О данной проблеме свидетельствует появление отеков.
Проблемы с дыхательной системой
Нарушение работы органов дыхания становится причиной снижения объема поступающего в организм кислорода. Недостаток этого вещества провоцирует наступление гипоксии и окисление крови.
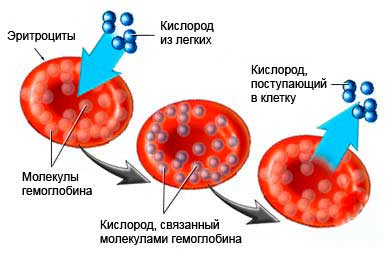
Последнее обстоятельство негативно сказывается на жизнеспособности форменных элементов: те начинают скапливаться в сосудах. В итоге на фоне гипоксии ускоряется процесс распада кровяных телец и выхода продуктов, ухудшающих течение патологического состояния.
Увеличение холестерина
Увеличение объема холестерина в крови известно как гиперхолестеринемия. Данный процесс способствует повышению гематокрита. При этом изменение вязкости крови происходит на фоне активного поступления в плазму не только холестерина, но и других элементов: триглицеридов, липопротеинов.
Заражение организма
Заражение организма различными инфекциями или паразитарными формами жизни приводит к активизации иммунитета. Его клетки проникают в кровеносную систему, где в дальнейшем погибают, повышая тем самым концентрацию плазмы.
Этот процесс обуславливается тем, что часть лейкоцитов постоянно располагается в подслизистом слое кишечника. Такая организация позволяет избежать состояния переполненности сосудов. Однако при глистной или инфекционной патологии лейкоциты возвращаются в кровяное русло, вследствие чего повышается вязкость жидкости.
Нервные перенапряжения
Сильные переживания приводят к повышению уровня содержания различных компонентов в кровяном русле: холестерина, глюкозы и других элементов. При этом для повышения гематокрита необходимо, чтобы человек регулярно испытывал нервные перенапряжения. Эпизодические стрессы слабо влияют на состоянии кровеносной системы.
В то же время регулярный выброс адреналина в кровь, происходящий на фоне нервных переживаний, не только повышает гематокрит, но и негативно сказывается на функциях костного мозга.
Другие факторы
Существует довольно много факторов, провоцирующих появление густой крови. К их числу также можно отнести:
- негативное влияние окружающей среды, курение, воздействие угарного и выхлопного газов;
- антифосфолипидный синдром;
- эритремия, при которой повышается уровень содержания эритроцитов;
- лейкоз;
- миелома;
- цирроз печени;
- гепатит;
- панкреатит;
- варикозное расширение вен;
- термические ожоги.
Неправильное питание — это еще одна довольно распространенная причина загустения крови. Объясняется появление такого последствия тем, что после того, как в организм проникли продукты, иммунная система высвобождает множество клеток для их очищения от чужеродных элементов. То есть после каждого приема пищи кровь человека становится немного гуще.
У новорожденных детей
У новорожденного показатели крови значительно отличаются от характеристик у взрослых и детей в возрасте от года. Они нормализуются с течением времени. В частности, у новорожденных наблюдается высокое содержание гемоглобина и эритроцитов.
Эти явления обусловлены тем, что организм ребенка попадает в незнакомую для себя обстановку и соответствующим образом реагирует. Примерно к году все показатели восстанавливаются и приближаются к таковым у взрослых.
Период вынашивания ребенка
При вынашивании ребенка происходят серьезные перестройки в организме женщины. Ряд из них необходим для полноценного формирования плода. Однако некоторые изменения негативно сказываются на состоянии как матери, так и будущего ребенка. Одной из них является густая кровь при беременности.
Повышение гематокрита у женщин происходит по следующим причинам:

- индивидуальными особенностями физиологии;
- снижение поступления воды;
- недостаточное потребление витаминов и минералов, которые в большом количестве идут на формирование плода;
- недостаток ферментов;
- прием железосодержащих лекарств, назначаемых на фоне низкого гемоглобина;
- активное употребление продуктов, богатых белковыми соединениями и углеводами;
- активная работа селезенки.
Кроме того, густая кровь при беременности возникает из-за течения ряда патологий:
- большая потеря крови;
- повышенная свертываемость, которая достаточно часто приводит к выкидышам;
- патологии почек, печени и кишечника;
- сильная боль.
Нередко гематокрит у беременных повышается на короткий отрезок времени под влиянием отдельного фактора. Но при их сочетании состояние женщины резко ухудшается.
Важно понимать, что густая кровь у беременных — это защитная реакция организма от кровопотери при родах. То есть во время вынашивания плода у всех женщин на время повышается гематокрит. Говорить о серьезности данной проблемы можно только в том случае, если концентрация плазмы и форменных элементов значительно превысила допустимую норму.
Возможные осложнения
Чаще всего густая кровь диагностируется у лиц пожилого возраста. Это объясняется тем, что со временем человеческий организм хуже справляется со своими функциями, вследствие чего продукты распада выводятся в меньшем объеме. Из-за густой крови возрастает нагрузка на сердечно-сосудистую систему, что в итоге приводит к возникновению соответствующих патологий.
Риск развития осложнений при рассматриваемой проблеме напрямую зависит от причин, ее вызвавших.
Последствия у взрослых
Выше было сказано, что при густой крови наблюдается снижение кровотока. Особенно ярко эта проблема протекает на уровне мелких сосудов. В результате возникает застой жидкости, что приводит к:
- снижению поступления кислорода и питательных элементов к клеткам;
- застою недоокисленных продуктов;
- высвобождению радикалов.
Описанные процессы способствуют нарушению гомеостаза и возникновению гипоксии.
Кроме того, из-за замедления кровотока повышается проницаемость сосудистых стенок. Данное обстоятельство является одной из основных причин:
- образования атеросклеротических бляшек;
- склеивания тромбов между собой, что становится предпосылкой для появления тромбоза.
Указанные процессы провоцируют:
- инфаркт миокарда;
- инсульт мозга;
- тромбоэмболию системы легочной артерии;
- смертельный исход.
По мере развития рассматриваемого патологического процесса наблюдается утолщение стенок миокарда с последующим их истончением. В результате развивается сердечная недостаточность.
Снижение кровотока также способствует появлению гипертонии (повышенного артериального давления), частой кровоточивости.
Последствия при беременности
Последствия для ребенка при беременности на фоне развития рассматриваемого патологического процесса будут гораздо тяжелее, чем для женщины. Густая кровь вызывает следующие негативные явления:
.jpg)
- варикозное расширение вен, затрагивающее нижние конечности;
- гипоксия еще несформировавшегося ребенка;
- тромбоз, инсульты, инфаркты;
- нарушения в развитии ребенка;
- приостановка прогресса беременности;
- выкидыш.
Если не предпринимать никаких мер по разжижению густой крови, то вероятность наступления смерти ребенка будет крайне высокой.
Клиническая картина
Рассматриваемая проблема не имеет специфических признаков. То есть симптомы густой крови не выделяются в отдельную группу. О возникновении повышенного гематокрита могут свидетельствовать следующие признаки:
- сильная жажда;
- иссушение слизистых оболочек и кожных покровов;
- появление одышки;
- низкая переносимость нагрузок, мышечная слабость;
- активное биение сердца без явных причин;
- появление неприятных ощущений, локализованных за грудной клеткой;
- тяжесть в голове;
- чувство озноба в конечностях.
Ребенок с густой кровью становится более плаксивым и сонливым.
Способы выявления проблемы
Прежде чем рассматривать, как разжижают густую кровь, следует остановиться на способах выявления данной проблемы. В этих целях проводятся такие мероприятия, как:
.jpg)
- общий анализ крови;
- коагулограмма, обязательная для беременных в случае выявления патологического состояния;
- биохимический анализ;
- тест на толерантность к глюкозе;
- анализ мочи.
Все исследования проводятся с целью определения уровня содержания форменных элементов и отклонения их от нормальных показателей.
Медикаментозная терапия
Лечение густой крови предполагает проведение мероприятий, направленных как на ее разжижение, так и на подавление причины. Для достижения этих целей назначаются:
- процедуры для восстановления метаболизма;
- препараты, препятствующие образованию тромбов;
- мероприятия по устранению опухолевых образований.
Активную роль в устранении рассматриваемой проблемы играют следующие препараты:
- Аспирин, Кардиомагнил, Дипиридамол и Тирофибан. Они способствуют разжижению крови и нормализации кровотока. Эти препараты не назначаются при следующих патологиях:
- язвы желудка и 12-перстной кишки;
- бронхиальная астма;
- печеночная дисфункция;
- гипертония;
- наличие аллергии на компоненты лекарств;
- беременность.
- В случае выявления указанных патологий данные препараты заменяются на другие: Неодикумарин, Варфарин, Гепарин.
Важно отметить, что одновременный прием препаратов первой и второй групп запрещен. Лечение густой крови проводится под контролем коагулограммы.
Терапия патологического процесса также включает в себя мероприятия и препараты, предназначенные для устранения основного заболевания. Поэтому схема лечения определяется в зависимости от индивидуальных показателей пациента.
Нормализация питания
В целях разжижения крови рекомендуется беременным и другим пациентам пересмотреть свой ежедневный рацион. Диета при рассматриваемой проблеме предполагает отказ от определенных продуктов. Что есть нельзя, определяет лечащий врач на основании индивидуальных показателей пациента.

Диетическое питание включает в себя следующие условия:
- Активное потребление жидкостей. Ежедневно больному необходимо выпивать до 1,5–2 литров жидкости. Рекомендуется останавливать свой выбор на чистой, негазированной воде. Саму жидкость необходимо употреблять в течение дня.
- Сократить объем потребления соли. Она препятствует выведению жидкости из организма, что становится причиной образования отеков.
- Есть больше продуктов с аскорбиновой кислотой. Она способствует быстрому разжижению крови. Аскорбиновую кислоту можно встретить в ягодах, фруктах (грейпфруте, лайме, лимоне), овощах красного и оранжевого цветов.
- Добавлять в рацион разнообразные специи. В качестве приправы для блюд рекомендуется использовать:
- куркуму;
- орегано;
- укроп;
- имбирь;
- тимьян.
- Использовать рапсовое, оливковое и льняное масла.
В ходе лечения необходимо отказаться от:
- молока и молочных продуктов;
- мясных изделий и консервации;
- яичного желтка;
- шоколада, кофе и продуктов с высоким содержанием сахара;
- хлебобулочных изделий.
Дополнить диету призвана корректировка ежедневных физических нагрузок в сторону их снижения. При этом нельзя полностью от них отказываться.
Народная медицина
Лечение народными средствами также дает положительные результаты. Применять подобные средства рекомендуется только после консультации с врачом.
Кора ивы

- Для приготовления лекарства потребуются чайная ложка растения и два стакана кипятка. Смешав ингредиенты, их необходимо поставить на медленный огонь и варить на протяжении 20 минут.
- После этого состав должен настояться в течение шести часов.
- Готовое лекарство принимается по стакану три раза в день.
Корень имбиря
Растение нужно предварительно измельчить, после чего смешать с небольшим количеством корицы и добавить в чай. Состав принимается не более трех раз в день после еды.
Растительный сбор
- Для разжижения крови необходимо в равных пропорциях смешать листья черной смородины, ягоды боярышника и шиповника, цветки календулы.
- После измельчения следует взять четыре столовые ложки готовой смеси и разбавить двумя стаканами кипятка. Состав варится в течение 20 минут и настаивается некоторое время.
- Готовое средство принимается каждый раз после еды.
Дополнить приведенные выше схемы лечения можно гирудотерапией. Прибегать к данной процедуре разрешается только после консультации у врача, так как она имеет множество противопоказаний.
В качестве профилактики рассматриваемой проблемы можно воспользоваться советами, которые касаются диетического питания. Также в целях предотвращения формирования густой крови рекомендуется регулярно заниматься физическими упражнениями, вести активный образ жизни и отказаться от вредных привычек.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник


