Ежедневная персистирующая головная боль

Ранее используемые термины: de novo хроническая головная боль, хроническая головная боль с острым началом. Описание: ежедневная головная боль, с самого начала протекающая без ремиссий (хронизация происходит не позднее 3-х дней от начала боли). Боль, как правило, двусторонняя, давящего или сжимающего характера, легкой или умеренной интенсивности. Может отмечаться фотофобия, фонофобия или легкая тошнота. Диагностические критерии:
Примечания:
КомментарийВ настоящем 2-ом издании МКГБ тип 4.8. Новая ежедневная (изначально) персистирующая головная боль (НЕПГБ) выделена в самостоятельную форму отличную от 2.3. Хронической ГБН. Несмотря на то, что у этих двух типов есть много общих черт, НЕПГБ является специфической клинической разновидностью, так как проявляется ежедневной головной болью без ремиссий с самого начала боли (или почти с начала) и возникает у лиц, не имевших до этого жалоб на головную боль. Способность пациента точно вспомнить начало своей боли, ее изначально хронический характер —важнейший фактор диагностики 4.8. Новой ежедневной (изначально) персистирующей головной боли. НЕПГБ может сопровождаться некоторыми симптомами, характерными для мигрени или ГБН. Симптомы НЕПГБ могут напоминать и некоторые вторичные формы головной боли, такие как головная боль при понижении ликворного давления, посттравматическая головная боль и головная боль, вызванная инфекционными поражениями (в частности, при вирусных инфекциях). Для исключения таких вторичных форм необходимы дополнительные исследования. Если имеет место или отмечался в течение последних 2 месяцев лекарственный абузус, отвечающий критерию В любого из подтипов 8.2. Абузусной головной боли, следует придерживаться такого правила: использовать кодировку предшествующей первичной головной боли, а также кодировку 8.2.7. Возможная абузусная головная боль, но не использовать кодировку 4.8. НЕПГБ. НЕПГБ может иметь два исхода. В первом случае головная боль может после нескольких недель самопроизвольно завершиться без лечения, во втором случае (рефрактерный тип течения) даже интенсивное лечение может оказаться бесполезным и боль надолго сохраняет хронический характер. Классификационный комитет считает необходимым проведение более детальных исследований рефрактерного к терапии течения НЕПГБ, в том числе исследований по сравнению 4.8. НЕПГБ и 2.3. Хронической ГБН. 4. Другие первичные головные боли
| Опрос о бремени болезни среди пациентовПомогите докторам узнать о мигрени больше. Ваше мнение и ощущения очень важны, чтобы мы могли лучше помогать вам справляться с мигренью! Пройти опрос |
Источник
Хроническая ежедневная головная боль (ХЕГБ) — это не «диагноз», а «термин», который объединяет в себе феноменологическую особенность (длится более 15 дней в месяц и более 3 месяцев) головной боли, являющейся ведущим симптомом нескольких «нозологически самостоятельных» заболеваний, например, мигрень, головная боль напряжения, новая ежедневно (изначально) персистирующая головная боль, hemicrania continua.
(!) Указанные выше особенности ХЕГБ явились причиной того, что ХЕГБ не вошла в новую Международную классификацию головной боли 2-го издания, 2003 (МКГБ-2) поскольку в ней приведены критерии для дифференциальной диагностики каждого из подвидов ХЕГБ (с указанием наличия или отсутствия лекарственного абузуса*), а, следовательно, отпала необходимость в данной обобщающей нозологической единице (ХЕГБ), имеющейся ранее в МКГБ-1.
*см. комментарии МКГБ 2-е издание (2003):
Хроническая мигрень: При наличии абузусного фактора (отвечающего критерию В любого из подтипов 8.2. Головной боли при злоупотреблении лекарственных препаратов (абузусной головной боли), как правило, именно он является фактором хронизации головной боли. В этом случае следует применить тройную кодировку, обозначив сначала исходный тип головной боли 1.1. Мигрень без ауры, затем 1.6.5. Возможная хроническая мигрень и 8.2.7. Возможная абузусная головная боль. Если спустя 2 месяца после отмены препарата, предположительно вызвавшего абузус, головная боль по-прежнему соответствует критериям хронической мигрени, диагноз 8.2.7. Возможная абузусная головная боль следует отвергнуть и кодировать такого пациента как 1.5.1. Хроническая мигрень плюс исходный тип мигрени (чаще 1.1. Мигрень без ауры). Если на фоне отмены препарата в течение этих 2-х месяцев наступает улучшение, и критерии перестают выполняться, следует отказаться от кодировки 1.5.1. Хронической мигрени и применить кодировку 8.2. Абузусная головная боль.
Хроническая головная боль напряжения: Во многих неясных случаях имеет место лекарственный абузус. Если головная боль отвечает критерию В любого из подтипов 8.2. Головной боли при избыточном применении лекарственных препаратов (абузусной головной боли), следует использовать две кодировки 2.4.3. Возможная хроническая ГБН и 8.2.7. Возможная абузусная головная боль. Если спустя 2 месяца после отмены препарата, вызвавшего абузус, головная боль по-прежнему соответствует критериям хронической ГБН, диагноз 2.3. Возможная абузусная головная боль следует отвергнуть и кодировать такого пациента как 2.3. Хроническая ГБН. Если на фоне отмены препарата в течение этих 2-х месяцев наступает улучшение, и критерии перестают выполняться, следует отказаться от кодировки 2.3.4. Возможная хроническая ГБН и применить кодировку 8.2. Абузусная головная боль.
Самыми частыми формами ХЕГБ являются хроническая мигрень и хроническая головная боль напряжения.
Следует обратить внимание на то, что клинические (феноменологические) черты ХЕГБ могут иметь и вторичные головные боли, длящиеся (в соответствии МКГБ-2) более 3 (трех) месяцев. Органические (вторичные) причины ХЕГБ встречаются не более чем в 10% случаев и представлены в основном цервикогенными, посттравматическими головными болями, и головными болями развивающимися вследствие изменения внутричерепного давления.
Следует признать, что вопрос идентификации этих головных болей (особенно первичных) часто весьма затруднителен. Среди многообразия жалоб у таких пациентов бывает крайне трудно выделить признаки изначальной форму головной боли, которая преобразовалась (трансформировалась) в хроническую форму (ХЕГБ).
Для диагностики ХЕГБ важное значение имеет ретроспективный анализ анамнестических данных с изучением как клинических особенностей исходных форм головных болей, так и поиск возможных причин и факторов, способствующих трансформации этих головных болей в ХЕГБ.
ХЕГБ в большинстве случаев является осложнением уже длительно существующей эпизодической головной боли (мигрень, головная боль напряжения) и лишь у немногих пациентов с момента своего дебюта принимает ежедневный или почти ежедневный характер (новая ежедневно (изначально) персистирующая головная боль, hemicrania continua).
Среди факторов хронизации ГБ описаны ожирение, женский пол, исходно частая ГБ (более 1 раза в неделю), чрезмерное употребление анальгетических препаратов (более 10 дней в месяц) и эмоциональный стресс. Более чем у половины пациентов с ХЕГБ выявляются нарушения сна и эмоциональные расстройства (депрессивного и тревожного характера).
(!) Таким образом, ХЕГБ не является самостоятельной нозологической формой, представляет синдром (феномен), включающий различные первичные и вторичные ГБ, определяющим критерием которой является временной фактор — наличие головных болей более 15 дней в месяц и более 3 месяцев.
Предполагаются два основных механизма, которые могут лежать в основе хронизации разных форм эпизодической головной боли (ГБ) – это сенситизация ноцицептивных структур и снижение активности антиноцицептивных отделов центральной нервной системы (ЦНС).
Принято считать, что факторами, способствующими формированию ХЕГБ, также являются хронический эмоциональный стресс, злоупотребление анальгетиками и депрессивное расстройство, при этом наиболее часто все три фактора способствющие хронификации ГБ представлены одновременно.
В 50%-80% случаев у больных с ХЕГБ выявляется злоупотребление (абузус) анальгетиками, триптанами, комбинированными препаратами, а тревожные и депрессивные расстройства наблюдаются у 90% больных.
В основе лечения пациентов с ХЕГБ лежит соблюдение следующих принципов:
(1) установление исходной формы головной боли, которая трансформировалась в ХЕГБ;
(2) выявление трансформирующих факторов (см. выше);
(3) анализ предшествующего лечения с выявлением нерациональных тенденций, таких как: недооценка психогенного фактора в поддержании цефалгии; недооценка роли мышечно-тонических реакций; полипрагмазия, приводящая к реализации побочных эффектов лекарственных средств;
(4) терапия должна носить комплексный характер и основываться на оценке качества и степени выраженности участвующих патогенетических факторов индивидуально для каждого пациента, что позволяет осуществить индивидуальный подбор оптимальных сочетаний лекарственных средств;
(5) сочетание немедикаментозных и медикаментозных способов лечения;
(6) достаточная продолжительность лечения.
Лечение начинают прежде всего с разъяснения пациенту необходимость прекращения хронического применения «любимых» лекарственных препаратов, и подобра терапии, адекватную диагностированной форме ГБ.
Среди препаратов рекомендуемых сегодня для лечения ХЕГБ средствами первого выбора называются антиконвульсанты. Высказывается предположение, что эффективность антиконвульсантов при хронических болях обусловлена их способностью уменьшать явления периферической и центральной сенситизации, имеющих ключевое значение для хронификации боли.
Применение антидепрессантов при ХЕГБ помогает купировать депрессию, усугубляющую страдание, прекратить лекарственный абузус, нормализовать психический статус и сон, способствуя, тем самым, значительному повышению качества жизни пациента. По показаниям применяют миорелаксанты, бета-блокаторы, блокаторы кальциевых каналов, НПВС.
Источник
В статье приведены современные подходы к диагностике и лечению хронической ежедневной головной боли
Для цитирования. Спирин Н.Н., Касаткин Д.С. Современные подходы к диагностике и лечению хронической ежедневной головной боли // РМЖ. 2015. No 24. С. 1459–1462.
Головная боль – один из самых распространенных в популяции симптомов, значимо снижающих качество жизни и работоспособность [8]. В 2007 г. были опубликованы данные популяционного исследования, проводимого под эгидой Всемирной организации здравоохранения, по выявлению распространенности головной боли в мире [20], включившие в себя метаанализ 107 публикаций с 1982 по 2011 г. Анализируя распространенность головной боли в мире, было установлено, что она значимо чаще встречается в популяциях развитых стран Европы и Северной Америки (60%), по сравнению со среднемировой (45%), при этом отмечается существенное преобладание распространенности головной боли у женщин – 52% против 37% у мужчин. В России распространенность головной боли среди обратившихся на прием в поликлинику составляет около 37% [1].
Наиболее социально значимой и инвалидизирующей является хроническая ежедневная головная боль (ХЕГБ), объединяющая различные типы головной боли, которые возникают 15 и более раз в месяц на протяжении более 3 мес. Распространенность такого типа боли в развитых странах составляет 5–9% от всей женской популяции и 1–3% от популяции мужчин [19]. Важным аспектом является и тот факт, что 63% пациентов с хронической головной болью вынуждены в течение 14 и более дней в месяц принимать анальгетические средства [24], при этом в большинстве случаев наблюдаются признаки передозировки лекарственных средств, что дополнительно повышает риск развития осложнений [4].
Для упрощения дифференциальной диагностики ХЕГБ разделяется на боль с короткой продолжительностью, длящуюся до 4 ч, и длительную боль – продолжительностью свыше 4 ч [3]. К 1-й группе относят собственно первичные кратковременные головные боли и головные боли, связанные с вовлечением вегетативной нервной системы лица и головы. Ко 2-й, более распространенной группе, относят мигрень, в т. ч. трансформированную, хроническую головную боль напряжения (ХГБН) и гемикранию континуа (hemicrania continua).
Залогом эффективного лечения ХЕГБ является точно проведенная дифференциальная диагностика, позволяющая исключить вторичный характер головных болей и подтвердить нозологическую принадлежность данного типа боли. При оценке анамнеза, неврологического и соматического статуса следует обращать особое внимание на потенциальные предикторы вторичных болей, условно называемые «красными флагами».
К таковым, в частности, относятся:
– четкая клино-ортостатическая зависимость – появление или усиление головной боли при переходе в вертикальное или горизонтальное положение;
– головная боль провоцируется использованием пробы Вальсальвы – форсированным выдохом при закрытом носе и рте;
– внезапно впервые развившаяся интенсивная либо необычная головная боль;
– впервые появившаяся головная боль в возрасте старше 50 лет;
– наличие очаговой неврологической симптоматики;
– наличие травмы головы в ближайшем анамнезе;
– признаки системного заболевания (лихорадка, потеря массы тела, миалгии);
– отек диска зрительного нерва.
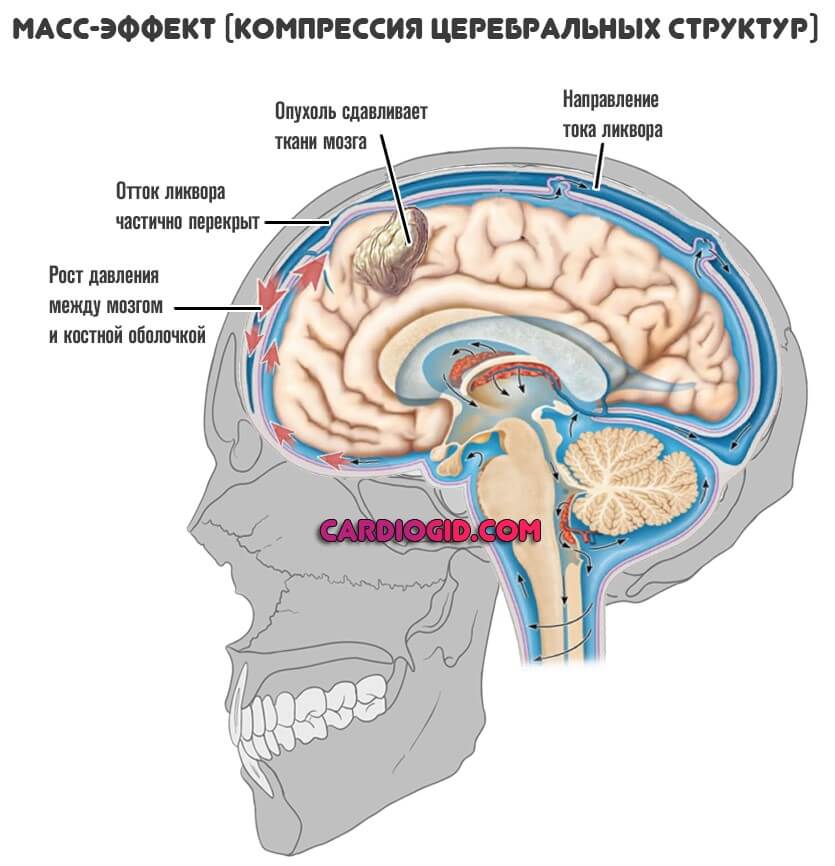
Наиболее частыми причинами вторичных головных болей являются повышение внутричерепного давления вследствие нарушения ликвородинамики (аномалия Арнольда – Киари) или объемного образования, наличие обструктивных апное сна, гигантоклеточный артериит, состояние после черепно-мозговой травмы и сосудистые аномалии (аневризмы и мальформации), реже внутричерепные гематомы. Использование дополнительных методов диагностики оправданно только в случае выявления у пациентов «красных флагов» [7], при этом более чувствительным в выявлении вторичного характера болей является метод магнитно-резонансной томографии (МРТ). При отсутствии противопоказаний рекомендовано проведение МРТ с контрастным усилением для повышения эффективности выявления объемных процессов. Применение нейровизуализационных методов при заведомо первичном характере головных болей нецелесообразно в силу отсутствия специфических симптомов поражения мозга. Использование электроэнцефалографии в диагностике головной боли также не является оправданным.
После исключения вторичного характера ХЕГБ рекомендовано использование критериев, рекомендованных Международной классификацией [3], для подтверждения нозологической формы головной боли.
ХЕГБ с короткой длительностью встречаются относительно редко, однако правильная диагностика этих состояний позволяет существенно улучшить качество жизни пациента. Головные боли, связанные с вовлечением вегетативной нервной системы лица и головы, включают в себя хроническую кластерную головную боль, пароксизмальную гемикранию и кратковременные односторонние невралгические головные боли с инъецированием конъюнктивы и слезотечением (SUNCT). Экспериментальные и функциональные нейровизуализационные исследования показали, что данные состояния сопровождаются активацией тригемино-парасимпатического рефлекса с клиническими признаками вторичной симпатической дисфункции. Отличительной особенностью данной группы является наличие латерализации (боли премущественно односторонние), локализация в области глазницы, реже – в области лба и виска, а также сочетание с ипсилатеральным инъецированием конъюнктивы и/или слезотечением, заложенностью носа и/или ринореей, отечностью века, потливостью лба или лица, миозом и/или птозом.
Другие первичные головные боли с короткой длительностью представлены гипнической болью (возникает во время сна, продолжается после утреннего пробуждения, чаще в возрасте старше 50 лет), кашлевой болью (головная боль возникает при кашле и проведении пробы Вальсальвы), головной болью физического напряжения (пульсирующая боль, резко усиливающаяся при физической нагрузке) и первичной колющей головной болью (острая боль в виске, темени или в области орбиты). Все нозологические формы данной группы имеют признаки наличия «красных флагов», а значит, могут быть выставлены как «диагноз отчаяния» только после полного исключения вторичного характера процесса, но и в этом случае они подлежат дальнейшему динамическому наблюдению.
ХЕГБ с длительностью свыше 4 ч включают в себя основные первичные головные боли: головную боль напряжения (ГБН), мигрень, гемикранию континуа и новую ежедневную персистирующую головную боль (new daily-persistent headache) [3].
Хроническая мигрень обычно развивается у пациентов с длительной историей мигрени, быстро или постепенно трансформировавшейся в ХЕГБ. Пациенты в этом случае описывают свое состояние как персистирующую умеренную головную боль с периодически возникающими эпизодами усиления по типу классической мигрени. Часто к подобной ситуации приводит неадекватная терапия мигрени, при этом имеет место так называемая «абузусная головная боль», связанная с изменением активности анальгетических систем на фоне злоупотребления анальгетиками.
Диагностическими критериями данной нозологической формы являются: наличие головной боли, соответствующей критериям С и D мигрени без ауры, характеризующейся одним из признаков: 1) односторонняя локализация, 2) пульсирующий характер, 3) интенсивность от средней до значительной, 4) ухудшается от обычной физической активности; в сочетании с одним из симптомов: 1) тошнота и/или рвота, 2) фотофобия или фонофобия; при этом длительность и частота возникновения соответствуют ХЕГБ (15 и более раз в месяц на протяжении более 3 мес.). Важным аспектом является исключение наличия у пациента абузусной головной боли путем отмены используемых анальгетиков в течение 2 мес., при сохранении симптоматики свыше этого срока диагностируется хроническая мигрень, в то время как наличие улучшения свидетельствует об абузусной головной боли.
Гемикрания континуа представляет собой умеренную боль одностороннего характера, без смены стороны, с отсутствием светлых промежутков и периодическим усилением боли; как и парциальная форма геми-крании сопровождается признаками вегетативной активации: ипсилатеральным инъецированием конъюнктивы и/или слезотечением, заложенностью носа и/или ринореей, миозом и/или птозом. Дополнительным диагностическим критерием является хорошая эффективность индометацина.
Новая ежедневная персистирующая головная боль – разновидность ХЕГБ, с самого начала протекающая без ремиссий (хронизация происходит не позднее 3 дней от начала боли). Боль, как правило, носит двусторонний, давящий или сжимающй характер, легкой или умеренной интенсивности, не усиливается от обычной физической нагрузки и сопровождается легкой фото- или фонофобией, небольшой тошнотой. Диагноз устанавливается в том случае, если пациент может точно указать дату возникновения головной боли. В случае затруднения пациента в определении времени начала симптомов выставляется диагноз ХГБН.
ХГБН является наиболее распространенным в популяции видом ХЕГБ и составляет более 70% всех головных болей. Длительность боли составляет нескольких часов, или боль имеет постоянный характер, сочетается с наличием 2 из следующих симптомов: 1) двусторонняя локализация, 2) сжимающий или давящий (непульсирующий) характер, 3) интенсивность от легкой до умеренной, 4) не усиливается от обычной физической нагрузки; и сопровождается легкой фото- или фонофобией, небольшой тошнотой. При наличии избыточного употребления анальгетиков на момент постановки диагноза должна быть исключена абузусная головная боль. В редких случаях у пациента может иметь место сочетание мигрени и хронической головной боли напряжения, что может служить проблемой при разработке тактики ведения пациента [7].
Лечение хронической головной боли является показателем качества работы врача как диагноста и, в то же время, как психолога и психотерапевта, т. к. адекватная рациональная психотерапия, в т. ч. в виде информирования пациента о причинах и факторах риска развития его головной боли, является важным условием снижения выраженности и частоты приступов, улучшения приверженности пациента лечению и повышения качества его жизни [16, 22]. Помимо этого, в программу лечения пациента с ХЕГБ необходимо включать ряд немедикаментозных мероприятий, которые могут обладать значительным эффектом, несмотря на отсутствие на настоящий момент серьезной доказательной базы. К таковым, в частности, относится изменение режима дня с выделением достаточного времени для ночного сна: полноценный сон является одним из важных условий восстановления антиноцицептивных систем мозга, а также систем, регулирующих психоэмоциональный статус и принимающих непосредственное участие в противодействии хронизации боли (ядра шва, голубое место). Вторым важным аспектом немедикаментозной терапии является коррекция диеты: необходимо ограничить или полностью исключить употребление алкоголя, кофеина, а также потенциально вызывающих головную боль продуктов (содержащих моноглутамат натрия). Соблюдение полноценного режима питания (с избеганием длительных периодов голодания) также является важным условием эффективного лечения. Также необходимо полностью исключить табакокурение.
Головная боль является одним из частых побочных эффектов медикаментозной терапии практически любыми препаратами, однако некоторые группы лекарственных средств обладают специфическим «цефалгическим эффектом», связанным с механизмом их действия (в частности, донаторы NO и ингибиторы фосфодиэстеразы), что необходимо учитывать в планировании терапии сопутствующей патологии.
В ряде исследований продемонстрирован хороший эффект от остеопатических воздействий на область шеи и использования комплекса упражнений для мышц шеи [10], однако эффективность данного метода, вероятно, определяется наличием сопутствующей патологии шейного отдела позвоночника и краниовертебрального перехода. Использование акупунктуры, по данным проведенного метаанализа, является эффективным в случае наличия у пациента ГБН [11], в остальных случаях она может быть применима в составе комплексной терапии.
Медикаментозная терапия ХЕГБ имеет существенные различия в зависимости от диагностированной у пациента нозологической формы, но наиболее значимым является адекватное использование анальгетической терапии (избегание злоупотребления лекарственными средствами, в т. ч. приема препаратов строго по времени, независимо от наличия или отсутствия головной боли, и недопустимость использования препарата «по требованию»). Эффективным методом может являться радикальная смена группы используемых препаратов, особенно при подозрении на абузусный характер боли.
С позиций доказательной медицины наиболее оправданным является применение для терапии ХЕГБ таких препаратов, как антидепрессанты, антиконвульсанты, агонисты 2-адренергических рецепторов.
Антидепрессанты являются важной составляющей терапии хронических болевых синдромов в неврологии, ревматологии и терапии. Особенностью патогенетического действия препаратов данной группы является влияние на обмен моноаминовых систем мозга, непосредственно участвующих в антиноцицепции, в частности, норадреналина и серотонина. В клинических исследованиях продемонстрирована умеренная клиническая эффективность амитриптилина в сравнении с плацебо – уменьшение частоты болей более чем на 50% от первоначальной у 46% пациентов спустя 4 мес. терапии, однако через 5 мес. статистической значимости различий продемонстрировано не было [5], что может быть связано с общим характером исследуемой популяции (любые типы ХЕГБ). По данным Кохрановского метаанализа, не была продемонстрирована эффективность селективных ингибиторов обратного захвата серотонина (флуоксетин) [13].
Среди антиконвульсантов, используемых в терапии ХЕГБ (хроническая мигрень), наибольшую эффективность в виде снижения частоты приступов на 50% и более, по данным РКИ, продемонстрировали вальпроевая кислота, топирамат и габапентин [15]. В случае наличия у пациента хронической мигрени оправданной тактикой является использование локальных инъекций ботулотоксина А [9]. Эффективность использования бета-блокаторов (пропранолол) в терапии хронической мигрени не подтверждается данными клинических исследований [12].
Еще одной важной группой препаратов для терапии ХЕГБ являются миолитики центрального действия, обладающие действием на моноаминовые структуры [2], при этом эффект препаратов связан с активацией пресинаптических 2-адренорецепторов как на спинальном, так и на супраспинальном уровне [6]. Деятельность данного типа рецепторов связана с регуляцией выделения норадреналина в синапсе. Так, активация их приводит к снижению выброса норадреналина в синаптическую щель и уменьшению влияния нисходящей норадренергической системы. Норадреналин играет важную роль в механизмах регуляции мышечного тонуса: избыточное его выделение увеличивает амплитуду возбуждающих постсинаптических потенциалов альфа-мотонейронов передних рогов спинного мозга, повышая мышечный тонус, при этом спонтанная двигательная активность мотонейрона не изменяется [21]. Дополнительным фактором воздействия норадреналина является его участие в механизмах антиноцицепции, при этом установлено как прямое его влияние на желатинозную субстанцию ядра тройничного нерва и задних рогов спинного мозга [14, 23], так и участие в регуляции деятельности эндогенной опиатной системы: интратекальное введение антагониста 2-адренорецепторов, повышающего содержание норадреналина в синаптической щели, приводит к снижению анальгетической активности морфина [17].
К настоящему времени получены данные рандомизированного простого слепого плацебо-контролируемого клинического исследования по эффективности использования препарата агониста 2-адренорецепторов – тизанидина (Сирдалуда) в терапии ХЕГБ, продемонстрировавшие хорошую эффективность препарата в отношении как хронической мигрени, так и ХГБН [18]. Длительность данного исследования составила 12 нед., всего было включено 200 пациентов с хронической мигренью (77%) и ХГБН (23%). Всем пациентам проводилась титрация дозы тизанидина в течение первых 4 нед. до достижения дозы 24 мг или максимально переносимой дозы, разделенной на 3 приема в сутки. Средняя доза, достигнутая пациентами, составила 18 мг (от 2 до 24 мг). Первичной конечной точкой исследования был определен показатель индекса головной боли (ИГБ), равный произведению количества дней с головной болью, средней выраженности и длительности в часах, деленному на 28 дней (т. е. суммарная выраженность ХЕГБ в течение месяца).
Тизанидин (Сирдалуд) продемонстрировал достоверное снижение ИГБ по сравнению с таковым при применении плацебо в течение всего периода наблюдения. Так, улучшения наблюдались у 54% в группе активного лечения и у 19% в группе контроля (р=0,0144). При этом достоверным являлось как снижение числа дней с головной болью в месяц – 30% против 22% соответственно (р=0,0193), так и дней с выраженной головной болью в месяц – 55% против 21% (р=0,0331) и общей длительности головной боли – 35% против 19% (р=0,0142). Отмечено также уменьшение средней (33% против 20%, р=0,0281) и пиковой (35% против 20%, р=0,0106) выраженности интенсивности боли на фоне применения тизанидина. Пациенты в группе активного лечения отмечали более значимое снижение выраженности болевых ощущений по визуально-аналоговой шкале (р=0,0069). Весьма значимым является тот факт, что не было выявлено достоверных различий в действии тизанидина как на хроническую мигрень, так и на ХГБН, что, вероятно, отражает особенности патогенетического действия препарата. Наиболее частыми побочными эффектами терапии были сонливость, отмечаемая в разной степени (47% респондентов), головокружение (24%), сухость во рту (23%), астения (19%), но при этом не было выявлено достоверных различий в преобладании побочных эффектов в группе тизанидина и группе контроля. Таким образом, тизанидин (Сирдалуд) может быть использован как препарат первой линии терапии ХЕГБ.
Точная дифференциальная диагностика типа ХЕГБ и адекватное использование комплексной анальгетической терапии позволяют снизить выраженность и частоту приступов боли и добиться повышения качества жизни у данной категории пациентов. В случае наличия у пациента хронической мигрени показано использование антиконвульсантов (вальпроевая кислота, топирамат, габапентин) и антидепрессантов (амитриптилин). При ХГБН и ее сочетании с другими типами болей наиболее патогенетически и клинически доказанным эффектом на настоящий момент обладают агонисты 2-адренорецепторов, в частности, тизанидин (Сирдалуд), что подтверждается как данными клинических исследований, так и личным клиническим опытом.
Источник