Хирургическая операция при головокружении

Операция при доброкачественном пароксизмальном позиционном головокружении (ДППГ)
Доброкачественное пароксизмальное позиционное головокружение (ДППГ) является наиболее частой причиной головокружения и встречается примерно у 40% всех пациентов с головокружением. Принято считать, что ДППГ вызвано купулолитиазом либо каналитиазом. Обычно симптомы представляют собой короткие (длящиеся менее одной минуты) эпизоды головокружения, которые возникают после поворота головы, особенно если голова направлена вверх, как при поворотах с боку на бок в кровати.
Маневры репозиционирования каналов, как например, описанные Epley, купируют симптомы в 98% случаев ДППГ. Подавляющее большинство пациентов с ДППГ успешно лечится маневрами репозиционирования каналлитов. В редких случаях после нескольких процедур у пациентов остается рефрактерное изнуряющее головокружение. Хирургическое лечение у этих пациентов является последней мерой, поскольку консервативное лечение, включающее маневры репозиционирования каналлитов, является эффективным в большинстве случаев.
Чаще всего в возникновении ДППГ участвует задний полукружный канал. Причиной ДППГ, вызванного горизонтальным полукружным каналом, может быть маневр, при котором свободно-плавающая отокония мигрирует из преддверия в горизонтальный полукружный канал. Вовлечение верхнего полукружного канала встречается, но гораздо реже.
Таким образом, хирургия ДППГ направлена на лечение случаев с вовлечением заднего полукружного канала, которые оказываются рефрактерны к многократным маневрам репозиционирования.
Для лечения рефрактерной ДППГ Gracek предложил сингулярную нейрэктомию. За последующие три десятилетия после описания методики, она выполнялась 342 раза, причем в 252 случаях самим Gracek. Операция изначально выполнялась под местной анестезией, что позволяло отслеживать состояние слуха и головокружение, но позже применялся и наркоз. Трансканальный доступ предоставляет обзор всей ниши круглого окна и может потребовать удаления части задней стенки наружного слухового прохода. Кость мыса удаляется до визуализации барабанной лестницы.
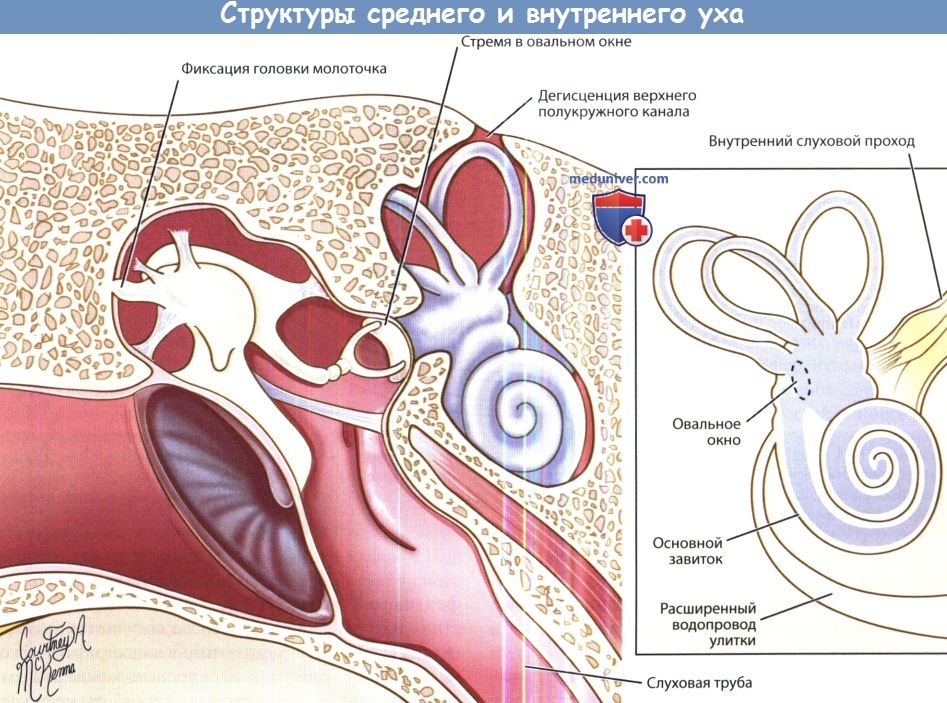
Схема структур среднего и внутреннего уха во фронтальной проекции,
на которой обозначены причины кондуктивной тугоухости, хорошо видимые на КТ:
дегисценция верхнего полукружного канала, фиксация молоточка, расширение водопровода улитки.
Водопровод улитки проходит в другой плоскости, поэтому он наложен на изображение.
Проводится сверление у заднего края мембраны на глубину от 1 до 2 мм, где идентифицируется сингулярный нерв. Нерв разрывается крючком, что сопровождается коротким эпизодом головокружения и нистагмом. Операция сопровождается риском истечения цереброспинальной жидкости и потери слуха. Частота потери слуха варьирует от 4% до 41%. Операция купирует симптомы у 75-96% пациентов.
Применение окклюзии заднего полукружного канала для лечения ДППГ было начато в 1990 г. Эта операция блокирует просвет канала и он становится невосприимчивым к угловым ускорениям. В литературе было описано всего 97 оперированных случаев. Хотя эта операция сопровождается коротким послеоперационным головокружением, 94 из 97 пациентов были излечены. Операция начинается мастоидэктомией, во время которой идентифицируется костная капсула заднего полукружного канала. Окклюзия проводится как можно дальше от ампулы, сразу ниже места пересечения с плоскостью горизонтального полукружного канала.
Для высверливания перепончатого канала используется алмазный бор. Пломба формируется из костных крошек и фасции и плотно вставляется до полного заполнения полукружного канала и сдавления протока перепончатого лабиринта.
Несмотря на то, что ДППГ является очень частой причиной головокружения, хирургическое лечение этого заболевания применяется нечасто, поскольку большинство случаев успешно лечится маневрами репозиционирования. У пациентов с тяжелым некупируемым ДППГ до назначения хирургического лечения должны быть оценены и исключены другие причины головокружения. В дифференциальной диагностике при рефрактерном позиционном головокружении должно учитываться нарушение венозного оттока из задней черепной ямки, например, при мальформации Киари или при кистах задней черепной ямки.
Эти состояния могут быть выявлены при помощи лучевых методов и интерпретации нистагма. Нистагм, возникающий при нарушении оттока из задней черепной ямки, не соответствует плоскости ни одного полукружного канала, как при ДППГ.
— Также рекомендуем «Хирургическое лечение синдрома расширенного водопровода преддверия»
Оглавление темы «Хирургия головокружения.»:
- История хирургического лечения головокружения
- Необходимое обследование для диагностики болезни Меньера и ее критерии
- Интратимпанальные введения лекарств при болезни Меньера
- Методика операции эндолимфатической декомпрессии при болезни Меньера
- Этапы и техника пересечения вестибулярного нерва при болезни Меньера
- Операция при доброкачественном пароксизмальном позиционном головокружении (ДППГ)
- Хирургическое лечение синдрома расширенного водопровода преддверия
- Операция при перилимфатической фистуле (хирургическое лечение)
- Операция при синдроме дегисценции верхнего полукружного канала (СВПК)
- Операция при синдроме васкулярной компрессии
Источник

Доброкачественное пароксизмальное позиционное головокружение – это заболевание вестибулярного аппарата, характеризующееся внезапными приступами головокружения. Четыре слова из названия несут в себе основную сущность этой проблемы: «доброкачественное» означает отсутствие последствий и возможность самостоятельного излечения, «пароксизмальное» говорит о приступообразности болезни, «позиционное» свидетельствует о зависимости от положения тела в пространстве, а «головокружение» – главный симптом. Однако за кажущейся простотой скрывается много тонкостей. Обо всем, что касается доброкачественного пароксизмального позиционного головокружения, об основных сведениях и тонкостях этого заболевания вы сможете узнать, ознакомившись с данной статьей.
Вообще головокружение является весьма неспецифичным симптомом. Навскидку можно назвать более 100 заболеваний, которые могут проявлять себя головокружением. Но доброкачественному пароксизмальному позиционному головокружению присущи некоторые клинические особенности, благодаря которым правильный диагноз может быть установлен уже при первичном осмотре врачом.
Доброкачественное пароксизмальное позиционное головокружение (ДППГ) считается довольно распространенным заболеванием. Страны Западной Европы выдают следующую статистику: до 8% их населения страдает этим недугом. Страны СНГ, к сожалению, не имеют достоверных статистических данных об этой проблеме, но вряд ли они бы существенно отличались от европейских. До 35% всех случаев вестибулярного головокружения может быть связано именно с ДППГ. Цифры впечатляют, не так ли?
Впервые ДППГ было описано австрийским отоларингологом Робертом Барани в 1921 году у молодой женщины. И с тех пор симптомы ДППГ стали выделять в отдельное заболевание.
Причины и механизм развития ДППГ
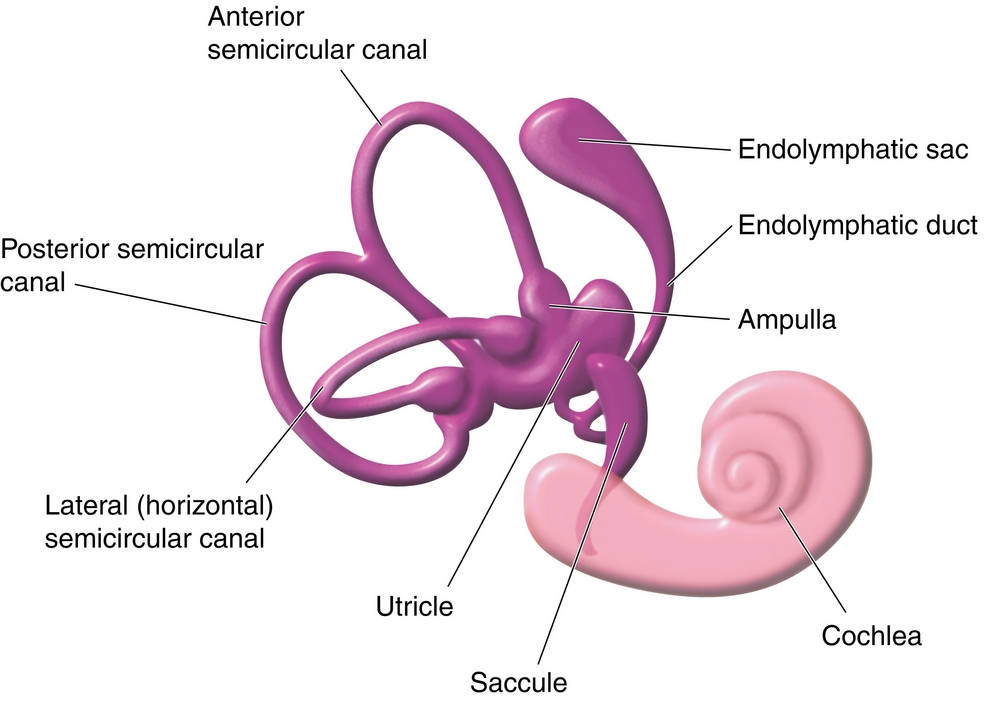
Чтобы понять, почему и как развивается это заболевание, необходимо немного углубиться в строение вестибулярного аппарата.
Основной частью вестибулярного аппарата являются три полукружных канала и два мешочка. Полукружные каналы располагаются почти под прямым углом друг к другу, что позволяет фиксировать движения человека во всех плоскостях. Каналы заполнены жидкостью и имеют расширение – ампулу. В ампуле расположена желатиноподобная субстанция купула, которая имеет тесную связь с рецепторами. Движения купулы вместе с током жидкости внутри полукружных каналов и создают у человека ощущение положения в пространстве. Верхний слой купулы может содержать кристаллы бикарбоната кальция – отолиты. В норме в течение всей жизни отолиты образуются и затем разрушаются при естественном старении организма. Продукты разрушения утилизируются специальными клетками. Такая ситуация соответствует норме.
При некоторых условиях отработанные и устаревшие отолиты не разрушаются и в виде кристаллов плавают в жидкости полукружных каналов. Появление дополнительных предметов в полукружных каналах, естественно, не остается незамеченным. Кристаллы раздражают рецепторный аппарат (в дополнение к нормальным стимулам), вследствие чего и возникает ощущение головокружения. Когда кристаллы оседают в какой-либо зоне под действием силы тяжести (обычно это зона мешочков), то головокружение исчезает. Описанные изменения и являются основным механизмом возникновения ДППГ.
При каких же условиях отолиты не разрушаются, а отправляются в «свободное плавание»? В половине случаев причина остается невыясненной, другая половина возникает при:
- черепно-мозговой травме (вследствие травматического отрыва отолитов);
- вирусном воспалении вестибулярного аппарата (вирусном лабиринтите);
- болезни Меньера;
- хирургических манипуляциях на внутреннем ухе;
- приеме ототоксических антибиотиков гентамицинового ряда, интоксикации алкоголем;
- спазме лабиринтной артерии, осуществляющей кровоснабжение вестибулярного аппарата (например, при мигрени).
Симптомы

ДППГ свойственны специфичные клинические особенности, которые положены в основу диагностики данного заболевания. Итак, ДППГ характеризуется:
- внезапными приступами сильного головокружения, которые возникают только при смене положения тела, то есть в покое головокружение никогда не появляется. Чаще всего приступ провоцирует переход из горизонтального положения в вертикальное после сна, повороты в кровати во сне. Ведущая роль при этом принадлежит смене положения головы, а не туловища;
- головокружение может ощущаться, как перемещение собственного тела в пространстве в любой плоскости, как вращение предметов вокруг, как чувство проваливания или приподнимания, покачивания на волнах;
- длительность приступа головокружения не превышает 60 секунд;
- иногда головокружение может сопровождаться тошнотой, рвотой, замедлением сердечного ритма, диффузной потливостью;
- приступу головокружения сопутствует нистагм – колебательные непроизвольные движения глазных яблок. Нистагм может быть горизонтальным или горизонтально-вращательным. Как только прекращается головокружение, сразу же исчезает и нистагм;
- приступы головокружения всегда одинаковы, никогда не меняют свою «клиническую окраску», не сопровождаются появлением других неврологических симптомов;
- приступы более выражены утром и в первой половине дня. Вероятнее всего, это связано с рассредоточением кристаллов в жидкости полукружных каналов при постоянных движениях головой. Кристаллы разбиваются на более мелкие частички в первую половину дня (двигательная активность значительно выше в период бодрствования, чем в период сна), поэтому во второй половине симптомы практически не возникают. В период сна кристаллы вновь «слипаются», приводя к усилению симптоматики утром;
- при осмотре и тщательном обследовании никогда не обнаруживается других неврологических проблем. Не бывает ни шума в ушах, ни нарушения слуха, ни головной боли – никаких дополнительных жалоб;
- возможно спонтанное улучшение состояния и исчезновение приступов головокружения. Вероятно, это связано с самостоятельным растворением оторвавшихся кристаллов бикарбоната кальция.
ДППГ – это чаще удел людей старше 50 лет. Возможно, к этому времени естественные процессы резорбции кристаллов бикарбоната кальция замедляются, что и служит причиной более частого возникновения заболевания в этом возрасте. Согласно статистическим данным, женский пол страдает ДППГ в 2 раза чаще мужского.
Диагностика
 Уже на этапе расспроса врач может заподозрить причину головокружения.
Уже на этапе расспроса врач может заподозрить причину головокружения.
Клинические особенности ДППГ позволяют вплотную подойти к правильному диагнозу уже на этапе расспроса больного. Уточнение времени возникновения головокружения, провоцирующих факторов, длительности приступов, отсутствия дополнительных жалоб – все это наводит на мысли о ДППГ. Однако необходимо получить и более достоверное подтверждение. С этой целью выполняют специальные пробы, наиболее распространенной и простой из которых является проба Дикса-Холлпайка. Пробу проводят следующим образом.
Больного усаживают на кушетку. Затем поворачивают (не наклоняют!) голову в одну сторону (предположительно, в сторону пораженного уха) на 45°. Врач как бы фиксирует голову в таком положении и быстро укладывает больного на спину, сохраняя угол поворота головы. При этом туловище больного должно располагаться таким образом, чтобы голова немного свешивалась за край кушетки (то есть голова должна быть немного запрокинута назад). Врач наблюдает за глазами пациента (в ожидании нистагма) и одновременно спрашивает об ощущении головокружения. По сути, проба является провокационным тестом на типичный приступ ДППГ, поскольку вызывает смещение кристаллов в полукружных каналах. В случае наличия ДППГ приблизительно через 1-5 секунд от укладывания больного возникает нистагм и типичное головокружение. Затем больного возвращают в положение сидя. Часто при возврате в положение сидя у больного повторно возникает ощущение головокружения и нистагм уже меньшей интенсивности и противоположной направленности. Такую пробу считают положительной и подтверждающей диагноз ДППГ. Если проба отрицательна, то проводят исследование с поворотом головы в другую сторону.
Для того чтобы заметить нистагм во время пробы, рекомендуется использовать специальные очки Френзеля (или Блессинга). Это очки с большой степенью увеличения, позволяющие исключить влияние произвольной фиксации взора больным. С этой же целью может быть использован видеонистагмограф или инфракрасная регистрация движения глаз.
Следует иметь в виду, что при повторном проведении пробы Дикса-Холлпайка выраженность головокружения и нистагма будет меньшей, то есть симптоматика как бы истощается.
Лечение
Современные подходы к лечению ДППГ являются, в основном, немедикаментозными. Всего лишь 20 лет назад было по-другому: основным способом лечения были лекарственные препараты, уменьшающие головокружение. Когда механизм развития заболевания стал известен ученым, поменялся и подход к лечению. Находящиеся в свободном плавании кристаллы с помощью медикаментов невозможно ни растворить, ни обездвижить. Именно поэтому главенствующая роль на сегодня принадлежит немедикаментозным способам. В чем же они заключаются?
Это так называемые позиционные маневры, то есть серии последовательных изменений положения головы и туловища, с помощью которых пытаются загнать кристаллы в такую зону вестибулярного аппарата, откуда они уже не смогут перемещаться (зона мешочков), а значит, не будут провоцировать головокружение. В ходе проведения таких маневров возможно возникновение приступов ДППГ. Часть маневров может быть проведена самостоятельно, другие же можно выполнять только под контролем врача.
Наиболее распространенными и эффективными в настоящее время считаются следующие позиционные маневры:
- маневр Брандта-Дароффа. Он может проводиться без контроля медицинского персонала. Утром, сразу после сна человеку необходимо сесть на кровати, свесив ноги. Затем нужно быстро принять горизонтальное положение на одном боку, слегка согнув ноги. Голову необходимо повернуть на 45° вверх и лежать в таком положении 30 секунд. После – вновь занять положение сидя. Если возникает типичный приступ ДППГ, то в таком положении надо дождаться прекращения головокружения и только потом садиться. Аналогичные действия затем выполняются уже на другом боку. Далее необходимо все повторить 5 раз, то есть 5 раз на одном боку и 5 раз на другом. Если в ходе выполнения маневра головокружение не возникло, то следующий раз маневр выполняется на следующее утро. Если же приступ головокружения все-таки случился, то тогда надо повторить маневр в дневное и вечернее время;
- маневр Семонта. Его проведение требует контроля медицинского персонала, поскольку возможно появление выраженных вегетативных реакций в виде тошноты, рвоты и преходящих нарушений сердечного ритма. Маневр проводится следующим образом: больной садится на кушетку, свесив ноги. Голову поворачивает на 45° в здоровую сторону. Голова фиксируется врачом в таком положении руками и больной укладывается на кушетку на бок на больную сторону (голова, таким образом, оказывается повернутой немного вверх). В таком положении он должен пребывать 1-2 минуты. Затем, сохраняя ту же зафиксированную позицию головы, больной быстро возвращается в исходное положение сидя и сразу же укладывается на другой бок. Поскольку голова не меняла свое положение, то при укладывании на другой бок лицо оказывается повернутым вниз. В такой позиции нужно задержаться еще 1-2 минуты. А потом больной возвращается в исходное положение. Столь резкие перемещения обычно вызывают сильное головокружение и вегетативные реакции у больного, поэтому отношение к данному методу у медиков двоякое: одни находят его слишком агрессивным и предпочитают заменять его более щадящими маневрами, другие, соглашаясь с его тяжестью для пациента, наиболее эффективным (особенно в тяжелых случаях ДППГ);
- маневр Эпли. Этот маневр также желательно осуществлять под контролем врача. Пациент усаживается на кушетку и поворачивает голову в больную сторону под углом 45°. Врач фиксирует голову руками в этом положении и укладывает больного на спину с одновременным запрокидыванием головы (как при пробе Дикса-Холлпайка). Выжидают 30-60 секунд, затем поворачивают голову на противоположную сторону к здоровому уху и потом поворачивают туловище на бок. Голова оказывается повернутой ухом вниз. И снова выжидают 30-60 секунд. После чего пациент может занять исходное положение сидя;
- маневр Лемперта. Он похож по технике проведения на маневр Эпли. При этом после поворачивания туловища пациента на бок, а головы здоровым ухом вниз, продолжают вращение туловища. То есть далее больной занимает позицию лежа на животе носом вниз, а потом – на больном боку больным ухом вниз. И в конце маневра больной вновь садится в исходное положение. В результате всех этих движений человек как бы вращается вокруг оси. После маневра Лемперта необходимо ограничить наклоны туловища в процессе жизнедеятельности и в первые сутки спать с приподнятым на 45°-60° изголовьем.
Помимо основных маневров, существуют еще различные их модификации. В целом, при правильном проведении позиционной гимнастики эффект наступает уже через несколько сеансов, то есть необходимо всего несколько дней такой терапии, и ДППГ отступит.
Медикаментозное лечение ДППГ на сегодняшний день заключается в применении:
- вестибулолитических препаратов (Бетагистин, Вестибо, Бетасерк и другие);
- антигистаминных средств (Драмина, таблетки от укачивания);
- вазодилататоров (Циннаризин);
- растительных ноотропов (экстракт Гинкго билоба, Билобил, Танакан);
- противорвотных препаратов (Метоклопрамид, Церукал).
Все эти препараты рекомендуется использовать в остром периоде тяжелых приступов ДППГ (сопровождающихся выраженным головокружением с рвотой). Затем рекомендуется прибегнуть к позиционным маневрам. Некоторые врачи наоборот говорят о неоправданности использования лекарственных средств при ДППГ, мотивируя это угнетением собственных механизмов компенсации вестибулярных нарушений, а также снижением эффекта от позиционных маневров на фоне приема медикаментов. Доказательная медицина пока не дает достоверных данных о применении лекарственных средств при ДППГ.
 В качестве закрепляющей, так сказать, терапии используется комплекс вестибулярных упражнений. Их суть заключается в выполнении ряда движений глазами, головой и туловищем в тех позициях, в которых возникает головокружение. Это приводит к стабилизации вестибулярного аппарата, к усилению его выносливости, улучшению равновесия. В долгосрочной перспективе это приводит к уменьшению интенсивности симптомов ДППГ при рецидиве заболевания.
В качестве закрепляющей, так сказать, терапии используется комплекс вестибулярных упражнений. Их суть заключается в выполнении ряда движений глазами, головой и туловищем в тех позициях, в которых возникает головокружение. Это приводит к стабилизации вестибулярного аппарата, к усилению его выносливости, улучшению равновесия. В долгосрочной перспективе это приводит к уменьшению интенсивности симптомов ДППГ при рецидиве заболевания.
Иногда возможно самопроизвольное исчезновение симптомов ДППГ. Вероятнее всего, эти случаи связаны с самостоятельным попаданием кристаллов в «немую» вестибулярную зону в ходе обычных движений головой либо с их рассасыванием.
В 0,5-2% случаев ДППГ позиционная гимнастика не дает эффекта. В таких случаях возможно хирургическое устранение проблемы. Оперативное лечение может быть проведено различными способами:
- избирательная перерезка вестибулярных нервных волокон;
- пломбировка полукружного канала (тогда кристаллам просто негде «плавать»);
- деструкция вестибулярного аппарата с помощью лазера либо полное удаление его с пораженной стороны.
К хирургическим способам лечения также многие медики относятся двояко. Ведь все-таки это операции с необратимыми последствиями. Восстановить перерезанные нервные волокна или весь вестибулярный аппарат после деструкции и, тем более, удаления просто невозможно.
Как видите, ДППГ – это непредсказуемое заболевание внутреннего уха, приступы которого обычно застают человека врасплох. В связи с внезапным и сильным головокружением, иногда сопровождающимся тошнотой и рвотой, заболевшему человеку становится страшно от возможных причин своего состояния. Поэтому при появлении подобных симптомов необходимо как можно скорее обращаться к врачу, чтобы не пропустить другие более опасные заболевания. Доктор развеет все сомнения относительно возникших симптомов и объяснит, как побороть недуг. ДППГ — безопасное заболевание, если можно так сказать, ведь оно не чревато никакими осложнениями и уж тем более не опасно для жизни. Прогноз для выздоровления почти всегда благоприятный, и в большинстве случаев требуется лишь выполнение позиционных маневров для исчезновения всех неприятных симптомов.
К. м. н. А. Л. Гусева читает доклад на тему «Доброкачественное пароксизмальное позиционное головокружение: особенности диагностики и лечения»:
Клиника профессора Кинзерского, познавательное видео о доброкачественном пароксизмальном позиционном головокружении:
Источник


