Холодный пот при мигрени
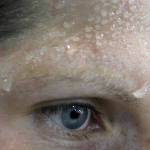

Холодный пот — это повышенная потливость, которая сопровождается похолоданием кожи, ознобом. Симптом возникает на фоне слабости, головокружения. Существует различные причины развития холодного пота: нарушения вегетативной нервной системы, кровопотеря и другие неотложные состояния, эндокринные и кардиологические болезни. Для выявления причины расстройства применяются ЭКГ, эхокардиография, УЗИ, рентгенологические методы визуализации, лабораторные анализы. Для устранения холодного пота проводится терапия основного заболевания.
Причины холодного пота
Сильный стресс
Защитная реакция организма на любую стрессовую ситуацию — выброс гормонов мозгового слоя надпочечников (преимущественно адреналина). Это вещество сужает кровеносные сосуды кожи и активирует работу потовых желез. Человек ощущает обильный холодный пот, который выступает в виде капель, чаще в области головы, а иногда может стекать струйками. Такое проявление характерно для сильнейших эмоциональных потрясений. Кратковременная потливость при стрессах является вариантом нормы, но при ее сочетании с головокружением, предобморочным состоянием нужна врачебная помощь.
Мигрень
Человека бросает в холодный пот на высоте болевого приступа. Помимо резких головных болей, пациент ощущает дурноту, слабость, наблюдается общая потливость. Руки и ноги холодные, влажные, пот может стекать по лицу и шее. Такое состояние сохраняется в течение всего приступа мигрени и самостоятельно исчезает после прекращения болей. Сильные болевые ощущения провоцируют избыточную выработку адреналина, который и вызывает потоотделение. Неприятные симптомы усиливаются при воздействии световых и звуковых раздражителей.
Вегетососудистая дистония (ВСД)
Это частая причина появления холодного пота, особенно у молодых, эмоционально лабильных больных. Человек с ВСД сообщает, что приступы усиленного потоотделения имеют разную частоту — от нескольких раз в месяц до нескольких раз за день. Потливость провоцируется пребыванием в душном помещении, волнением. Пациенты отмечают, что симптом сочетается с резкой слабостью, головокружением, некоторым людям кажется, что они сейчас упадут в обморок. Холодный пот выделяется по всему телу, наиболее выражена потливость ладоней, головы, подмышек.
Сахарный диабет
У больных, страдающих сахарным диабетом, холодная потливость чаще всего развивается на фоне снижения уровня глюкозы в крови. Зачастую симптом наблюдается при длительных перерывах между приемами пищи, ошибочном введении большего количества инсулина. Сначала ощущается сильное чувство голода, затем на лице, туловище обильно выступает пот, при этом конечности очень бледные и холодные. Повышенному потоотделению иногда сопутствует двигательное возбуждение, чувство страха. Состояние требует неотложной помощи, поскольку гипогликемия может перейти в кому.
Сердечная патология
Холодный липкий пот, который обусловлен попаданием в кровь большого количества стрессовых гормонов, проступает на коже при инфаркте миокарда. Симптом появляется на фоне резких болей в груди с иррадиацией в лопатку или левую руку. Помимо боли, ощущаются выраженная слабость, похолодание конечностей, на лице и теле выступает холодная испарина. Больной очень бледный, словесные реакции могут быть заторможены. Иногда причиной холодного пота служит развитие острой сердечной недостаточности с резким падением давления и активацией симпатической нервной системы.
Кровотечения
Потеря большого количества крови (более 10% ОЦК) всегда сопровождается нарушением общего состояния. При наружных кровотечениях из крупных сосудов холодный пот возникает сразу же после травмы, его появление обусловлено как нейрогуморальными нарушениями, так и сильным эмоциональным потрясением от вида крови. При массивных внутренних кровотечениях, кровоизлияниях в брюшную или плевральную полости, наблюдается липкий пот, резкое похолодание кожи, разлитой цианоз. Обильная кровопотеря может приводить к потере сознания.
Инфекционные заболевания
Холодный пот обычно возникает перед сном, или же пациент просыпается ночью от сильного озноба и замечает усиленную потливость. Развитие симптома связано с интоксикацией организма частицами бактериальных или вирусных агентов, повышением температуры тела. При некоторых инфекциях типичны жалобы на длительную испарину (более 1 месяца), похолодание конечностей. Обильный пот может сочетаться с мышечной дрожью, слабостью. Холодное потоотделение характерно для таких болезней, как:
- Бактериальные инфекции: пневмония, туберкулез, сепсис и др.
- Вирусные процессы: грипп, инфекционный мононуклеоз, геморрагическая лихорадка (Крым-Конго, Марбург, Эбола).
- Паразитарные инвазии: малярия, токсоплазмоз.
- ВИЧ-инфекция.
Абстинентный синдром
Обильные холодные поты, которые преимущественно наблюдаются в ночное время, бывают у людей с зависимостью от алкоголя и наркотических веществ. Испарина появляется на 2-3 день после прекращения употребления этих психоактивных веществ. Иногда потливость настолько сильная, что простыни и наволочки промокают насквозь, человеку, страдающими абстинентным синдромом, приходится менять постельное белье посреди ночи. Повышенное потоотделение сопровождается ломотой и жжением во всем теле, слабостью, сильными головными болями. Характерна раздражительность, эмоциональная нестабильность.
Неотложные ситуации
Существует много острых состояний, при которых может возникать холодный пот. Испарина всегда появляется при тяжелом поражении внутренних органов, при которых изменяется нервная регуляция, происходит резкий выброс в кровь биологически активных соединений. При этом кожа резко бледнеет, носогубный треугольник, ногти, кончики пальцев приобретают синюшный оттенок. Липкий пот выступает на всей поверхности тела. Сопутствующая симптоматика зависит от причины, спровоцировавшей появление холодного пота. С обильной потливостью и похолоданием конечностей протекают:
- Критические состояния: острая дыхательная или печеночная недостаточность, почечная колика.
- Патология ЖКТ: перитонит, ущемление грыжи, тромбоз мезентериальных сосудов.
- Болезни тазовых органов: апоплексия яичника, трубная беременность, перфорация матки.
- Неврологические нарушения: сотрясение головного мозга, субдуральные или эпидуральные гематомы, инсульт.
Редкие причины
- Онкологические болезни: лимфогранулематоз, неходжкинские лимфомы, острые и хронические лейкозы.
- Идиопатический гипергидроз.
- Эндокринная патология: гипотиреоз, хроническая недостаточность коры надпочечников.
- Нарушения сердечного ритма: синдром Морганьи-Адамса-Стокса, пароксизмальная тахикардия, синдром удлинения интервала QT.
Диагностика
Выяснением факторов, по которым возникла повышенная потливость, занимается врач общей практики или специалист-терапевт. Главной задачей обследования является обнаружение основной причины — патологии, одним из симптомов которой выступает холодный пот. Диагностический поиск предполагает проведение лабораторных и инструментальных методов оценки общего состояния организма и функционирования отдельных органов. Наиболее ценными считаются такие исследования:
- Кардиодиагностика. Чтобы исключить сердечные причины происхождения холодного пота, регистрируют электрокардиограмму в стандартных отведениях. На записи оценивается вольтаж зубцов, величина интервалов между ними. В случае выявления патологических признаков проводится эхокардиография для уточнения диагноза.
- Неврологический осмотр. Стандартное исследование включает проверку глубоких и поверхностных рефлексов, кожного дермографизма. Для исключения вегетососудистых нарушений используют феномен Данини-Ашнера и ортостатическую пробу. В отдельных ситуациях рекомендована запись электроэнцефалограммы.
- Функциональные пробы. Методы применяются, когда в качестве основной причины, спровоцировавшей холодный пот, предположительно рассматривается идиопатический гипергидроз. Величина потоотделения оценивается при помощи эвапометрии и гравометрии. Для измерения площади и интенсивности гипергидроза выполняют пробу Минора (йодо-крахмальный тест).
- Визуализирующие методы. При первичном обследовании пациентов с жалобами на холодный пот информативно УЗИ органов брюшной полости и малого таза. При наличии сопутствующей симптоматики показано рентгенологическое исследование грудной клетки и живота. Иногда назначают компьютерную томографию или МРТ.
- Анализы. Клинический анализ крови позволяет обнаружить признаки инфекционных заболеваний, которые часто проявляются холодной потливостью. Коагулограмму выполняют при наличии кровотечения. Во всех случаях расстройства рекомендован биохимический анализ крови с протеинограммой, измерение показателей глюкозы натощак.
Наличие общеинфекционного синдрома служит показанием к бактериологическому исследованию и выполнению серологических реакций для идентификации вида возбудителя (РИФ, ИФА, ПЦР). При длительно повышенном потоотделении необходимо определить концентрацию инсулина, гормонов щитовидной железы и коры надпочечников. Для обследования пациентов с холодным потом могут привлекать других специалистов (эндокринолога, фтизиатра, онколога).
Лечение
Помощь до постановки диагноза
Холодный пот может быть признаком разных болезней, поэтому точные причины появления неприятных симптомов определяет только врач. До установления причины потливости рекомендовано регулярно принимать гигиенический душ и чаще производить смену постельного белья. При сильном потоотделении используются седативные средства, нормализующие работу нервной системы. Если холодный пот возник на фоне резкой слабости или головокружения, больного нужно усадить, обеспечить доступ воздуха, при обмороке дать понюхать нашатырный спирт.
Консервативная терапия
Врачебная тактика зависит от основной причины, вызвавшей появление повышенной потливости. При критических состояниях требуются реанимационные мероприятия, кислородная поддержка и введение инфузионных глюкозо-солевых растворов. В случае удовлетворительного состояния проводится медикаментозная терапия. Холодный пот, обусловленный вегетативной дисфункцией, лечится с применением физиотерапевтических методов и психотерапии. Схема лечения может включать следующие группы лекарственных средств:
- Седативные препараты. Средства эффективны, когда холодный пот связан с нарушениями работы нервной системы. Применяются как растительные, так и синтетические лекарства. В тяжелых ситуациях прибегают к «дневным» транквилизаторам.
- Анальгетики. Возникновение холодного липкого пота, связанного с болевым синдромом, требует назначения ненаркотических болеутоляющих препаратов. При сильных болях, травматическом шоке применяют опиоидные анальгетики.
- Антибактериальные препараты. Лекарства помогают устранить потливость, связанную с инфекционными заболеваниями. При туберкулезе используют специфические длительные схемы лечения комбинациями из нескольких противотуберкулезных средств.
- Тромболитики. Препараты назначают больным с инфарктом миокарда, на фоне которого возникает холодный пот. Они позволяют восстановить кровоснабжение сердечной мышцы и значительно сокращают период реконвалесценции.
Хирургическое лечение
При холодном поте, обусловленном тяжелыми органическими поражениями внутренних органов, показано оперативное вмешательство. Заболевания, сопровождающиеся «острым животом», требуют выполнения лапаротомии, ревизии и санации брюшной полости. При патологии органов репродуктивной системы у женщин проводится резекция измененной ткани с сохранением детородной функции, при обширных поражениях необходимы овариоэктомия, аднексэктомия. При лейкозах и лимфомах возможна трансплантация костного мозга.
Источник
Мигрень — проблема, которая касается миллионов людей в мире, и нет ни одного из нас, кто бы ни знал человека, который не страдает регулярными сильными головными болями. Тем, кто никогда не испытывал пульсирующую боль, тошноту и слабость, практически невозможно понять «страдальцев». По данным Фонда Исследования Мигрени, США, недуг относится к неврологическим расстройствам и занимает 6 место среди самых тяжелых болезней в мире.
Мигрени проявляются сотнями способов, а люди испытывают различные сочетания симптомов и пост-эффектов. На данный момент развития медицины врачам сложно определить, что вызывает мигрени, поэтому также сложно и найти способ их предотвращения и создать лекарство от болезни. Достоверно неизвестно, что именно вызывает мигрени. Но вы сможете сами попытаться определить у себя предпосылки и ранние проявления болезни, сделав, таким образом, шаг к облегчению боли.
Продромальная стадия
Технически, мигрень начинается задолго до того, как вы начинаете чувствовать боль. Выявить какую-то закономерность предшествующих знаков очень сложно: у кого-то это частое зевание, у других — напряжение в мышцах шеи, а у третьих — тяга к определенным видам пищи. Эти странные знаки могут появиться в любое время: от нескольких часов до начала мигрени до нескольких дней. Поскольку они настолько непредсказуемы, ученые не могут точно сказать, что происходит в теле во время мигрени. По наиболее распространенной версии (но не доказанной), происходит замедление пищеварения. Такое предположение было высказано благодаря тому, что основной симптом мигрени — это тошнота и рвота.
Многие пациенты считают, что мигрень начинается после того, как они съели какой-то конкретный продукт
Скажем, вас тошнит после того, как вы едите шоколад (а спустя время начинается и мигрень). Можно подумать, что шоколад — это спусковой крючок, откажись от него — и боли не будет. Но нейрофизиологи призывают вас обратить внимание в первую очередь на то, почему вы его съели. Была ли это непреодолимая тяга? Если да, то шоколад — это симптом, а не триггер, и вероятнее всего, сейчас у вас продромальная стадия.
Мигренозная аура
Примерно у трети людей, страдающих мигренями, присутствует такой симптом, как аура. Она проявляется в виде размытых линий, пятен, а иногда и частичной временной потери зрения. Поскольку все типы мигреней влияют на зрение, но не все влияние считается аурой, очень важно распознать эту разницу.
Вспомните «кипящие» волнистые, туманные линии, которые вы видите над горизонтом в очень жаркий летний день. Примерно так может выглядеть аура
Нейрофизиологи из Калифорнийского университета Сан-Франциско выяснили, что происходит в мозге человека, который страдает мигренью с аурой. Кора головного мозга состоит из серого вещества и отвечает буквально за все: от получения сенсорных сигналов до координации движений. Исследователи обнаружили, что во время мигренозной ауры по коре снова и снова пробегают электрические импульсы. Когда импульс проходит сквозь мозг, он блокирует нормальную мозговую активность и вызывает изменения в микрососудистом тонусе. Этот процесс называется кортикальной распространяющейся депрессией, он-то и вызывает боль. Когда импульс проходит сквозь часть мозга, отвечающую за тактильные ощущения, мы чувствуем покалывание кожи, а когда попадает в зрительную кору, видим туманные линии и пятна. После того, как электрический импульс останавливается, аура проходит.
Болевая фаза
Сначала немного об основах. Для болевой фазы мигрени характерны чувствительность к свету и прикосновениям, обжигающая, пульсирующая боль, потливость, липкость кожи, тошнота и рвота. Некоторые люди даже начинают разговаривать нечленораздельно.
Ученые только начинают подбираться к пониманию причин этих симптомов, но считается, что основная — это повышенная чувствительность к определенным раздражителям, триггерам. У людей, страдающих мигренями, могут быть различные триггеры (что также усложняет исследования), но все они активируют тройничный нерв, который передает информацию, полученную лицом, в мозг. Дело в том, что у таких людей экстра-чувствительные нервы, которые при чрезмерном напряжении могут выбросить в мозг серотонин. Это приводит к быстрому сужению сосудов головного мозга, и излишки крови вынуждены проходить через наружную сонную артерию, что расширяет ее и вызывает болевой приступ. Так как в правом полушарии тромбоцитов, которые выбрасывают серотонин, больше, то эта сторона головы во время мигрени болит чаще. Поток крови уменьшается в той части коры, которая отвечает за зрение: это может объяснить, почему чувствительность к свету — такой распространенный симптом.
Постдромальная или восстановительная фаза
Это крайне мало изученная фаза мигрени. Дело в том, что долгое время ученые не считали восстановление после болевой фазы самостоятельным этапом болезни. Тем не менее, после того, как боль проходит, вы все равно чувствуете себя неважно. В исследовании, опубликованном в журнале Neurology, говорится, что 89% страдающих мигренью проходят через постдромальную фазу. Список симптомов очень обширный: усталость, тупая боль, слабость, упадок сил, головокружение, трудности с концентрацией внимания и изменение настроения. Однако ученые не находят никаких физиологических и биологических причин для развития этой фазы: непонятно, что именно вызывает это «похмелье».
Почему очень важно выявить триггеры
Казалось бы, причину боли выявить легко: достаточно прислушиваться к своему организму. Некоторые люди могут понять, что, например, конкретный сорт вина вызывает у них головную боль. Но многие в то же время не в состоянии выяснить, что именно ведет к возникновению мигрени. В 2013 году неврологи из Медицинского центра в Уинстон-Сейлеме, Северная Каролина, опросили страдающих мигренью на предмет того, что конкретно они считают триггерами. Затем они проследили, какие факторы вызывают эти триггеры, и не обнаружили никакой закономерности.
Скажем, вы подозреваете, что мигрень начинается каждый раз с началом менструации. Но обычно она сопровождается дискомфортом и спазмами, и чтобы снять напряжение вы пьете красное вино. Так что же вызывает мигрень: месячные или вино? Может быть, вы любите пропустить по бокалу белого, но часто после него у вас нестерпимо болит голова? Иногда все обходится, но спустя пару дней случается мигрень. Что тому причина: белое вино или просто вечер с бокалом алкоголя?
Нейрофизиологи полагают, что даже то, что кажется незначительным, может вызвать полномасштабную мигрень: погода, атмосферное давление, недостаточное количество отдыха, сна и уровень стресса. Медики советуют вести дневник и записывать в него абсолютно все: что вы ели, пили ли алкоголь, занимались ли спортом, сколько спали и какие таблетки принимали. Возможно, рано или поздно вам вместе с врачом удастся выявить закономерности и значительно облегчить себе жизнь.
Чувствительность к свету
Одним из главных симптомов тяжелой мигрени является высокая чувствительность к свету. Для того чтобы понять, почему так много людей страдает от головных болей, ученые из Гарварда провели исследование, в котором участвовали 2 группы слепых людей, страдающих мигренями.
Одна группа была полностью ослепшей в результате несчастных случаев, а другая — почти ослепшей из-за дегенеративных заболеваний, но при этом могла немного различать цвета. Когда эксперты включили яркий свет в комнате с первой группой, никто из испытуемых не пожаловался на усиление боли. Во второй же группе все было с точностью до наоборот: почти все сказали, что боль стала сильнее. Таким образом, ученые пришли к выводу, что именно зрительный нерв, который был не поврежден у этой группы, отвечает за чувствительность к свету. Причем даже низкий уровень освещенности может привести к усилению симптомов. Аналогичные опыты на крысах показали, что зрительный нерв передает свои сигналы прямиком в центр мозга, который пульсирует в результате электрических импульсов. Так что темнота действительно помогает уменьшить боль или хотя бы просто не усугублять ситуацию.
Поражение белого вещества и риск инсульта
Звучит устрашающе, но ученые выдвигают гипотезы о том, что регулярные мигрени в долгосрочной перспективе могут привести к ряду поражений мозга. Врачи сравнили МРТ людей, которые страдают этим заболеванием и выявили, что у всех наблюдается гиперинтенсивность белого вещества, которое сообщает части мозга друг с другом. Чем чаще возникает мигрень, тем активнее вещество, и тем больше риск инсульта. Но это не значит, что страдающие мигренью в итоге обязательно заработают инсульт. Просто вам надо проявлять особую осторожность, чтобы контролировать другие вещи, которые могут привести к инсульту: например, уровень холестерина.
Мигрень и гормоны
Ученые выяснили, что есть прямая связь между эстрогенами и мигренью: оказывается, женский пол чаще, чем мужской страдает головными болями именно из-за гормонов. Уже в возрасте от 13 до 17 лет соотношение примерно 3:1, но после менопаузы частота женских мигреней уменьшается.
Специалисты из Университета Джона Хопкинса и Университета Каролины сравнили МРТ 160 000 мужчин и женщин и обнаружили огромную разницу в реакции их мозга на мигрень. Они также выявили, что женщины с постоянно колеблющимся уровнем эстрогена чаще страдают мигренями, чем женщины со стабильным уровнем гормонов. Некоторым снизить частоту головных болей могут помочь гормональные контрацептивы.
Источник


