Мигрень и препараты от эпилепсии
Главная > Мигрень > Мигрень и эпилепсия
Иван Дроздов 28.01.2018
Мигрень – это болезнь неврологического характера, проявляющаяся в виде периодических приступообразных головных болей и сопутствующих патологических признаков. Болевой синдром часто развивается в одной части головы, проявляется разрывающей виски и лобные доли пульсацией. Главной причиной, провоцирующей развитие болезненных приступов, считается наследственность.
Эпилепсия – это психоневрологическое заболевание, проявляющееся в виде конвульсивных приступов и припадков, причиной которых могут быть опухоли и травмы мозга, инфекции и патологии, поражающиеся ткани мозговых структур. В момент припадка состояние больного усугубляется галлюцинациями, неконтролируемыми судорогами и потерей сознания.
Мигрень и эпилепсия: сходство симптомов и отличия
По характеру происхождения мигрень тесно взаимосвязана с эпилепсией. В обоих случаях причиной появления приступов выступает изменение состояния нейронов ЦНС, которое приводит к дестабилизации работы сосудистой системы. Оба заболевания имеют общие признаки и симптомы, которые в каждом конкретном случае выражены более или менее.
К общим патологическим признакам, свойственным как мигрени, так и эпилепсии, относятся:
- периодичность и усугубляющийся характер приступов;
- головная боль;
- аура в виде зрительных или вестибулярных нарушений;
- тошнота, рвота разной интенсивности, длительные головокружения;
- нарушение сознания;
- патологическое замедление ритмов сосудов мозга, отображающееся во время исследования на электроэнцефалографе.
Отличие описанных признаков состоит в интенсивности проявления, частоте и патологических особенностях. Например, при мигрени у больного во время приступа наблюдается:
- Сильная боль головы, часто развивающаяся в виде односторонней пульсации. Средняя продолжительность одного приступа достигает 60-ти минут.
- Зрительная аура развивается в течение 30-ти минут, сопровождается появлением пятен зигзагообразной или овальной формы, вспышек света, возникающих перед глазами фигур черно-белого или золотистого цвета.
- Нарушение сознания (свойственно осложненным формам мигрени) в виде легких парциальных приступов, когда у больного нарушается сенсорика и моторика, снижается память и умственная активность, при этом он осознает происходящее и может адекватно реагировать на ситуацию.
- Во время приступа и после его окончания показатели ЭЭГ имеют незначительные нарушения от нормы.
Симптомы эпилепсии проявляются следующим образом:
- Головная боль отсутствует или слабо выражена. Приступы в среднем длятся по 5 минут, однако промежуток между ними по сравнению с мигренью значительно сокращается.
- При зрительной ауре, которая нарастает стремительно, у больного возникают сферические образы, окрашенные во множество ярких цветов.
- Нарушения сознания в виде сложных парциальных припадков, когда больной понимает происходящее вокруг, но при этом не в состоянии отреагировать (изменить позу, ответить на вопрос).
- Частичный паралич конечностей или частей тела со стороны развития приступа, появляющийся после сложных парциальных припадков.
- Во время приступа ЭЭГ показывает выраженные патологические изменения эпилептического характера в структурах мозга.
Мигрень и эпилепсия могут дополнять друг друга или выступать провокаторами развития приступов и припадков, переходя со временем при непринятии лечебных мер в более тяжелую патологическую форму – мигрелепсию.
Мигрелепсия: гибрид приступов
Мигрелепсия – это одна из разновидностей осложненной мигрени, приступ которой усугубляется эпилептическим припадком. Характерными симптомами для этого заболевания выступает появление ауры, свойственной мигрени, и эпилептического припадка после этого в течение часа.
Патология, как гибрид приступов мигрени и эпилепсии выражается в следующих признаках и клинических проявлениях:
- усугубляющийся (пароксизмальный) характер приступов;
- влияние наследственных и вредных факторов на развитие приступов;
- появление эпилептических припадков во время приступа мигренозной боли;
- выраженные сосудистые изменения, отображающиеся на электроэнцефалограмме;
- затрудненность эффективной диагностики недуга;
- мучительная тошнота и многократная рвота, сопровождающая болевой синдром;
- развитие головной боли и эпилептического разряда с одной стороны;
- исчезновение мигренозной боли после окончания припадка;
- эффективное действие противосудорожных лекарственных средств в момент развития мигренозного приступа.
Заболевание относят к сложным неврологическим расстройствам, которые требуют незамедлительного и адекватного медикаментозного лечения при выявленных соответствующих симптомах и патологических признаках.
Лечение мигрелепсии
Для лечения мигренозных болей, сопровождаемых эпилептическими припадками, можно применять единый терапевтический подход. Для недопущения приступа эпилепсии нужно на начальном этапе купировать мигренозную боль и снизить отягчающие состояние симптомы с помощью медикаментозных средств:
- Комбинированные препараты с входящими в состав анальгетическими средствами, кодеином, фенобарбиталом, кофеином (Пенталгин, Солпадеин, Нурофен, Новиган).
- Противомигренозные средства с действием, направленным на подавление приступа мигрени путем сбалансирования гормона серотонина (триптаны) и антиспастического воздействия на периферические сосуды (алкалоид спорыньи).
- Антиконвульсанты (Бензонал, Фенобарбитал, Клоназепам). Препараты не только снимают конвульсивные судороги, но также и устраняют такие симптомы, как тошнота, приступы рвоты, головная боль.
- Наркотические анальгетики (Кодеин, Промедол, Морфин) применяют в крайних случаях, когда у больного наблюдается тяжелый эпилептический припадок с полным нарушением сознания и сильно выраженными мигренозными болями.
Вас что-то беспокоит? Болезнь или ситуация из жизни?
Опишите нам свою проблему, или поделитесь своим жизненным опытом в лечении болезни, или спросите совета! Расскажите о себе прямо тут, на сайте. Ваша проблема не останется без внимания, а ваш опыт кому-то поможет!Написать >>
Если эпилептический приступ усугубляется, а описанные препараты оказываются неэффективными, нужно вызывать бригаду медиков и госпитализировать больного в отделение неврологии, где ему будет назначено адекватное лечение в зависимости от степени тяжести припадка.
Автор: Иван Дроздов, невролог
Информация на сайте создается для тех, кому необходим квалифицированный специалист, не нарушая привычный ритм собственной жизни.
Источник
Мигрень — распространенное в популяции хроническое заболевание, значительно ухудшающее качество жизни пациентов и их семей. Экономические затраты, связанные с мигренью, складываются из стоимости лекарств и медицинской помощи (прямые затраты), а также дней нетрудоспособности и снижения производительности труда (непрямые затраты) [8], и в частности в США составляют около 13 млрд долларов в год. Экономические затраты, связанные с временной нетрудоспособностью и лечением мигрени, сравнимы с затратами при сердечно-сосудистых заболеваниях [6]. Современные принципы терапии мигрени предусматривают эффективное купирование приступов (абортивная терапия) и у меньшего числа пациентов — курсовое профилактическое лечение. За последние годы наблюдается тенденция к расширению показаний к превентивной терапии мигрени. Если в прошлом основным поводом для назначения профилактического лечения была высокая частота цефалгических атак (два и более приступа в месяц), то в настоящее время показаниями к проведению терапии, кроме того, считаются: тяжелые приступы, вызывающие дезадаптацию пациента; неэффективность абортивного лечения приступов; злоупотребление медикаментами для абортивного лечения; тенденция к учащению приступов; предпочтение превентивной терапии пациентом [24]. Показано, что успешное превентивное лечение мигрени уменьшает частоту и тяжесть цефалгических приступов, способствует сокращению количества потребляемых анальгетиков [5], предотвращает трансформацию эпизодической головной боли в хроническую, предупреждает развитие структурных изменений в центральной нервной системе [12], улучшает качество жизни пациентов [20].
После принятия решения о начале превентивной терапии мигрени перед врачом встает вопрос о выборе препарата из обширного списка современных профилактических средств. В курсовом лечении мигрени применяются: β-адреноблокаторы (как неселективные, так и β1-селективные), антидепрессанты, блокаторы кальциевых каналов, антагонисты серотонина (метисергид, пизотифен), антиконвульсанты. В последние годы в профилактическом лечении мигрени все шире используются противоэпилептические препараты (ПЭП) [22].
Механизмы действия ПЭП при мигрени остаются неясными. Предполагается влияние не только на нейротрансмиссию в ноцицептивной системе [10], но и на нейропластичность, что дает основание отнести ПЭП к нейромодуляторам [14] или нейростабилизаторам [8]. Мигрень и эпилепсия считаются коморбидными заболеваниями, т. е. их сочетания встречаются чаще, чем каждое из заболеваний в отдельности. Так, распространенность эпилепсии среди пациентов, страдающих мигренью, составляет в среднем 5,9% , что существенно выше, чем в популяции в целом (0,5%) [6]. Общность клинической картины мигрени и эпилепсии (пароксизмальное течение) и терапевтический ответ на одни и те же фармакологические препараты позволяют предположить наличие сходных патогенетических механизмов [4, 10]. Среди антиконвульсантов наибольший интерес в последнее время вызывает топирамат, сульфаматзамещенный моносахарид отличной от других ПЭП химической структуры [21]. Сообщается об эффективности топирамата при различных болевых синдромах [12, 13, 18]: мигрени, кластерной головной боли, SUNCT-синдроме, фантомных болях. Эффективность топирамата в профилактическом лечении мигрени подтверждена двумя мультицентровыми рандомизированными, двойными слепыми, плацебо-контролируемыми исследованиями; применение данного лекарственного средства в терапии мигрени разрешено в США, Франции, Ирландии, Швейцарии, Бразилии, Тайване, Испании и Австралии [23]. Предполагается несколько механизмов действия топирамата при цефалгиях [10, 16]: он повышает ГАМКергическую нейротрансмиссию, блокирует натриевые и кальциевые каналы, подавляет действие глютамата, является слабым ингибитором карбоангидразы. В качестве монотерапии и в комбинированной терапии больных мигренью топирамат уменьшает частоту цефалгических атак и интенсивность боли [2, 15], количество «болевых» дней и принимаемых для купирования приступа медикаментов [12, 23], снижает число приступов с тошнотой и рвотой [2], улучшает качество жизни пациентов [11]. К числу несомненных достоинств препарата относится быстрое (в течение первого месяца лечения) наступление эффекта [7]. Дозы топирамата, применяемые в терапии мигрени, значительно ниже противоэпилептических. Сообщается об эффективности препарата в дозе 100–200 мг в сутки, в один или два приема [9, 23], при этом доза 200 мг не имеет преимуществ в отношении эффективности, но дает большее число побочных эффектов. Вместе с тем применяются и более низкие дозы — 50 и 75 мг [1, 17, 19]. Рекомендуется начинать терапию с низких доз с постепенным их повышением [7]. Курс профилактического лечения может длиться от 2 до 6 мес [3, 22].
Целью настоящего исследования явилось подтверждение эффективности топирамата (топамакса) в дозе 50 мг в день в профилактическом лечении мигрени.
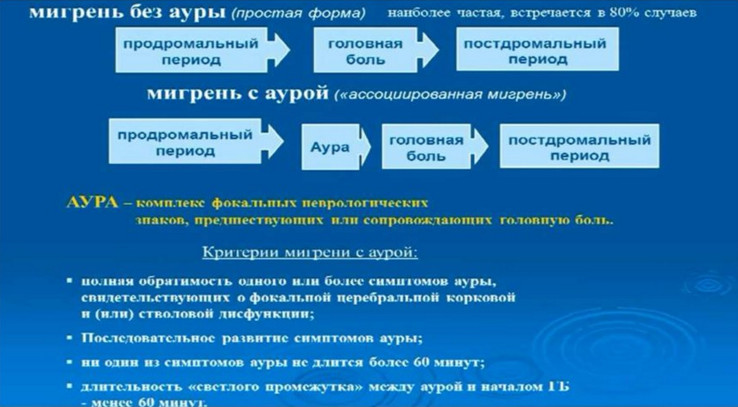
Нами проводилось открытое проспективное исследование. Критериями включения были возраст от 18 до 60 лет, диагноз мигрени, установленный в соответствии с Классификацией Международного общества головной боли (2-я редакция, 2004), отсутствие хронической соматической патологии, частота мигренозных приступов два и более в месяц, письменное информированное согласие на участие в исследовании. Критериями исключения являлись хроническая мигрень, лекарственный абузус, наличие очаговой неврологической симптоматики, прием других превентивных антимигренозных средств. Проводилось неврологическое обследование пациентов с оценкой неврологического статуса и клинических особенностей заболевания. Интенсивность боли оценивалась по 10-балльной визуальной аналоговой шкале (ВАШ). Использовались опросники MIDAS (Опросник оценки нарушений жизнедеятельности при мигрени), шкала тревоги Спилбергера в модификации Ханина, опросник депрессии Бека, модифицированный Гетеборгский опросник качества жизни (GQI), мигрень-специфический опросник качества жизни QVM (Qualite’de Vie et Migraine), опросник управления болью Вандербильта. Все пациенты вели дневники головной боли. Были обследованы 15 пациентов (14 женщин, 1 мужчина) в возрасте 24–56 лет (средний возраст — 41,5 года). Средняя длительность заболевания (M ± Std) 21,20 ± 9,58 года. 13 пациентов страдали мигренью без ауры, 2 — мигренью с аурой. Для обследованных были характерны высокая частота и продолжительность мигренозных атак. Частота приступов в среднем составила 4,40 ± 2,53 раза в месяц. Средняя продолжительность приступа — 57,07 ± 25,73 ч. Интенсивность боли также была высокой и в среднем оценивалась пациентами как 8,60 ± 1,12 балла по ВАШ. Пациенты обследуемой группы имели повышенный уровень тревоги, как актуальной (42,77 ± 8,21), так и конституциональной (47,85 ± 9,75). Согласно опроснику Бека, уровень депрессии составил 8,77 ± 6,41. В группе отмечалась высокая степень нарушения повседневной активности (показатель MIDAS — 38,85 ± 41,37). Качество жизни значительно страдало: количество баллов по опроснику QVM составило 52,77 ± 16,12, по опроснику GQI — 37,46 ± 11,52. У обследованных пациентов преобладали пассивные копинг-стратегии: при оценке опросника управления болью Вандербильта сумма баллов по активным копинг-стратегиям составила в среднем 10,75 ± 2,67, по пассивным — 15,33 ± 7,00.
Пациенты принимали топирамат (топамакс) в качестве монотерапии в дозе 50 мг/сут, доза титровалась по схеме: 25 мг/сут в первую неделю, далее повышалась до 50 мг/сут, также рекомендовалась постепенная отмена препарата. Курс приема препарата в терапевтической дозе (50 мг/сут) составил 3 мес. Обследование проводилось до назначения препарата и после окончания курса лечения.
Курс лечения полностью прошли 9 человек; 6 пациентов по разным причинам выбыли из исследования.
Продолжительность приема топамакса составила 3,00 ± 0,71 мес. Частота приступов в целом в группе после курса лечения уменьшилась в 2,1 раза: в среднем до 2,02 ± 0,97 раза в месяц (различие достоверно: t = 2,69; p = 0,014). Пациенты, частота приступов у которых снизилась на 50% и более, вошли в группу респондеров, которая составила 66,6%. Средняя длительность приступа достоверно уменьшилась с 57,07 ± 25,73 до 30,30 ± 31,82 ч (t = 2,56; p = 0,03). Интенсивность боли по ВАШ снизилась с 8,60 ± 1,12 до 5,50 ± 2,34 балла (различие достоверно: t = 4,40; p = 0,0002). Не выявлено статистически достоверного изменения уровня актуальной (снизилась до 39,33 ± 5,83; t = 1,08; p = 0,29) и конституциональной (после лечения — 46,89 ± 5,49; t = 0,27; р = 0,79) тревоги. Уровень депрессии после лечения незначительно уменьшился — до 5,11 ± 4,96 (t = 1,44; р = 0,17). Степень нарушения повседневной активности по опроснику MIDAS снизилась с 38,85 ± 41,37 до 13,89 ±21,70, но различие оказалось недостоверным (t = 1,65; p = 0,11). Уровень качества жизни по неспецифическому опроснику GQI практически не изменился: 35,33 ± 15,40 (t = 0,37; p = 0,71). Уровень качества жизни по мигрень-специфическому опроснику QVM повысился (39,56 ± 15,57), но различие оказалось достоверным только для психологического (уменьшился до 11,56 ± 5,32; t = 2,11; p = 0,047) и социального (8,11 ± 3,41; t = 2,08; p = 0,050) индексов. По опроснику управления болью Вандербильта показатели изменились незначительно: сумма баллов по активным копинг-стратегиям после лечения составила 11,22 ± 2,95, по пассивным — 14,56 ± 5,50.
При корреляционном анализе не обнаружено зависимости эффективности топамакса от возраста, стажа заболевания, частоты и длительности приступов, интенсивности болевого синдрома. Не выявлено корреляции эффекта лечения с исходными уровнями тревоги и депрессии, степенью нарушения повседневной активности до лечения, характером копинг-стратегий пациента.
Побочных явлений, вызвавших отмену препарата, не наблюдалось; из побочных эффектов отмечено снижение концентрации внимания (3 пациентки) и уменьшение массы тела (1 пациентка).
О положительном результате профилактического лечения принято говорить в случае уменьшения частоты мигренозных приступов и количества дней головной боли на 50% и более по сравнению с исходным периодом у 50% пациентов [14]. В результате исследования было установлено, что 3-месячный курс приема топамакса достоверно снижает частоту мигренозных атак (в целом в группе в 2,1 раза), а также уменьшает длительность приступа и интенсивность болевого синдрома. Количество респондеров составило 66,6%, что говорит о высокой эффективности превентивной терапии. После курса лечения топамаксом не изменились показатели тревоги и депрессии; в то же время и эффективность препарата не зависела от их уровней до начала лечения. Степень нарушения повседневной активности пациентов снизилась практически в 3 раза, но данное снижение оказалось недостоверным, вероятно из-за небольшого количества обследованных. Отсутствие значительных изменений уровня качества жизни позволяет предположить, что срок наблюдения за пациентами оказался недостаточным. Изучаемые копинг-стратегии по опроснику Вандербильта также не подверглись изменению, вероятно потому, что этот показатель индивидуален для каждого пациента и медленно изменяется во времени. Препарат хорошо переносился пациентами, побочных эффектов, которые бы потребовали отмены препарата, не наблюдалось. Следует прокомментировать количество выбывших из исследования пациентов. По данным различных авторов [11, 16, 19], из исследований по разным причинам (включая выраженность побочных эффектов) выбывает до 10–40% обследуемых. Шесть пациентов, не закончивших 3-месячный курс лечения, составили 40% от общего числа, что допустимо для небольшой группы. Прерывание курса лечения не было связано с непереносимостью препарата.
Таким образом, топамакс в дозе 50 мг в день оказался эффективным препаратом для профилактического лечения мигрени. Он показан всем группам пациентов независимо от клинических особенностей заболевания.
Литература
- Азимова Ю. Э., Табеева Г. Р. Профилактическая терапия мигрени топамаксом: отдаленные результаты// Журнал неврологии и психиатрии. 2006. № 1. С. 24–26.
- Амелин А. В. Мигрень: от приступа до профилактики. СПб., 2005. С. 36–39.
- Дорофеева М. Ю., Белоусова Е. Д. Лечение головной боли напряжения и мигрени// Лечащий Врач. 2004. № 6. 70–75.
- Немченко Ю. М., Сорокова Е. В., Белкин А. А. Сочетание мигрени и эпилепсии// Журнал неврологии и психиатрии. 2005. № 12. С. 43–45.
- Подчуфарова Е. В. Мигрень: современные подходы к диагностике и лечению (по материалам журнала «Neurology», 2003, Vol. 60, Suppl. 2)// Неврологический журнал. 2004. № 4. С. 57–62.
- Филатова Е. Г., Климов М. В. Антиконвульсанты в профилактической терапии мигрени// Журнал неврологии и психиатрии. 2003. № 10. С. 65–67.
- Brandes J. L. Practical use of topiramate for migraine prevention// Headache. 2005. 45(s1): 66–73.
- Brown J. S., Papadopoulos G., Neumann P. J., Friedman M., Miller J. D., Menzin J. Cost-effectiveness of topiramate in migraine prevention: results from a pharmacoeconomic model of topiramate treatment// Headache. 2005. 45. 1012–1022.
- Bussone G., Diener H. C., Pfeil J., Schwalen S. Topiramate 100mg/day in migraine prevention: a pooled analysis of double-blind randomised controlled trials// International Journal of Clinical Practice. 2005; 59(8): 961–968.
- Cutrer F. M. Antiepileptic drugs: how they work in headache// Headache. 2001; 41(s1): 3–11.
- Diamond M., Dahlf C., Papadopoulos G., Neto W. Topiramate improves health-related quality of life when used to prevent migraine// Headache. 2005; 45: 1023–1030.
- Evans R. W., Loder E., Biondi D. M. When can successful migraine prophylaxis be discontinued?// Headache. 2004; 44(10): 1040–1042.
- Harden R. N., Houle T. T., Remble T. A., Lin W., Wang K., Saltz S. Topiramate for phantom limb pain: a time-series analysis// Pain Medicine. 2005; 6(5): 375–378.
- Loder E., Biondi D. General principles of migraine management: the changing role of prevention// Headache. 2005; 45(s1): 33–47.
- Mathew N. T., Kailasam J., Meadors L. Prophylaxis of migraine, transformed migraine, and cluster headache with topiramate// Headache. 2002; 42(8): 796–803.
- Mathew N. T. Antiepileptic drugs in migraine prevention// Headache. 2001; 41(8): 18–25.
- Peatfield R., Dodic D. W. Headaches. Oxford, 2003, 70-71.
- Rossi P., Cesarino F., Faroni J., Malpezzi M. G., Sandrini G., Nappi G. SUNCT syndrome successfully treated with topiramate: case reports// Cephalalgia. 2003; 23(10): 998–1000.
- Rothrock J. F., Parada V. A., Drincard R., Zweifler R. M., Key K. F. Predictors of a negative response to topiramate therapy in patients with chronic migraine// Headache. 2005; 45(7): 932–935.
- Santanello N. C., Davies G., Allen C., Kramer M., Lipton R. Determinants of migraine-specific quality of life// Cephalalgia. 22(8): 680–685.
- Silberstein S. D., Goadsby P. J. Migraine: preventive treatment// Cephalalgia. 2002; 22(7): 491–512.
- Silberstein S. D. Migraine: preventative treatment// Curr Med Res Opin. 2001; 17(1s): 87–93.
- Silberstein S. D. Topiramate in migraine prevention// Headache. 2005; 45(s1): 57–65.
- US Headache Consortium Guidelines, Neurology, 2000; 54.
Н. Л. Старикова, кандидат медицинских наук, доцент
Г. А. Ерченкова, Д. И. Миннебаев
Пермская государственная медицинская академия, Пермь
Source: www.lvrach.ru
Источник