Мигрень на мрт и рассеянный склероз
Диагноз рассеяного склероза устанавливают на основании характерных клинических синдромов и их динамики: нистагм, скандированная речь и интенционный тремор (триада Шарко), а также отсутствие брюшных рефлексов, побледнение височных половин дисков зрительных нервов и задержка мочеиспускания (пентада Марбурга). Диагностически важным является симптом Лермитта — ощущение прохождения электрического тока по спине и конечностям при наклоне головы кпереди, а также преходящее нарастание выраженности двигательных расстройств при повышении температуры окружающей среды (симптом горячей ванны).
При обострении рассеяного склероза в крови больных обнаруживаются лимфоцитоз, эозинофилия. Наблюдаются увеличение агрегатромбоцитов, тенденция к повышению фибриногена и одновременно активация фибринолиза.
В стадии обострения и при прогрессирующем течении заболевания отмечаются снижение абсолютного количества Т-лимфоцитов в сыворотке крови, изменение процентного соотношения Т- и В-клеток в сторону уменьшения Т-лимфоцитов. В сыворотке крови, и особенно в ликворе, отмечается повышение уровня иммуноглобулинов классов G, М, А. В период клинической ремиссии происходит нормализация общего количества лейкоцитов, Т- и В-лимфоцитов, возвращается к норме процентное и соотношение Т- и В-клеток, хотя абсолютное содержание Т-клеток остается пониженным. Содержание различных иммуноглобулинов (особенно G и М) в стадии ремиссии, как и при обострении, повышено. При исследовании цереброспинальной жидкости у половины больных в стадии обострения определяются небольшое повышение уровня белка и умеренный плеоцитоз (15-20 клеток в 1 мкл). Высокоинформативным является повышение концентрации в ликворе свободных легких цепей IgG.
В ранних стадиях рассеяного склероза и при проведении дифференциальной диагностики полезную информацию можно получить с помощью исследования зрительных, слуховых, соматосенсорных вызванных потенциалов.
В последние годы диагностика рассеяного склероза значительно улучшилась благодаря появлению МРТ головного и спинного мозга. В режиме Т2 обнаруживаются множественные бляшки демиелинизации, особенно в перивентрикулярной зоне. Для выявления свежих бляшек требуется вводить контрастное вещество (гадолиний). МР-томография позволяет выявить и субклинические очаги поражения. Достоверным диагноз рассеянного склероза считается при выявлении не менее 4 очагов демиелинизации, размером более 3 мм, или 3 очагов, один из которых расположен вблизи тел боковых желудочков (перивентрикулярно), в стволе мозга, мозжечке или спинном мозге.
Течение рассеянного склероза. Примерно у 2/3 больных первоначально наблюдается рецидивирующее (ремиттирующее) течение. Провоцирующими обострение факторами являются переохлаждение, ОРВИ, травмы, беременность и роды, а также другие неблагоприятные моменты. В период обострения возможно появление новых или усиление прежних симптомов заболевания. Продолжительность ремиссий колеблется от нескольких недель и месяцев до нескольких лет. Ремиссии могут возникать как спонтанно, так и в результате проводимого лечения. Довольно длительные ремиссии наблюдаются при оптической форме рассеяного склероза. Ремиссии со временем становятся короче, и заболевание приобретает вторичное прогрессирующее течение. У 10% больных с самого начала наблюдается неуклонное прогрессирование процесса, без ремиссий (первично прогредиентное течение), рано приводящее к инвалидизации. В ряде случаев после обострения рассеяного склероза процесс стабилизируется и в течение всего периода заболевания обострений не наблюдается. Продолжительность болезни колеблется от 2 до 35 лет. Смерть наступает, за исключением острых стволовых форм, от присоединяющихся интеркуррентных заболеваний (пневмония), уросепсиса и сепсиса, вызванного пролежнями.
Дифференцировать рассеяный склероз в начальных стадиях следует от невротических расстройств, вегетативно-сосудистой дисфункции, лабиринтита или синдрома Меньера, ретробульбарного неврита, опухоли головного или спинного мозга, рассеянного энцефаломиелита, дегенеративных заболеваний нервной системы.
Спинальные формы рассеяного склероза необходимо разграничивать с опухолями спинного мозга. В отличие от опухоли симптомы рассеяного склероза в начальных стадиях отличаются меньшей выраженностью парезов (преобладает спастичность), чувствительных и тазовых расстройств. Важные данные получают при люмбальной пункции: в случае опухоли спинного мозга обнаруживают блок субарахноидального пространства.
При выраженной атаксии (гиперкинетическая форма рассеянного склероза) следует исключать дрожательную форму гепатоцеребральной дистрофии и наследственные мозжечковые атаксии. Окончательное суждение о том или ином заболевании возможно только при динамическом наблюдении за больным.
Лечение рассеянного склероза. Лечение обострений проводят кортикостероидами, которые ускоряют восстановление функций и уменьшают продолжительность обострений. Назначают высокие дозы коротким курсом: 1-2 г метилпреднизолона в течение 3-7 дней («пульстерапия») или преднизолон по 1,5 мг на 1 кг массы тела в сутки в утренние часы в 1-2 приема с 4-часовым интервалом ежедневно или через день (на курс лечения 900-1000 мг). После 7-10-дневного приема максимальную дозу постепенно снижают на 5 мг каждые 2-3 дня. Лечение в среднем продолжается 4-6 нед. В конце курса целесообразны инъекции АКТГ. При тяжелых обострениях наряду с кортикостероидами проводят плазмаферез, гемосорбцию. Воздействуют на иммунологическую реактивность организма, нейроаллергические реакции (назначают десенсибилизирующие средства — димедрол, тавегил, супрастин, антилимфоцитарный глобулин). При остром начале заболевания и наличии признаков церебрального васкулита улучшают микроциркуляцию в нервной системе. Применяют симптоматические средства. По показаниям назначаются поддерживающие дозы преднизолона (по 5-10 мг/сут.). При развитии острого ретробульбарного неврита стероидные гормоны вводятся ретробульбарно. При наличии каких-либо общеинфекционных признаков проводятся курсы антибиотикотерапии.
Для предупреждения обострений при ремиттирующем течении заболевания длительно проводят лечение иммуномодулирующими средствами: бета-интерферон (бетаферон) или авонекс, ребиф, или глатирамера ацетат (копаксон). Эти препараты не устраняют полностью рецидивы, но снижают их вероятность примерно на 1/3, одновременно уменьшая их тяжесть. Обычно назначают эти препараты молодым пациентам, которые способны самостоятельно передвигаться и при наличии не менее 2 обострений за последние 2 года.
Альтернативой иммуномодулирующим препаратам являются иммуносупрессивные средства: метотрексат по 7,5 мг внутрь 1 раз в неделю, азатиоприн по 2-3 мг/кг/сут. внутрь.
Показаны препараты, влияющие на тканевый обмен: аминокислоты (глутаминовая кислота, глютаминат кальция, метионин, кортексин, актовегин), аминалон, витамины группы В, пирацетам, ноотропил АТФ, ко-карбоксилаза, никотиновая кислота или ее препараты. Используют гипербарическую оксигенацию, обменный плазмаферез. В связи с изменением реологичсских и свертывающих свойств крови показаны антиагрегатные препараты: пентоксифиллин (трентал), курантил, гепарин, корректоры микроциркуляции.
В стадии ремиссии больным с иммунодефицитом назначают иммуностимулирующие средства (гамма-глобулин, левамизол), фобные переливания крови и кровезаменителей, препараты вилочковой железы — торурацил (тимазин), тималин, тактивин.
Проводится симптоматическое лечение: миорелаксанты при высоком мышечном тонусе (мидокалм, сирдалуд, сибазон в сочетании с дифенином), иглотерапия, точечный массаж; возможно снижение тонуса мышц путем биоэлектрической стимуляции их аппаратом «Миотон».
В целях борьбы с хронической инфекциями мочевых путей показано лечение 5-НОК или производными нитрофурана (фуразолидон, фуразолин, фурадонин). Для коррекции дисфункции вегетативной нервной системы назначают вегетотропные средства, при головокружениях — кавинтон, бетасерк; по показаниям — психотропные препараты. Показаны ЛФК, массаж (при низком мышечном тонусе), общеоздоровительные мероприятия.
Профилактика рассеянного склероза. Больные должны избегать переохлаждений, перегреваний, тяжелой физической нагрузки, инфекций, интоксикаций. При появлении признаков общей инфекции необходимо соблюдение постельного режима, назначение антибактериальных препаратов, десенсибилизируюшее лечение. Женщинам следует избегать беременностей и родов, так как в этот период течение рассеянного склероза обычно обостряется. Не рекомендуется перемена климатических условий.
Трудоспособность. Течение заболевания прогредиентное. Прогноз в отношении выздоровления неблагоприятный, трудовой – зависит от типа течения заболевания и длительности ремиссий. В начальной стадии, несмотря на незначительную выраженность нарушения функций, учитывая неблагоприятный клинический и трудовой прогноз, прогрессирующий характер заболевания, больные часто нуждаются в создании облегченных условий труда; если же перевод на такую работу приведет к снижению квалификации, устанавливается III группа инвалидности. Больным с выраженными и стойкими неврологическими симптомами устанавливают II группу, а нуждающимся в постороннем уходе — I группу инвалидности.
Source: www.eurolab.ua
Источник
Здравствуйте. Извините за большой объем, но решила описать как можно подробнее, т.к. местные врачи не могут поставить диагноз.
Мне 36 лет. В 1998г. подскользнулась упала, потемнело в глазах. Отлежалась около часа. К врачам не обращалась. Через пару месяцев после этого начались сильные головные боли, по типу мигрени. (Локализация справа в области лба, глаза. Полное неприятие звуков, яркого света, легкая тошнота, озноб) Помогал цитрамон, иногда (редко) холод ко лбу, но чаще наоборот от холода боль усиливалась, помогало закутаться и подышать горячим воздухом на лоб. Боль резко отпускала. Если успевала выпить цитрамон при легком намеке на наступающий приступ, то боль проходила очень быстро в течении 15 минут, и спазмы были не очень болезненные. Если пропустить момент, то боль могла продолжаться 1-2 часа. Первый год приступы были часто, несколько раз в месяц. Потом реже, могли быть почти ежедневно на протяжении 1-2 недель, потом 2-3 месяца без боли. В итоге к 2003г, стали совсем редко, 1-2 раза в год. В основном в холодное время года. В 2004г. получила ЧМТ, сотрясение мозга. Пролечила, назначили в т.ч. пирацетам, церебролезин, актовегин, луцетам. Головные боли возобновились с новой силой. Проходили так же в основном в холодное время года, первый год очень часто. Затем 2-3 раза в год по 1-2 недели ежедневных приступов. К врачам не обращалась, спасалась так же цитрамоном. Со временем приступы сошли на нет.
Помимо этого в 2002г. делали операцию по исправлению носовых перегородок, после лечения гайморита.
В 2007г. после удаления зуба (6), возникло прободение гайморовой пазухи (справа), лечили полгода (с декабря по май) в процессе лечения назначали актовегин, но отменили, т.к. возникла мигрень. После отмены препарата болей не было.
В 2011г. в июне возникли боли по типу мигрени вновь. Приступы продолжались почти месяц, с интервалом в 1-2 дня. Могли возникнуть ночью во время сна. Так же в этот период вынуждена была отправиться в поездку в другой город на 2 недели, что только усугубило ситуацию. Спасалась так же цитрамоном.
До июля 2012г. приступов не было. Затем возникли вновь и продолжались 3 недели, почти ежедневно. Принимала пенталгин, цитрамон, сумамигрен, мигренол. В надежде подобрать более эффективное средство для быстрого избавления от боли. Но в результате боль только стала чаще и сильнее. Плюс от сумамигрена поднималось давление.
В 2013г. боли начались с конца июля (т.е. опять через 12 месяцев после последнего приступа). Принимала опять только цитрамон, пару раз когда приступ затягивался добавляла пенталгин, и однажды сумамигрен (нужно было срочно ехать на работу). Больше старалась лежать, медитировать, таким образом удалось снять несколько приступов в самом начале. Во время сильных болей помогало так же тепло (укутаться в одеяло с головой) ноги опустить в горячую воду.
Сразу после окончания приступов прошла обследование.
ЭЭГ:
Фоновая запись:
Над обоими полушариями регистрируется альфа-ритм. Амплитуда: до 84мкВ слева (до72мкВ справа) максимальная, 35мкВ слева (40мкВ справа) средняя. Доминирующая частота: 10,8Гц.
Альфа-ритм доминирует в затылочных (О1А1, О2А2) отведениях. Межполушарная асимметрия альфа-ритма: 12% по амплитуде.
Над обоими полушариями наблюдается низкочастотный бета-ритм частотой 14-20Гц амплитудой до 34мкВ слева (до 26мкВ справа)
Над обоими полушариями наблюдается высокочастотный бета-ритм частотой 20-35Гц амплитудой до 27мкВ слева (до 19мкВ справа)
Бета-ритм доминирует в теменных (Р3А1, Р4А2) отведениях.
Гипервентиляция:
Средняя амплитуда альфа-ритма уменьшилась на 28%. Доминирующая частота альфа-ритма 11,3Гц. Альфа-ритм доминирует в заднее-височном-Т5А1 отведении слева и в затылочном-О2А2 отведении справа.
Максимальная амплитуда низкочастотного бета-ритма уменьшилась на 31%.
Максимальная амплитуда высокочастотного бета-ритма уменьшилась на 19%. Бета-ритм доминирует в теменном-Р3А1 отведении слева и в затылочном-О2А2 отведении справа.
Фотостимуляция 10Гц:
Средняя амплитуда альфа-ритма уменьшилась на 8%. Доминирующая частота альфа-ритма 9,8Гц.
Фотостимуляция 20Гц:
Средняя амплитуда альфа-ритма уменьшилась на 33%. Доминирующая частота альфа-ритма 11Гц.
Заключение: На фоне умеренных общемозговых изменений головного мозга дисфункция срединных стволовых структур.
УЗДГ: Заключение: Умеренная непрямолинейность хода обеих ПА в канале.
МРТ:
Исследование головного мозга выполнено на МРТ Superstar 0,35 тес.
Плоскости сканирования: аксиальная на Т1 и Т2 ВИ и сагиттальная на Т2 ВИ аксиальная, Flair.
На МР-томограммах получены изображения суб-и супратенториальных структур головного мозга.
Срединные структуры головного мозга не дислоцированы.
В белом веществе головного мозга, преимущественно на уровне заднего рога левого бокового желудочка (единичная зона) и конвекситально в височной области правой гемисферы большого мозга (единичная зона) определяются единичные зоны со слабо интенсивным МР сигналом на Т2ВИ и изоинтенсивным МР сигналом на Т1ВИ гиперинтенсивным МР сигналом на Flair, с четкими контурами, размером максимально до 5,4мм в аксиальной плоскости без перифокальной реакции, без признаков масс-эффекта.
Боковые желудочки головного мозга не симметричные, ширина на уровне тел справа до 0,64см, слева до 0,82см, 3 желудочек до 0,59см, 4 желудочек не изменен, не деформирован.
В базальном отделе, темной доле обеих гемисфер большого мозга определяются расширенные переваскулярные пространства Вирхова-Робина.
Субарахноидальное пространство больших полушарий и мозжечка определяется, неравномерной ширины.
Сильвиевы борозды симметричные, в базальном отделе умеренно расширены.
Конвекситальные борозды больших полушарий и поперечные борозды мозжечка определяются, не расширены, частично углублены. Ход борозд не изменен.
Кранио-вертебральный переход – миндалины мозжечка на уровне БЗО.
Турецкое седло не увеличено. МР сигнал гипофиза изоинтенсивен МР сигналу головного мозга.
ЗАКЛЮЧЕНИЕ: МРТпризнаки: -очагового поражения головного мозга обеих гемисфер большого мозга, гипертензионно-гидроцефального синдрома.
Учитывать клинику в отношении демиелинизирующего процесса головного мозга?, сосудистого генеза?
Рекомендована консультация невропатолога, МРТ наблюдение в динамике (на момент исследования поражения спинного мозга и мозолистого теле не зарегистрировано).
Я не курю. Алкоголь сведен к минимуму (1-2 раза в год). Работа сидячая за компьютером. Частые стрессы, переработки. Регулярно курсами пью витамины и минералы. В частности А+цинк, В, Е+селен, кальций-магний+Д, железо+фолиевая кислота, омега 3.
Еще есть такой момент с кофе. До 1999 года периодически пила растворимый. Возникли неприятные ощущения в сердце типа тахикардии, через 2-3 часа после чашки кофе могло резко упасть давление. Поэтому решила кофе не пить. Перешла сначала на черный, а потом на зеленый чай. С 2010 года пью кофе снова, но уже не растворимый, а молотый из зерен самостоятельно. Пью ежедневно, не более 1-й большой (200мл) чашки, крепкий. В остальное время зеленый чай. Неприятных ощущений не возникало. Но обратила внимание на то что первый приступ мигрени произошел ровно через год после первой чашки кофе. Потом еще через год, и еще через год.
Если честно не знаю уже на что думать. Врачи посмотрев результаты обследований ничего вразумительного не сказали. Зацепились за слово «демиелинизирующего процесса» в описании МРТ. Якобы возможно рассеянный склероз.
Источник
Рассеянный склероз (РС) – наиболее частое воспалительное демиелинизирующее заболевание центральной нервной системы у подростков и у лиц среднего возраста, которое, однако, может возникать и у пожилых людей. В соответствии с критериями Макдональда (McDonald), диагноз рассеянного склероза требует объективных доказательств наличия поражений белого вещества, а также доказательства изменений их количества, локализации и размеров во времени и пространстве. МРТ является крайне важным методом диагностики этого заболевания, так как позволяет увидеть множественные очаги в головном мозге, в том числе клинически «немые», а также выявить вновь возникшие очаги при контрольных исследованиях.
КАК ВЫГЛЯДИТ РАССЕЯННЫЙ СКЛЕРОЗ НА МРТ
Для РС характерно типичное распределение очагов в белом веществе головного мозга, которое помогает отличить их от сосудистых изменений. Для этого заболевания типичны поражения мозолистого тела, дугообразных волокон, височных долей, мозгового ствола, мозжечка и спинного мозга. Такое распределение очагов нехарактерно для других заболеваний. При ангиопатии возможны поражения ствола мозга, однако они обычно симметричны и располагаются центрально, в то время как очаги при рассеянном склерозе локализованы по периферии.
Наиболее типичные вопросы, которые задает себе практически любой рентгенолог во время анализа МРТ:
- Могу ли я заподозрить ли рассеянный склероз?
- Являются ли эти поражения белого вещества результатом патологических изменений мелких сосудов, как у пациентов, страдающих гипертонией?
- Или необходимо думать о других, менее типичных причинах их возникновения?
Чтобы ответить на эти вопросы, при исследовании поражений белого вещества необходимо принимать во внимание следующие моменты:
- Многие заболевания нервной системы могут проявляться так же, как рассеянный склероз, и клинически, и на МРТ.
- Для большинства случайно обнаруженных поражений белого вещества будет обнаружена их сосудистая природа.
- Список возможных диагнозов при обнаружении очагов в белом веществе является весьма длинным
Даже если у пациента имеются клинические признаки рассеянного склероза, необходимо как можно более тщательное изучение изменений белого вещества, чтобы решить, действительно ли эти изменения позволяют заподозрить демиелинизирующий процесс, или они являются случайными находками, возникновение которых обусловлено возрастом.
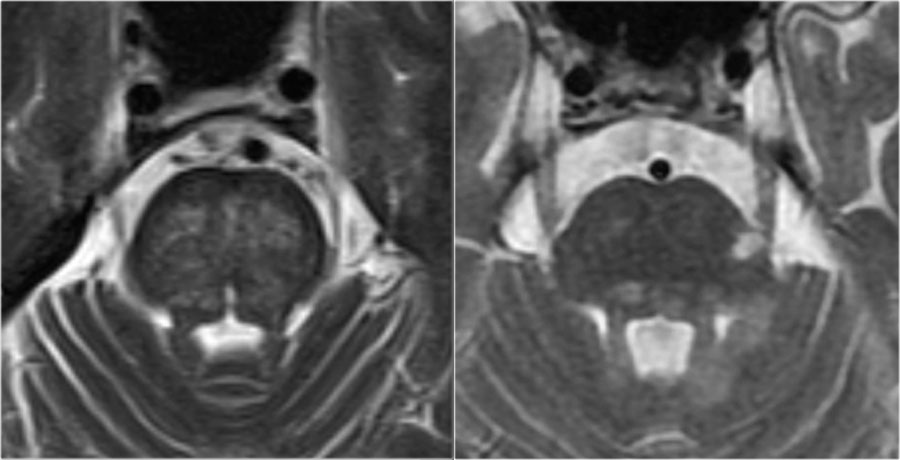
На изображениях продемонстрированы типичные отличия между сосудистыми поражениями и рассеянным склерозом на МРТ головного мозга. Слева – на Т2 ВИ определяется типичный сосудистый очаг в стволе мозга, с поражением поперечных волокон Варолиева моста. Справа на аксиальном Т2 ВИ визуализируется поражение мозгового ствола у пациента с РС в виде гиперинтенсивного очага, расположенного на периферии (часто очаги могут располагаться вблизи или непосредственно в стволовом тракте тройничного нерва, или около края четвертого желудочка).
ЧТО ПОКАЗЫВАЕТ МРТ ПРИ РАССЕЯННОМ СКЛЕРОЗЕ И ДРУГИХ БОЛЕЗНЯХ БЕЛОГО ВЕЩЕСТВА
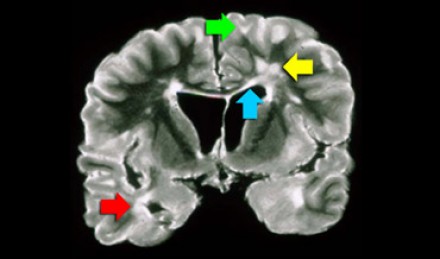
Расположение очагов в белом веществе бывает разным, поэтому диагноз напрямую зависит от того, в каких именно отделах белого вещества обнаружены очаги. Здесь желтой стрелкой отмечены неспецифические глубокие изменения белого вещества, которые могут наблюдаться при многих заболеваниях, например сосудистого характера. Для рассеянного склероза в данном случае являются характерными следующие изменения:
- Поражение височной доли (красная стрелка)
- Юкстакортикальные поражения в непосредственной близости к коре (зеленая стрелка)
- Поражение мозолистого тела (синяя стрелка)
- Перивентрикулярные очаги (вблизи желудочков мозга)
Юкстакортикальные очаги являются специфичными для РС. Они вплотную прилежат к коре. Не рекомендуется использовать термин «субкортикальный» или «подкорковый» для описания их локализации, поскольку он является малоспецифичным и применяется для описания изменений белого вещества на протяжении вплоть до желудочков мозга.
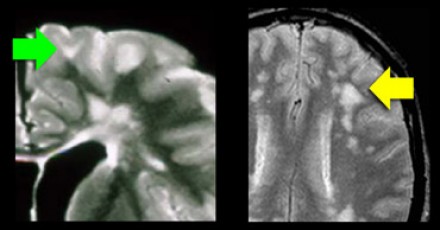
При сосудистых поражениях дугообразные волокна не затрагиваются, вследствие чего на Т2 ВИ и FLAIR визуализируется темная «полоска» между очагом и корой (желтая стрелка).
Поражение височной доли также является характерным для рассеянного склероза. В противоположность этому, при гипертензионной энцефалопатии очаги располагаются в лобной и теменной долях; локализация их в затылочной доле не является типичной, а в височных долях они никогда не обнаруживаются. Только при церебральной аутосомно-доминантной артериопатии с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL) наблюдается раннее поражение височных долей.
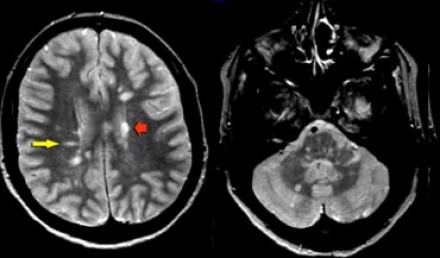
МРТ признаки рассеянного склероза. Множественные очаги, прилежащие к желудочкам мозга (красная стрелка); очаги продолговатой (овоидной) формы, ориентированные поперек длинной оси желудочков мозга (желтая стрелка); множественные очаги в мозговом стволе и мозжечке (справа). Подобные поражения часто именуют «пальцами Доусона», они отражают демиелинизацию белого вещества головного мозга вдоль малых мозговых вен, располагающихся перпендикулярно мозговым желудочкам.
Пальцы Доусона. Считается, что «пальцы Доусона» — характерный симптом рассеянного склероза — возникают в результате воспаления тканей, окружающих пенетрирующие венулы, которые располагаются перпендикулярно по отношению к длинной оси боковых желудочков.
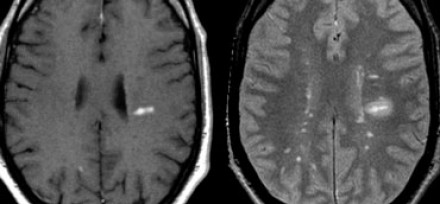
На представленных МР-томограммах типичными для РС являются следующие изменения:
- Очаги продолговатой формы, ориентированные перпендикулярно желудочкам мозга (пальцы Доусона)
- Усиление сигнала от данных очагов после введения контраста
- Множественность поражений и их расположение вблизи желудочков
МРТ с контрастным усилением при рассеянном склерозе
Диагностика рассеянного склероза на ранних сроках осуществляется путем контрастного усиления этих очагов, сохраняющегося в течение месяца после их возникновения, что является другим типичным признаком РС. Наличие в одно и то же время усиливающихся и не усиливающихся при контрастировании очагов объясняется диссеминацией их во времени. Отек с течением времени регрессирует, в итоге остаются лишь небольшие центрально расположенные участки гиперинтенсивного на Т2 ВИ сигнала.
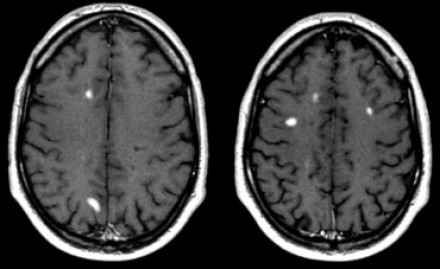
На МР-томограммах (исследование сделано через три месяца после клинического дебюта) определяются типичные признаки рассеянного склероза:
- Множественные очаги, накапливающие контраст
- Большая часть этих очагов вплотную прилежит к коре: они должны быть расположены в области дугообразных волокон
- Все эти очаги являются недавно возникшими, поскольку контрастное усиление очагов при введении препаратов гадолиния наблюдается только в течение месяца (диссеминация во времени).
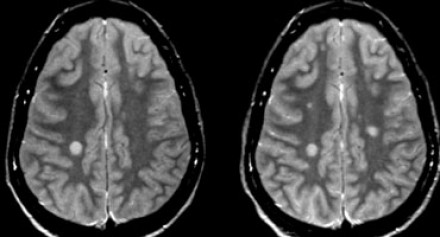
Возникновение новых очагов на МР-томограмме отображает процесс диссеминации во времени. Пациенту была выполнена МРТ через три месяца после клинического дебюта РС. На томограмме слева виден единичный очаг, в то время как на МР-томограмме справа, выполненной через три месяца, определяются два новых очага.
МРТ спинного мозга при рассеянном склерозе
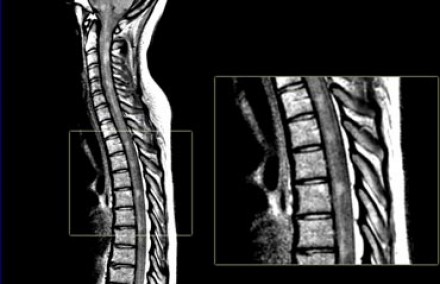
Поражение спинного мозга при рассеянном склерозе: на сагитальной МР-томограмме спинного мозга (слева) определяются очаги, характерные для РС — относительно небольшие поражения, расположенные по периферии. Чаще всего они обнаруживаются в шейном отделе позвоночника, имеют длину меньше чем два позвоночных сегмента. Кроме того, визуализируются очаги и в мозговом стволе: их сочетание с поражениями спинного мозга и мозжечка является признаком, крайне полезным в ранней диагностике рассеянного склероза.
Поражение спинного мозга не характерно для большинства других заболеваний ЦНС, за исключением острого диссеминированного энцефаломиелита, болезни Лайма, проявлений системной красной волчанки, саркоидоза. Обратите внимание, что представленные выше томограммы являются взвешенными по протонной плотности — эта последовательность имеет важное значение в стадировании РС. Сигнал от спинного мозга на изображениях, взвешенных по протонной плотности, однородно низкоинтенсивный (как от ликвора), вследствие чего на этом фоне очаги РС становятся контрастными по отношению к спинномозговой жидкости и спинному мозгу, что позволяет определить рассеянный склероз по МРТ.
Рассеянный склероз под микроскопом
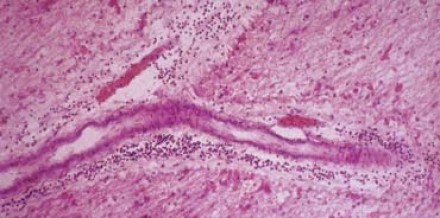
На фотографии (гистологическое исследование) видны признаки перивенулярного воспаления при рассеянном склерозе. Процесс начинается с воспалительных изменений тканей, окружающих вены. В первые четыре недели участки воспаления активно накапливают контраст (препараты гадолиния) из-за локального нарушения целостности гематоэнцефалического барьера. В первое время воспаление является диффузным, затем — по типу «незамкнутого кольца».
КАК ОТЛИЧИТЬ РАССЕЯННЫЙ СКЛЕРОЗ И СОСУДИСТУЮ ЭНЦЕФАЛОПАТИЮ
Ниже в сводную таблицу собраны наиболее характерные типы расположения очагов при рассеянном склерозе и при изменениях сосудистого происхождения. Различия касаются расположения очагов и характеристик контрастирования.
| СОСУДИСТЫЕ ПОРАЖЕНИЯ | РАССЕЯННЫЙ СКЛЕРОЗ | |
| Мозолистое тело | нетипичны | типичны |
| Дугообразные волокна | нетипичны | типичны |
| Кортикальные поражения | типичны (инфаркты) | в некоторых случаях |
| Базальные ядра | типичны | нетипичны |
| Инфратенториальные поражения | нетипичны | типичны |
| Височные доли | нетипичны | типичны (ранние поражения) |
| Перивентрикулярные поражения | нетипичны | типичны |
| Спинной мозг | нетипичны | типичны |
| Контрастное усиление (гадолиний) | нехарактерно | характерно |
| «Пальцы Доусона» | не определяются | определяются |
| Распределение | несимметричное | симметричное (диффузное) |
ВТОРОЕ МНЕНИЕ ПРИ РАССЕЯННОМ СКЛЕРОЗЕ
Нередко дифференцировать рассеянный склероз и другие виды очаговых изменений белого вещества бывает сложно даже опытному специалисту, не говоря о молодых врачах. В таких случаях можно получить дополнительную консультацию врача МРТ, специализирующегося на демиелинизующих заболеваниях и других патологических изменениях нервной системы. Второе мнение специализированного рентгенолога помогает избежать врачебных ошибок и сделать диагноз более достоверным и точным. Кроме того, неврологам необходимо описание МРТ при рассеянном склерозе, выполненное по современным стандартам. Второе мнение можно получить с помощью Национальной телерадиологической сети — эта система обмена диагностическими исследованиями завоевала репутацию надежного помощника, особенно если врачи сталкиваются со сложными или неясными случаями.
ВАРИАНТЫ РАССЕЯННОГО СКЛЕРОЗА
Выше мы рассмотрели МРТ картину при типичной форме рассеянного склероза. Однако, существуют несколько нетипичных форм заболевания, которые обязательно нужно иметь в виду.
Опухолеподобная (псевдотуморозная) форма РС
При этой форме рассеянный склероз на МРТ выглядит как крупный очаг, оказывающий обычно менее выраженное объемное воздействие, чем можно было бы ожидать при таких размерах поражения.
После введения препаратов гадолиния может наблюдаться некоторое периферическое контрастное усиление, часто в виде незамкнутого кольца, что позволяет отличить поражения от глиомы или абсцесса мозга, усиливающихся по типу «замкнутого кольца».

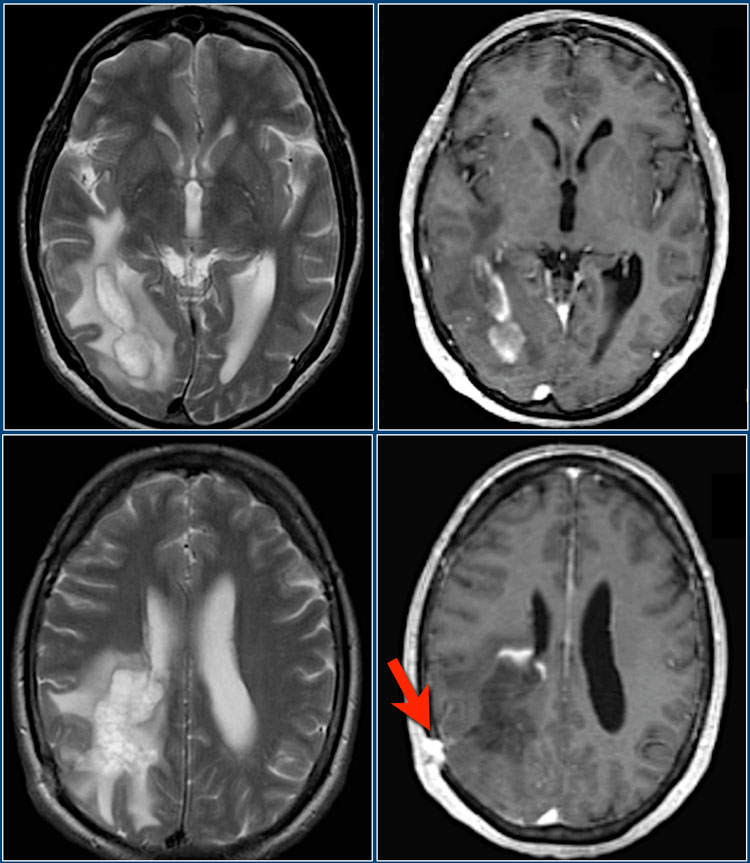
Данные Т1 и Т2 взвешенные МР-томограммы получены у 39-летнего мужчины с подостро возникшей гемианопсией. В этом случае потребовалась биопсия для дифференциальной диагностики между глиомой и демиелинизирующим процессом. Красной стрелкой отмечена зона биопсии.
Определяется интрапаренхиматозное объемное образование в правой височной и затылочной доле с гипоинтенсивным «ободком» по периферии по типу незамкнутого кольца на постконтрастных Т2-изображениях.
Имеется перифокальный отек, но относительно слабо выражено объемное воздействие. Путем биопсии было подтверждено димиелинизирующее заболевание. Контрастное усиление по типу незамкнутого кольца с гипоинтенсивным сигналом на Т2 ВИ постконтрастных томограммах и низким кровотоком характерно для демиелинизации.
Как ясно из вышеизложенного, опухолевоподобную форму рассеянного склероза легко перепутать с опухолью. Одна из распространенных ошибок неопытных рентгенологов — заключение о наличии опухоли тогда, когда на самом деле имеется псевдотуморозный РС. В таких случаях всегда важно помнить про возможность повторной консультации снимков МРТ опытными рентгенологами.
Концентрический склероз Бало
Концентрический склероз Бало является редким демиелинизирующим заболеванием, характеризующееся возникновением чередующихся очагов демиелинизации и участков с сохранением миелина, имеющих вид завитков.
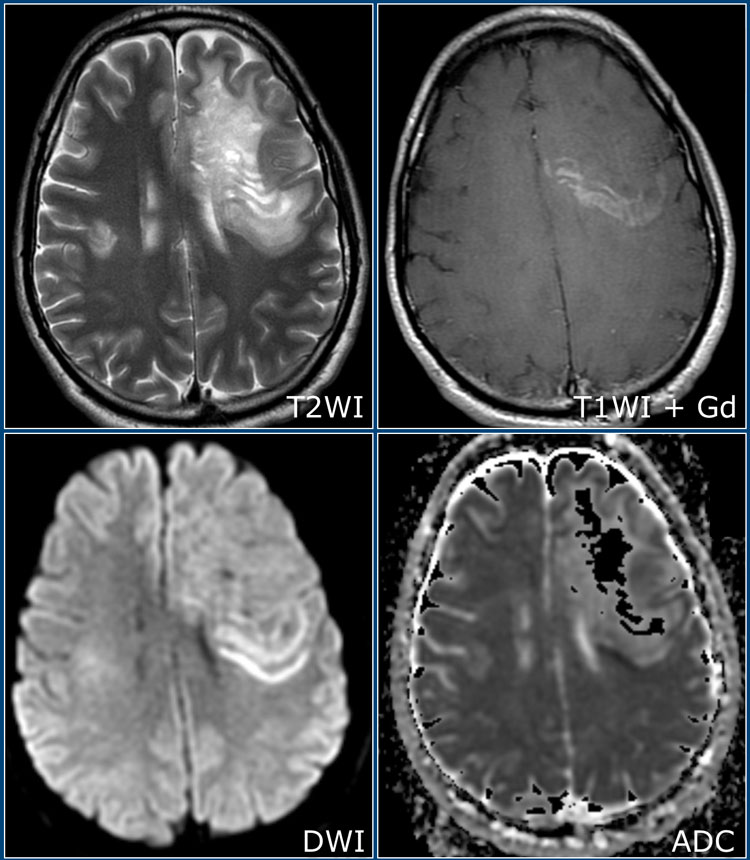
На изображениях представлены Т2 и постконтрастные Т1 взвешенные томограммы, на которых определяется большой очаг поражения в левой гемисфере с чередованием гипоинтенсивных на Т1 и изоинтенсивных «полосок». На Т1 взвешенных томограммах после введения препаратов гадолиния наблюдается чередующееся контрастное усиление в виде полосок. Справа также имеются похожие изменения (меньшего размера).
Оптикомиелит Девика
Очень важно учитывать возможность наличия оптикомиелита (болезнь Девика), особенно у пациентов с двухсторонним поражением зрительных нервов. Оптикомиелит – это болезнь, при которой обычно поражаются зрительные нервы и спинной мозг, при этом в головном мозге определяются незначительные изменения. Болезнь Девика нужно предполагать при выявлении распространенных поражений спинного мозга (на протяжении более чем трех сегментов), дающих низкий сигнал на Т1, в сочетании с утолщением спинного мозга за счет отека. На аксиальных томограммах очаги поражения обычно занимают большую часть спинного мозга, что нетипично для РС, при котором очаги имеют меньший размер и расположены по периферии.
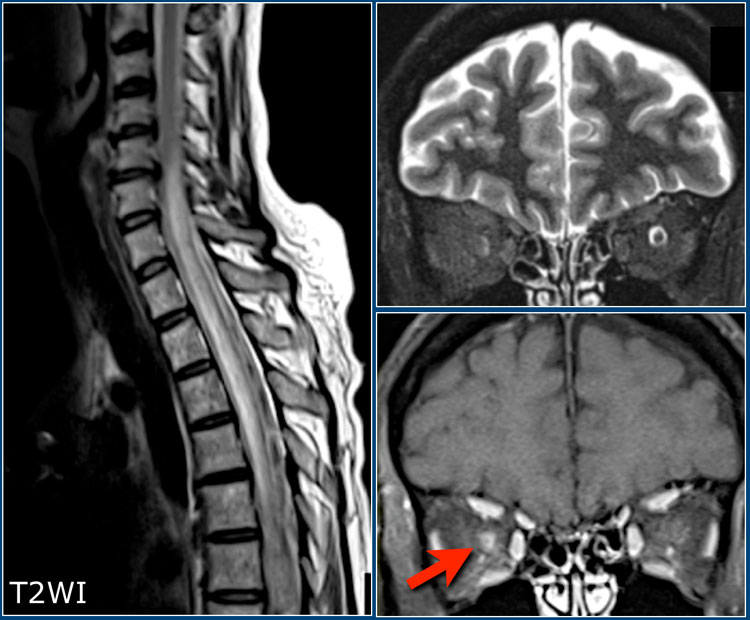
На сагиттальных Т2-взвешенных изображениях спинного мозга у пациента с оптикомиелитом визуализируется продольно ориентированный очаг поражения спинного мозга в сочетании с его отеком.
Острый диссеминированный (рассеянный) энцефаломиелит (ОДЭМ)
ОДЭМ является заболеванием, с которым необходимо проводить дифференциальную диагностику при рассеянном склерозе. ОДЭМ является монофазным, иммунно-обусловленным демиелинизирующим процессом, который часто возникает у детей в результате инфекции или после вакцинации. На МРТ при ОДЭМ обнаруживаются диффузные и относительно симметричные очаги поражения в белом веществе, расположенные супра- и инфратенториально, одновременно усиливающиеся при контрастировании. Также практически всегда наблюдается поражение серого вещества коры головного мозга и подкорковых ганглиев, таламусов.
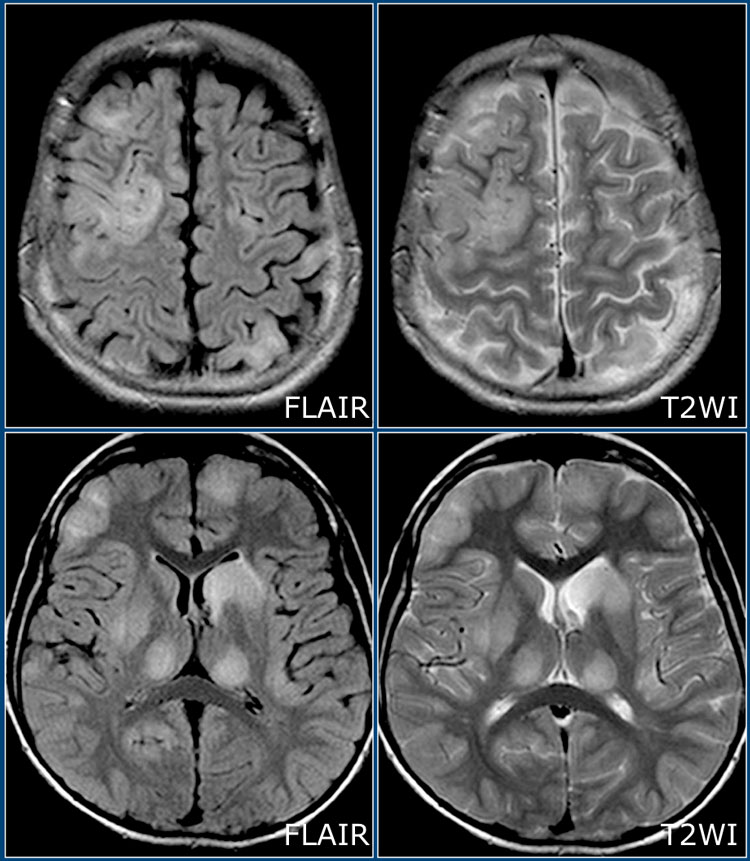
На изображениях представлены аксиальные FLAIR и T2 взвешенные томограммы, выполненные подростку, страдающему острым рассеянным энцефаломиелитом. Обратите внимание на распространенное пор