Мужчина 37 лет обратился к врачу с жалобами на головные боли
1. ИБС. Стабильная стенокардия напряжения IIIФК. ХСНIIА стадия, IIФК по NYHA. Гиперлипидемия.
2. Диагноз «ИБС, стабильная стенокардия IIIФК» установлен на основании жалоб больного на сжимающие боли за грудиной, которые возникают при ходьбе на расстояние 200 метров или при подъѐме на один пролѐт лестницы, иррадиирущие в левое плечо, проходящие после остановки. За данный диагноз говорят также данные ВЭМ – на нагрузке 75 Вт проба остановлена из-за возникшего дискомфорта в грудной клетке и изменений на ЭКГ: депрессии ST на 2 мм в отведениях V4,V5,V6. «Двойное произведение» составило 195.
Хроническая сердечная недостаточность IIА стадия определена на основании наличия одышки и отсутствия признаков правожелудочковой недостаточности.
IIФК по NYHA определѐн по признакам ограничения физической активности при привычной физической нагрузке.
Гиперлипидемия обнаружена при определении общего холестерина и его фракций.
3. Пациенту рекомендовано проведение ЭХО-кардиографии для оценки систолической и диастолической функций; определение креатинина и скорости клубочковой фильтрации; направить больного для проведения коронарографии (КГ) с целью выработки дальнейшей тактики ведения пациента (чрескожное коронарное вмешательство или аорто-коронарное шунтирование).
4. Больным со стабильной стенокардией напряжения рекомендуется два направления лечебных мероприятий: 1) направленные на улучшение прогноза и предупреждения осложнений и 2) направленные на уменьшение частоты и выраженности ангинозных приступов для улучшения качества жизни.
К первым относится:
1) нормализация образа жизни — регулярные ежедневные аэробные физические нагрузки не менее 30 минут в день, не вызывающие ангинозных болей. Диета с низким содержанием животных жиров, содержащая много фруктов и овощей, увеличение потребления продуктов, содержащих омега-3-ненасыщенные жирные кислоты (жирная морская рыба, морепродукты);
2) назначение дезагрегантной терапии – Аспирин 75-150 мг в сутки, при наличии противопоказаний – Клопидогрел – 75 мг в сутки;
3) гиполипидемическая терапия – Аторвастатин 40-80 мг в сутки или Розувастатин 10-20 мг с коррекцией дозы через 1,5-2 месяца после контрольной липидограммы (целевой
уровень – ХС-ЛПНП менее 1,8 ммоль/л или уменьшение более чем на 50% от исходного, если целевой уровень не может быть достигнут);
4) ингибиторы АПФ, учитывая наличие сердечной недостаточности и стабильной ИБС;
5) бета-адреноблокаторы (учитывая наличие ХСН с низкой фракцией выброса и приѐм Бисопролола целесообразно продолжить терапию Бисопрололом).
Так как больной получает комбинированную антиишемическую терапию, на фоне которой сохраняется стенокардия IIIФК, необходимо решение вопроса о показаниях к реваскуляризации (по результатам коронарографии).
5. Больному показано аорто-коронарное шунтирование, так как данный вид реваскуляризации при стенозе ствола ЛКА имеет преимущество перед ЧКВ в плане прогноза. Медикаментозную терапию необходимо продолжить.
СИТУАЦИОННАЯ ЗАДАЧА 138 [K001992]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Мужчина 37 лет обратился к врачу-терапевту участковому с жалобами на головные боли. Из анамнеза известно, что головные боли появились два года назад. Появление головных болей связывает с перенесением ангины. Тогда же, примерно через неделю после ангины, отметил появление мочи цвета «мясных помоев», при этом мочеиспускание было безболезненным, болей в поясничной области не было. Моча цвета «мясных помоев» регистрировалась в течение 2 дней, затем приобрела обычный желтый цвет. К врачам не обращался. Эпизод мочи цвета «мясных помоев» в течение суток повторился спустя год во время ОРВИ. Обследование также не проводилось. Семейный анамнез: мать – 60 лет, часто болеет ангинами, в течение 2 лет – гипертоническая болезнь. Отец умер в возрасте 55 лет от онкологической патологии.
При осмотре: состояние удовлетворительное. ИМТ – 24,2 кг/м2. Кожные покровы чистые, обычной окраски. Отѐков нет. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные. ЧСС – 70 удара в минуту, АД – 160/100 мм рт. ст. Живот мягкий, при пальпации безболезненный во всех отделах. Печень и селезѐнка не увеличены. Симптом поколачивания по поясничной области отрицательный.
В анализах крови: эритроциты — 4,57×1012/л, гемоглобин — 137 г/л, лейкоциты — 5,51×109/л, лейкоцитарная формула не изменена; тромбоциты — 254×109/л, СОЭ — 26 мм/час. Общий холестерин – 4,9 ммоль/л, ТГ – 1,7 ммоль/л, ХС-ЛПВП – 1,2 ммоль/л, ХС- ЛПНП — 2,8 ммоль/л; глюкоза натощак – 4,2 ммоль/л, креатинин – 135 мкмоль/л, СКФ (по формуле CKD-EPI) — 58 мл/мин, мочевина – 9,4 ммоль/л, мочевая кислота – 0,40 ммоль/л, общий билирубин — 7,4 мкмоль/л (непрямой), АЛТ — 39 МЕ/л, АСТ — 28 МЕ/л, общий белок
— 70 г/л, альбумины — 36 г/л.
В анализах мочи: относительная плотность — 1014, цвет желтый, реакция кислая, белок — 0,88 г/л, эритроциты — 10-15 в поле зрения, лейкоциты — 3-4 в поле зрения, эпителий плоский – единичные клетки в поле зрения, бактерии отсутствуют, слизи нет, ураты +. Суточная протеинурия — 500 мг.
УЗИ почек: положение почек обычное, размеры — 11×5,6 см, паренхима — 1,7 см. Чашечно- лоханочный комплекс не изменѐн. Дополнительных образований и конкрементов не выявлено.
Вопросы:
1. Предположите наиболее вероятный диагноз.
2. Обоснуйте поставленный Вами диагноз.
3. Составьте и обоснуйте план дополнительного обследования пациента.
4. Препарат какой группы антигипертензивных лекарственных средств Вы бы рекомендовали пациенту в составе комбинированной терапии? Обоснуйте свой выбор.
5. Обоснуйте длительность терапии у данного пациента.
Читайте также:
Рекомендуемые страницы:
©2015-2020 poisk-ru.ru
Все права принадлежать их авторам. Данный сайт не претендует на авторства, а предоставляет бесплатное использование.
Дата создания страницы: 2017-07-03
Нарушение авторских прав и Нарушение персональных данных
Источник
ЗАДАЧА 1
Мужчина 23 лет обратился к фельдшеру с жалобами на общую слабость, недомогание, головную боль, повышение температуры тела до 37,50С, сухой кашель. Болен второй день, заболевание связывает с переохлаждением.
Объективно: температура тела 37,20С. Общее состояние удовлетворительное. Периферические лимфатические узлы не увеличены. Перкуторный звук над легкими ясный. Дыхание жесткое, рассеянные сухие жужжащие и свистящие хрипы. ЧДД — 16 в мин. Тоны сердца ясные, ритмичные, ЧСС — 72 в мин, АД 120/80 мм рт.ст. Абдоминальной патологии не выявлено.
Эталон ответа:
1. Острый бронхит.
Обоснование:
1) данные анамнеза:
· синдром интоксикации (общая слабость, недомогание, головная боль, повышение температуры тела), симптом поражения бронхов (сухой кашель);
· острое начало заболевания;
· связь заболевания с переохлаждением
2) объективные данные: субфебрильная температура.
· при аускультации — дыхание жесткое, рассеянные сухие жужжащие и свистящие хрипы с обеих сторон.
2. Общий анализ крови: возможен лейкоцитоз, увеличение СОЭ, микроскопическое исследование мокроты, бактериологическое исследование мокроты: выявление возбудителя и определение его чувствительности к антибиотикам.
3. Очаговая пневмония, переход в хроническую форму.
4. Пациент является временно нетрудоспособным. Оформляется больничный лист. Лечение проводится в амбулаторных условиях.
Принципы лечения:
Постельный режим, частое проветривание помещения.
Диета № 15, обогащенная витаминами. Обильное теплое питье: молоко с содой, щелочные минеральные воды, чай с малиновым вареньем.
Нестероидные противовоспалительные средства (ацетилсалициловая кислота, бруфен).
При появлении гнойной мокроты, а также пациентам пожилого и старческого возраста назначают антибиотики (ампициллин, оксациллин, ампиокс, эритромицин, тетрациклин).
При бронхоспазме — бронхолитики (эуфиллин, бронхолитин, сальбутамол).
Отхаркивающие средства (мукалтин, термопсис, алтей, мать-и-мачеха, чабрец).
Витамины (аскорбиновая кислота, поливитамины).
При сухом мучительном кашле в начале заболевания — противокашлевые препараты (либексин, глаувент, стоптуссин).
Паровые ингаляции эфирных масел (анисовое, ментоловое) и отваров трав (ромашка, зверобой, эвкалипт).
Отвлекающие средства (горчичники, горчичные ножные ванны, согревающие компрессы, перцовый пластырь).
Прогноз в отношении здоровья благоприятный. При неосложненном течении и эффективном лечении наступает полное выздоровление.
Профилактика:
· закаливание организма
· предупреждение острых респираторных инфекций
· своевременное лечение заболеваний верхних дыхательных путей
· эффективное носовое дыхание (ликвидация искривлений носовой перегородки, удаление полипов)
· санитарно-гигиенические мероприятия (борьба с запыленностью, задымленностью, загазованностью, ликвидация влажности)
· борьба с курением и алкоголизмом
5. Техника паровых ингаляций с эфирными маслами — согласно алгоритму действия.
Дата добавления: 2015-04-20; просмотров: 7836; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Только сон приблежает студента к концу лекции. А чужой храп его отдаляет. 9034 — | 7675 — или читать все…
Читайте также:
Источник
СЗ_Лечебное дело (ч.2) – 2017
СИТУАЦИОННАЯ ЗАДАЧА 134 [K001988]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Женщина 47 лет жалуется на слабость, быструю утомляемость, одышку и сердцебиение при небольшой физической нагрузке, бледность кожных покровов, ломкость ногтей, обильные менструации.
Из анамнеза известно, что менструации у пациентки стали обильными около 6 месяцев назад, гинекологом выявлена миома матки небольших размеров, требующая только наблюдения. Остальные вышеперечисленные жалобы появились 2-3 месяца назад с медленным нарастанием; отметила пристрастие к резким запахам (лак, ацетон), желание есть мел (в остальном питание обычное); изредка беспокоило головокружение. Ранее, во время двух беременностей и родов, отмечалась анемия лѐгкой степени. Донором не была.
При осмотре: состояние удовлетворительное, среднего питания. Кожные покровы и слизистые умеренно бледные, в уголках рта неглубокие трещинки, ногти ломкие, с выраженной продольной исчерченностью и намечающейся вогнутостью. В лѐгких дыхание везикулярное, хрипов нет. Тоны сердца слегка приглушены, ритмичные, ЧСС – 78 ударов в минуту, АД – 100/60 мм рт. ст. Живот мягкий, при пальпации безболезненный во всех отделах. Печень и селезѐнка не пальпируются. Стул, диурез без особенностей.
В общем анализе крови: эритроциты — 2,9×1012/л, гемоглобин — 70 г/л, цветовой показатель — 0,73; анизоцитоз++, пойкилоцитоз++, микроцитоз++; лейкоциты — 3,8×109/л, палочкоядерные нейтрофилы — 1%, сегментоядерные нейтрофилы — 54%, эозинофилы — 5%, лимфоциты — 33%, моноциты — 6%, базофилы — 1%;тромбоциты — 200×109/л; СОЭ — 15 мм/ч. Общий анализ мочи – в пределах нормы.
Вопросы:
1.Предположите наиболее вероятный диагноз.
2.Обоснуйте поставленный Вами диагноз.
3.Составьте и обоснуйте план дополнительного обследования пациента.
4.Какой препарат группы железосодержащих Вы рекомендовали бы пациентке? Какой путь введения препарата? Обоснуйте свой выбор.
5.Через 1 месяц регулярной терапии железосодержащим препаратом самочувствие больной существенно улучшилось, в анализе крови гемоглобин поднялся до 110 г/л. Какова Ваша дальнейшая лечебная тактика? Обоснуйте Ваш ответ.
161
СЗ_Лечебное дело (ч.2) – 2017
СИТУАЦИОННАЯ ЗАДАЧА 135 [K001989]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Мужчина 47 лет доставлен в приѐмное отделение с жалобами на повышение температуры тела до 38,5°С градусов, кашель с трудноотделяемой мокротой «ржавого» цвета, боли в правой половине грудной клетки, усиливающиеся при кашле, чувство нехватки воздуха, головокружение.
Из анамнеза известно, что пациент заболел 3 дня назад – после переохлаждения повысилась температура тела, появился кашель. Лечился самостоятельно (Аспирин, Парацетамол), но состояние ухудшалось: появились вышеперечисленные жалобы. Бригадой скорой помощи доставлен в стационар.
При осмотре: состояние тяжелое. Кожные покровы чистые, цианоз губ, кончиков пальцев. Правая половина грудной клетки отстаѐт при дыхании. Притупление перкуторного звука, усиление бронхофонии в IV-V межреберье по среднеключичной линии справа. При аускультации в том же отделе дыхание бронхиальное, крепитация. Тоны сердца приглушены, учащены. ЧСС – 96 ударов в минуту, АД – 85/50 мм рт. ст. Сатурация – 80%. Живот мягкий, при пальпации безболезненный во всех отделах.
В общем анализе крови: лейкоциты – 22×109/л, юные формы – 10%, палочкоядерные нейтрофилы – 23%, сегментоядерные нейтрофилы — 30% , эозинофилы — 2%, лимфоциты — 30%, моноциты -5%. СРБ – 125 мг/л.
162

СЗ_Лечебное дело (ч.2) – 2017
Выполнена рентгенография грудной клетки в прямой и боковой проекциях.
163

СЗ_Лечебное дело (ч.2) – 2017
Вопросы:
1.Предположите наиболее вероятный диагноз.
2.Обоснуйте поставленный Вами диагноз.
3.Составьте и обоснуйте план дополнительного обследования пациента.
4.Какова тактика лечения данного пациента, назовите препараты «стартовой» терапии и препараты резерва?
5.Какова тактика диспансерного наблюдения пациента после выписка из стационара?
164
СЗ_Лечебное дело (ч.2) – 2017
СИТУАЦИОННАЯ ЗАДАЧА 136 [K001990]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Мужчина 47 лет вызвал бригаду скорой помощи в связи с появлением давящей боли за грудиной. Боль появилась 40 минут назад, в покое, не купировалась 2 дозами изокета. Пациент отмечает выраженную слабость, потливость.
Ранее боли за грудиной не беспокоили, физическую нагрузку переносил хорошо.
В течение 6 дет периодически повышалось АД до 160/100 мм рт. ст. При повышении АД принимал Каптоприл, постоянно гипотензивные препараты не получал. Курит 25 лет по 1 пачке сигарет в день. Наследственность не отягощена.
Объективно: состояние средней тяжести. Кожные покровы влажные. ЧДД — 18 в минуту. В лѐгких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные, ЧСС – 70 ударов в минуту, АД – 160/100 мм рт. ст. Живот мягкий, при пальпации безболезненный во всех отделах. Печень не увеличена. Пульс на сосудах нижних конечностях сохранѐн.
165

СЗ_Лечебное дело (ч.2) – 2017
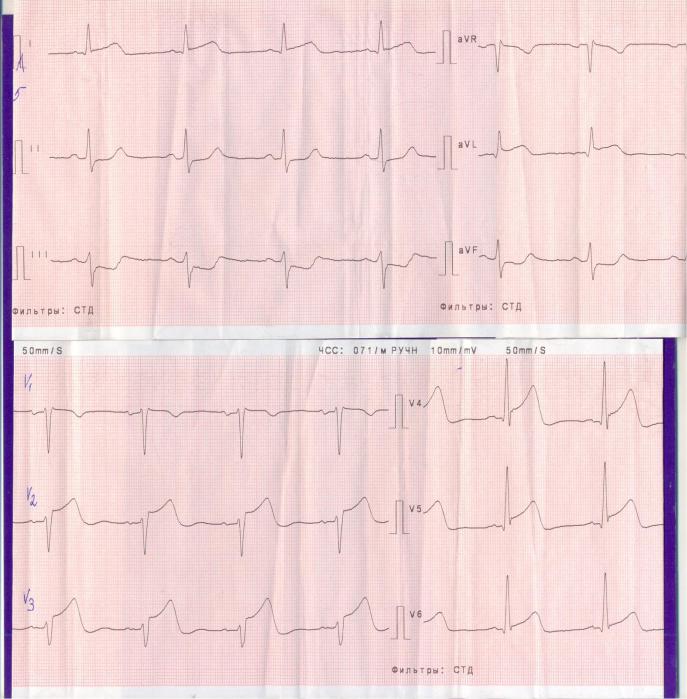
Зарегистрирована ЭКГ.
Больной доставлен в приѐмное отделение больницы с отделением рентгеноэндоваскулярных вмешательств в течение 20 минут.
166
СЗ_Лечебное дело (ч.2) – 2017
Вопросы:
1.Предположите наиболее вероятный диагноз.
2.Обоснуйте поставленный Вами диагноз.
3.Составьте и обоснуйте план дополнительного обследования пациента.
4.Какой метод реперфузии показан больному? Обоснуйте свой выбор.
5.Какая антитромботическая терапия показана больному при поступлении в стационар, если известно, что на догоспитальном этапе она не проводилась? Результаты анализов: троп-тест отрицательный, креатинин — 0,09 ммоль/л, сахар — 6,5 ммоль/л.
167
СЗ_Лечебное дело (ч.2) – 2017
СИТУАЦИОННАЯ ЗАДАЧА 137 [K001991]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Мужчина 55 лет обратился к врачу-терапевту участковому с жалобами на боли сжимающего характера за грудиной, возникающие при ходьбе на расстояние 200 метров или при подъѐме на один пролѐт лестницы, иррадиирующие в левое плечо, проходящие через 3-5 минут после остановки. Нитроглицерином не пользовался. Беспокоит также одышка при обычной физической нагрузке, утомляемость, которая появилась несколько недель назад.
Из анамнеза известно, что аналогичные боли беспокоят в течение полутора лет. В начале они возникали на большую, чем сейчас нагрузку, но последние несколько месяцев носят описанный выше характер. Больной получает Бисопролол 5 мг в сутки и Кардикет 40 мг 2 раза в сутки. На этом фоне приступы сохраняются. Курил в течение 20 лет по ½ пачки в день. Бросил курить 5 лет назад. Семейный анамнез: отец внезапно умер в возрасте 59 лет.
При осмотре: состояние удовлетворительное. ИМТ – 24 кг/м2. Окружность талии – 96 см. Кожные покровы чистые, обычной окраски. В лѐгких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные. ЧСС – 70 ударов в минуту, АД – 130/85 мм рт. ст. Живот мягкий, при пальпации безболезненный во всех отделах. Печень и селезѐнка не увеличены. Периферических отеков нет. Дизурии нет. Симптом поколачивания по поясничной области отрицательный.
В анализах: общий холестерин – 6,5 ммоль/л, ХС-ЛПНП – 3,5 ммоль/л, ТГ – 2,7 ммоль/л, глюкоза натощак – 5,1 ммоль/л, креатинин – 96 мкмоль/л, СКФ (по формуле CKD-EPI) – 86,6 мл/мин. На ЭКГ: ритм синусовый, ЧСС – 82 удара в минуту, нормальное положение ЭОС, соотношение зубцов R и S в грудных отведениях не нарушено. Выполнена ВЭМ – проба прекращена на нагрузке 75 Вт из-за появления дискомфорта в грудной клетке и депрессии ST на 2 мм в отведениях V4, V5, V6. «Двойное произведение» составило 195.
Вопросы:
1.Предположите наиболее вероятный диагноз.
2.Обоснуйте поставленный Вами диагноз.
3.Составьте и обоснуйте план дополнительного обследования пациента.
4.Больному проведена ЭХО-кардиография. Фракция выброса составила 40%. Какие лечебные мероприятия необходимо назначить пациенту? Обоснуйте свой выбор.
5.Проведена коронарография. Обнаружен стеноз ствола левой коронарной артерии 70%. Какова тактика дальнейшего ведения пациента? Обоснуйте Ваш выбор.
168
СЗ_Лечебное дело (ч.2) – 2017
СИТУАЦИОННАЯ ЗАДАЧА 138 [K001992]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Мужчина 37 лет обратился к врачу-терапевту участковому с жалобами на головные боли. Из анамнеза известно, что головные боли появились два года назад. Появление головных болей связывает с перенесением ангины. Тогда же, примерно через неделю после ангины, отметил появление мочи цвета «мясных помоев», при этом мочеиспускание было безболезненным, болей в поясничной области не было. Моча цвета «мясных помоев» регистрировалась в течение 2 дней, затем приобрела обычный желтый цвет. К врачам не обращался. Эпизод мочи цвета «мясных помоев» в течение суток повторился спустя год во время ОРВИ. Обследование также не проводилось. Семейный анамнез: мать
– 60 лет, часто болеет ангинами, в течение 2 лет – гипертоническая болезнь. Отец умер в возрасте 55 лет от онкологической патологии.
При осмотре: состояние удовлетворительное. ИМТ – 24,2 кг/м2. Кожные покровы чистые, обычной окраски. Отѐков нет. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные. ЧСС – 70 удара в минуту, АД – 160/100 мм рт. ст. Живот мягкий, при пальпации безболезненный во всех отделах. Печень и селезѐнка не увеличены. Симптом поколачивания по поясничной области отрицательный.
Ванализах крови: эритроциты — 4,57×1012/л, гемоглобин — 137 г/л, лейкоциты — 5,51×109/л, лейкоцитарная формула не изменена; тромбоциты — 254×109/л, СОЭ — 26 мм/час. Общий холестерин – 4,9 ммоль/л, ТГ – 1,7 ммоль/л, ХС-ЛПВП – 1,2 ммоль/л, ХСЛПНП — 2,8 ммоль/л; глюкоза натощак – 4,2 ммоль/л, креатинин – 135 мкмоль/л, СКФ (по формуле CKD-EPI) — 58 мл/мин, мочевина – 9,4 ммоль/л, мочевая кислота – 0,40 ммоль/л, общий билирубин — 7,4 мкмоль/л (непрямой), АЛТ — 39 МЕ/л, АСТ — 28 МЕ/л, общий белок
-70 г/л, альбумины — 36 г/л.
Ванализах мочи: относительная плотность — 1014, цвет желтый, реакция кислая, белок — 0,88 г/л, эритроциты — 10-15 в поле зрения, лейкоциты — 3-4 в поле зрения, эпителий плоский – единичные клетки в поле зрения, бактерии отсутствуют, слизи нет, ураты +. Суточная протеинурия — 500 мг.
УЗИ почек: положение почек обычное, размеры — 11×5,6 см, паренхима — 1,7 см. Чашечно-лоханочный комплекс не изменѐн. Дополнительных образований и конкрементов не выявлено.
169
СЗ_Лечебное дело (ч.2) – 2017
Вопросы:
1.Предположите наиболее вероятный диагноз.
2.Обоснуйте поставленный Вами диагноз.
3.Составьте и обоснуйте план дополнительного обследования пациента.
4.Препарат какой группы антигипертензивных лекарственных средств Вы бы рекомендовали пациенту в составе комбинированной терапии? Обоснуйте свой выбор.
5.Обоснуйте длительность терапии у данного пациента.
170
Источник


