Онемение лица при мигрени
Неврогенные дисфункции возникают у пациентов регулярно. Количество страдающих, согласно статистическим оценкам, составляет более 30% человек не планете.
В большинстве своем это сравнительно мягкие отклонении от нормы, которые даже не всегда заметны, до определенного момента.
Онемение лица — один из возможных неврологических симптомов заболеваний опорно-двигательного аппарата, процессов со стороны головного мозга, сосудов шеи и прочих структур.
Признак многообразен и присутствует при большом количестве патологических процессов. Выявить причину отклонения можно посредством инструментальной диагностики.
В некоторых случаях нарушение чувствительности указывает на неотложное состояние, вроде инсульта. Потому при развитии подобного симптома, особенно, если он сочетается с парезами или параличами, обязательно вызывают скорую помощь, для исключения некроза церебральных структур.
Терапия зависит от случая. Само по себе онемение не требует коррекции, нужно воздействовать на провоцирующий фактор. Это основа.
Мигрень
До сих пор считается загадочным заболеванием. В основном встречается у женщин, соотношение по количеству пациентов м/ж можно определить в пропорции 3:1 и даже более того.
Имеет явный наследственный характер, если у одного из родителей присутствовало нарушение, с вероятностью свыше 70% расстройство передается детям и в определенный момент манифестирует.
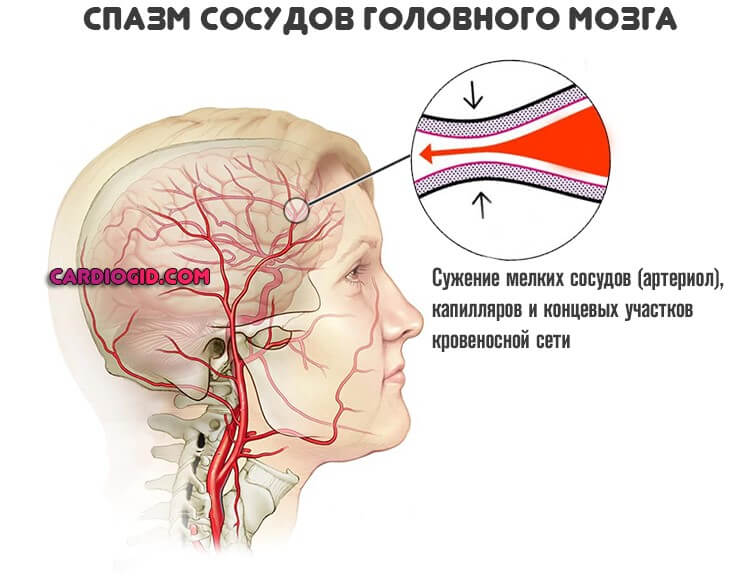
Почему развивается мигрень — доподлинно не известно. Предполагается, что виной нарушению спазм сосудов головного мозга на фоне вегетативной дисфункции. То есть речь идет о чисто неврологическом заболевании, но так это или нет — вопрос спорный.
Симптоматический комплекс всегда примерно одинаковый. В классических случаях обнаруживаются следующие признаки состояния:
- Выраженная головная боль. С одной стороны. Слева или справа. Тюкающая, стреляющая, распирающая. Сопровождает пациента на протяжении всего приступа расстройства. Отдает в глазницу, может двигаться в сторону темени и затылка, изначально располагаясь в лобной области.
- Тошнота, редко рвота.
- Нарушение ориентации в пространстве. Человек не может нормально перемещаться, мир вращается и кружится перед глазами.
- Онемение всей головы или части лица как итог расстройства нервной проводимости на уровне церебральных структур. Это преходящее явление, которое не указывает ни на тяжесть проблемы, ни на вероятность благоприятного окончания.
Мигрень как таковая не несет опасности, но это крайне дискомфортное состояние. Однако же, симптомы часто могут напоминать инсульт, потому при развитии подозрительных признаков, рекомендуется вызывать скорую.
Симптомы прединсультного состояния подробно описаны в этой статье.
В нетипичных ситуациях возможно отсутствие головной боли с преимущественным сохранением ауры — предшествующих мигренозному приступу проявлений. Снижения остроты зрения, слуха, непереносимости яркого света и звука, мерцания мушек, появления вспышек в поле видимости и прочих.
На фоне этого, онемение лица также выступает составной частью начальных проявлений, даже вне болевого синдрома.
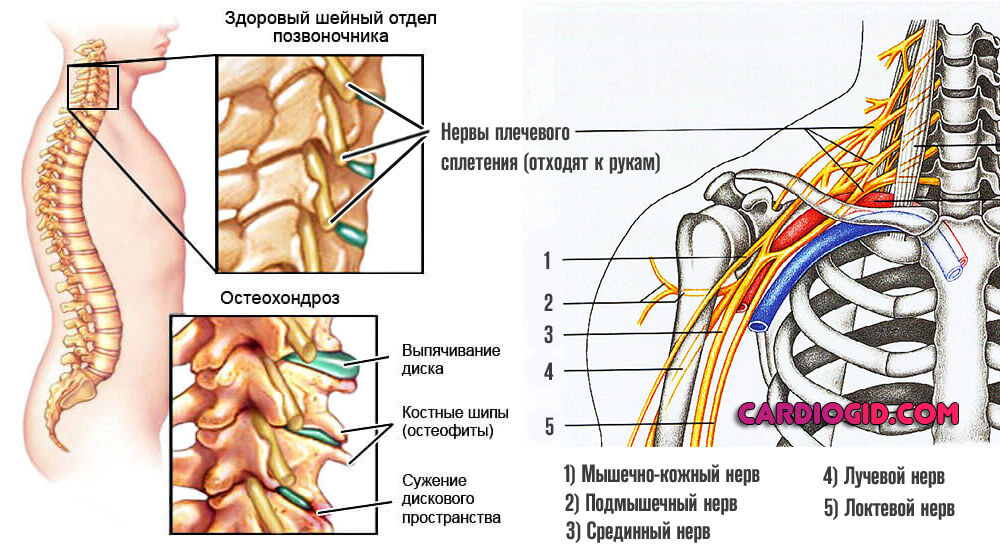
Остеохондроз
Представляет собой воспалительное, дегенеративно-дистрофическое расстройство со стороны позвоночника, в частности, страдает шейный отдел.
Патология развивается и прогрессирует постепенно, неуклонно. Обнаружить момент, когда расстройство достигает опасной отметки непросто.
Неврологическая симптоматика, такая как нарушение чувствительности лица и прочая также формируется не в один момент, на протяжении многих лет.
Признаки специфичны:
- Боли в области шеи. Тюкающие, жгучие или распирающие. Непостоянные. Усиливаются после физической нагрузки.
- Головокружение. Сопровождается невозможностью ориентироваться в пространстве. Развивается эпизодически.
- Цефалгия. Боли в области затылка, темени.
- Проблемы с двигательной активностью шейного отдела позвоночника. Невозможно поворачиваться, моторные способности снижаются постепенно, но неуклонно.
- Онемение лица, губ, языка и головы при остеохондрозе встречается часто, наравне с падением чувствительности рук. Это поздний признак. В начальной фазе он присутствует при защемлении нервных окончаний, затем, когда корешки отмирают, сохраняется постоянно.
- Тошнота. Реже рвота.
- Проблемы с сердечной деятельностью. Вроде тахикардии. Сравнительно редко.
Нарушение работы опорно-двигательного аппарата провоцирует характерные проявления по причине компрессии нервных окончаний на локальном уровне.
Необходимо разграничение с грыжами шейного отдела позвоночника. Как правило, оба процесса протекают параллельно.
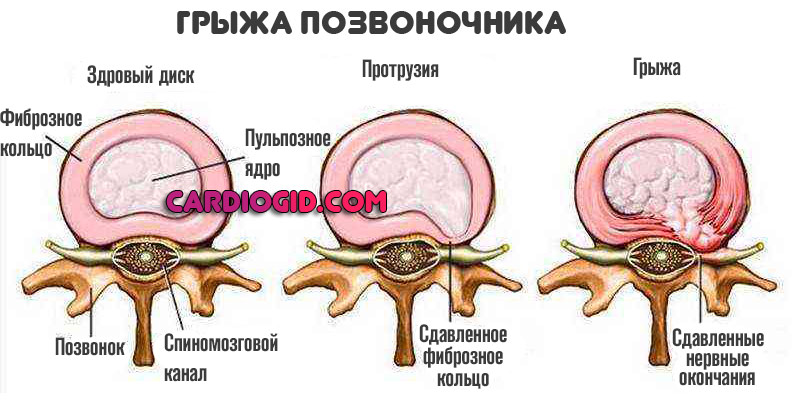
Грыжи шейного отдела позвоночника
Опасное осложнение остеохондроза. Реже развивается как итог травмы, резкого движения. Например, после автомобильной аварии, неудачного падения, перенесенного перелома и пр.
Суть нарушения заключается в смещении межпозвоночного диска за пределы его нормального анатомического положения. Затем он разрывается, полностью утрачивает собственную структуру и функцию.
Это приводит к истиранию и дегенерации соседних позвонков и еще большему ограничению активности, выраженному дискомфорту.
Клиническая картина типична. Нарушение со стороны опорно-двигательного аппарата сопровождается сильными, порой невыносимыми болями в шее (в остром состоянии они не снимаются вообще), проблемами с ориентацией в пространстве.
Пациент не может удерживать голову, потому как наблюдается слабость мышечного корсета.
Почти в 100% случаев обнаруживается клиника вертебробазилярной недостаточности, из-за нестабильности позвоночного столба происходит компрессия местных артерий.
Терапия хирургическая, но врачи как могут оттягивают момент. Купируют приступы и предотвращают новые.
Вертебробазилярная недостаточность
Часто встречающееся расстройство. Обычно развивается как осложнений остеохондроза шейного отдела позвоночника.
Суть заболевания заключается в резком нарушении питания церебральных структур по причине сдавливания артерий, локализованных в области шеи.
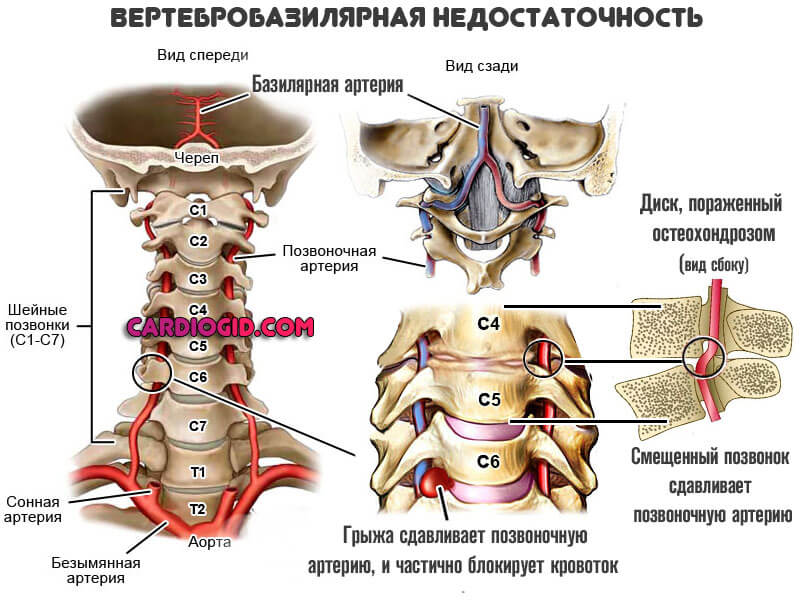
Вариантов клинической картины болезни множество. В основном, симптоматический комплекс сводится к группе отклонений:
- Головная боль. Выраженная, сильная. Возможны приступы мигрени на фоне течения заболевания.
- Головокружение и невозможность ориентироваться в пространстве. Человек занимает вынужденное положение. Лежа на боку, мало двигается.
- Тошнота, рвота.
- Зрительные нарушения. Выпадение областей видимости, ощущение ярких вспышек (простейшие галлюцинации), возможна временная тотальная слепота. На поздних, запущенных стадиях.
- Падение остроты слуха.
- Невозможность перемещаться ровно. Шаткость походки. Всему виной нарушение работы экстрапирамидной системы.
- При поражении долей мозга с левой стороны немеет правая часть головы (и тела вообще) и наоборот.
Также прочие клинические признаки. ВБН считается весомым фактором развития инсульта в будущем. Под удар попадает мозжечок и затылочная область головного мозга.
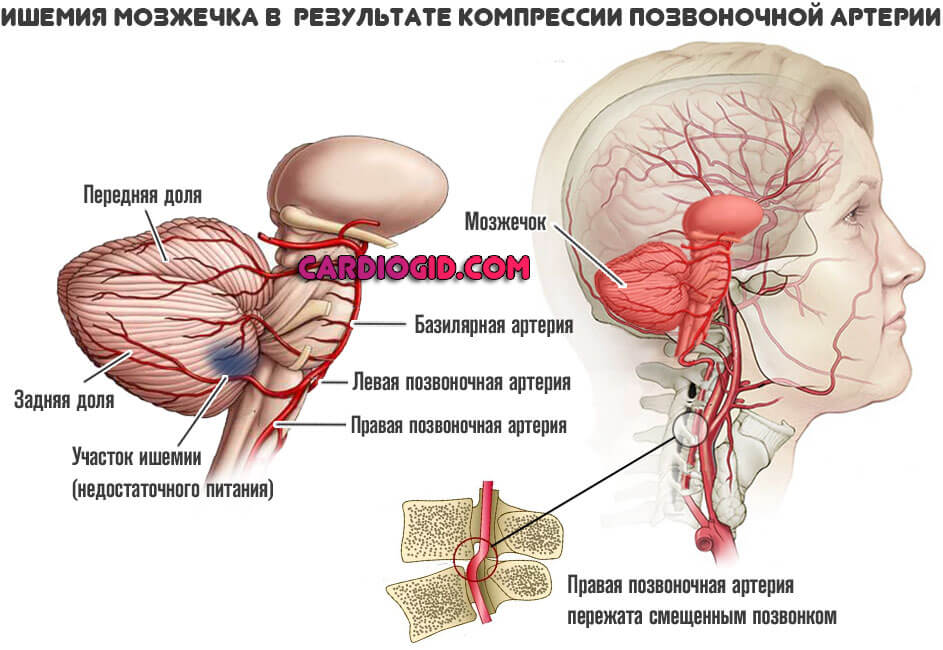
При своевременном лечении есть возможность остановить прогрессирование болезни и взять ситуацию под контроль.
Кластерные головные боли
Крайне редкое неврологическое состояние. Тем не менее, очень тяжелое. Сопровождается невыносимыми, мучительными приступами дискомфорта в лобной части.
Неприятные ощущения отдают в глаз. Клиническая картина дополняется выраженным онемением левой стороны лица или наоборот, зависит от точной локализации спазма сосудов.
Этиология заболевания не известна. Предполагается, что это родственное мигрени состояние, с некоторыми отличиями.
Типичный симптом — сильнейшая головная боль, не снимается никакими препаратами. Интенсивность дискомфорта столь велика, что известны суицидальные попытки среди пациентов в момент приступа.
Лечение не представляется возможным, единственное, чего добиваются врачи — предотвращение рецидивов в будущем. Снижение рисков развития таковых.
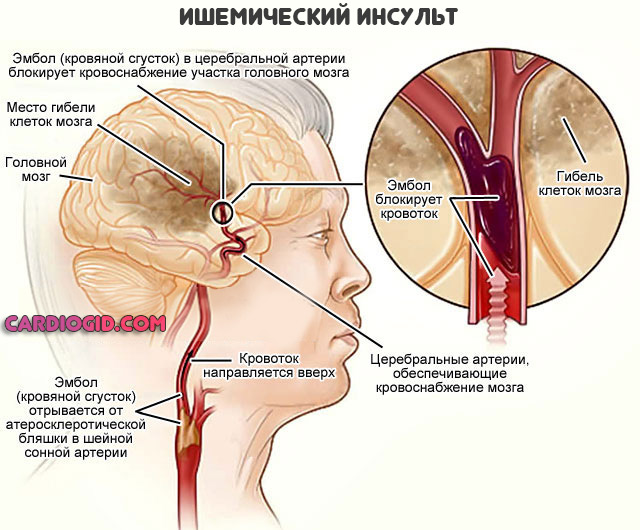
Транзиторная ишемическая атака
Часто встречающееся явление. Ошибочно его называют микроинсультом. На деле же речь идет об остром, но временном нарушении питания головного мозга. Развивается в качестве предшествующего неотложному состояния.
Основной контингент пациентов — лица, имеющие в анамнезе артериальную гипертензию, часто пожилого возраста.
Клиника идентична таковой при типичном инсульте. Разница только в продолжительности нарушения и его исходе.
Транзиторная ишемия не приводит к некрозу нервных тканей, к тому же регрессирует спонтанно, самостоятельно, даже без помощи специалиста. Если можно так сказать, это репетиция инсульта.
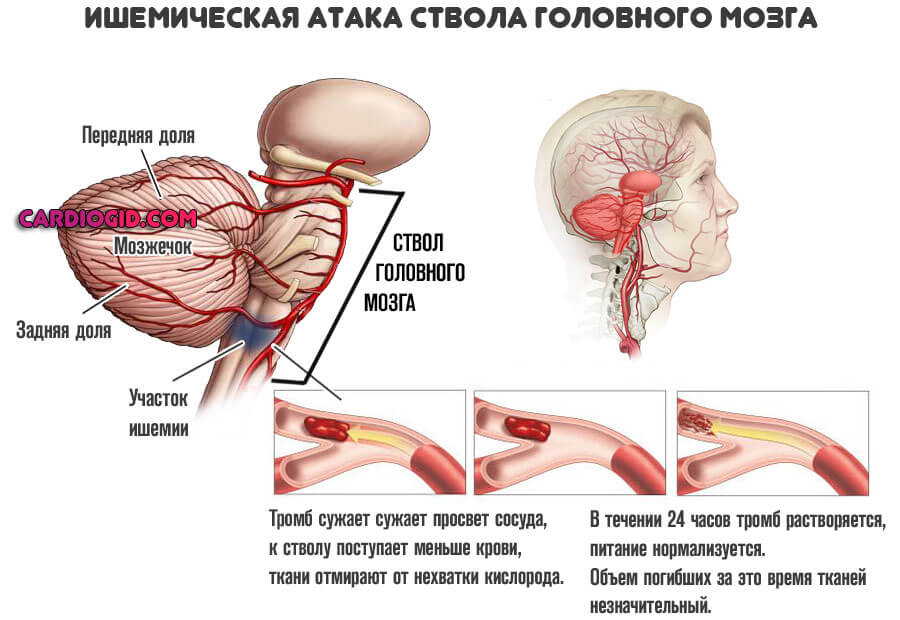
Среди проявлений:
- Выраженная головная боль в той или иной области. Распирающая, тюкающая. Интенсивная.
- Нарушение ориентации в пространстве.
- Тошнота, рвота.
- Дискомфортные ощущения со стороны кожного покрова беганье мурашек, покалывание. Типичная жалоба пациентов — онемела половина лица или руки. Это указание на нарушение проводимости нервных окончаний, но не отмирание таковых.
- Спутанность сознания.
- Дисфункции органов чувств.
Если немеет голова, это может быть транзиторная ишемическая атака или хроническое расстройство питания мозга.
В обязательном порядке показана дифференциальная диагностика. Она направлена на отграничение различных состояний.
Инсульт
Острое нарушение мозгового кровообращения. Согласно статистическим данным, встречается несколько реже инфаркта, выступает вторым по значимости фактором летальных исходов по всему миру.
Суть нарушения заключается в некрозе церебральных структур. Нервные волокна гибнут, наступают необратимые изменения в головном мозге.

Состояние крайне неблагоприятно в плане течения, без медицинской помощи приводит к смерти.
Симптоматика делится на общую и очаговую. Первая включает в себя головную боль, нарушения ориентации в пространстве. Тошноту и рвоту. Вторая категория куда более сложная.
Среди возможных отклонений:
- Спутанность сознания. Обморочные состояния.
- Нарушения поведения, неадекватность эмоциональных реакций или их полное исчезновение.
- Резкое падение когнитивных, мнестических функций.
- Вербальные галлюцинации (слуховые), эпилептические эпизоды, глухота.
- Тактильные нарушения. Поражение теменной области как раз и становится причиной, почему немеет лицо. Помимо наблюдается потеря чувствительности конечностей. Хотя и не всегда.
- Падение остроты зрения. Различные визуальные нарушения.
В особо сложных случаях также отклонения работы сердца, неадекватная терморегуляция. Это критические расстройства, почти гарантированно приводящие к гибели больного.
Подробнее о симптомах инсульта у женщин читайте здесь, у мужчин тут. Алгоритм первой помощи, до приезда скорой, описан в этой статье.
Инфекционно-воспалительные болезни головного мозга
Среди таковых можно назвать два: менингит и энцефалит. Оба развиваются на фоне перенесенного ранее заболевания, (очаг не имеет значения), или после укусов переносчиков (например, клещей).
Протекают остро, сопровождаются выраженными дефицитарными неврологическими явлениями.
Определить природу расстройства даже посредством МРТ не всегда получается.
Единственный надежный диагностический критерий — присутствие инфекционного агента, возможно крови в цереброспинальной жидкости.
Образец врачи получаются посредством пункции. Однако это опасная процедура, к ней прибегают сравнительно редко и только по необходимости.
Клиника напоминает таковую при инсульте, но развивается симптоматический комплекс не столь стремительно.
При несвоевременной помощи нарушения сохраняются в течение длительного периода, не поддаются коррекции. Заболевания могут закончиться глубокой инвалидностью.
Рассеянный склероз
Распространенное неврологическое заболевание. Имеет аутоиммунное и обменное происхождение.
Сопровождается разрушением миелиновой оболочки нервных волокон. По этой причине падает скорость передачи импульсов, а затем возможность таковой утрачивается полностью. Заболевание охватывает головной, реже спинной мозг.
Подобная дегенерация прогрессирует постоянно, но не приводит к критическим нарушениям в один момент. Это довольно длительный процесс. До инвалидизации проходит не один год, часто намного больше.
Своевременное лечение позволяет свести симптомы на нет и существенно замедлить патологический процесс.
Клиника многообразна и зависит от локализации области разрушения нервных волокон. Обычно обнаруживаются двигательные дисфункции, ощущение онемения лица, конечностей, снижение остроты зрения, когнитивные расстройства.
Интеллект, однако, страдает незначительно, по крайней мере, на ранних стадиях. Без лечения велики шансы скорого наступления инвалидности.
Опухоли церебральных структур
Злокачественные или не имеющие ракового происхождения большой роли не играет.
Причина онемения всегда заключается в компрессии черепных нервов или поражении отдельных тканей, областей головного мозга.
Удаление аномальных структур, проведение восстановительного лечения дает шансы на частичную или полную коррекцию состояния.
Нейропатия
Имеет врожденное или приобретенное происхождение. Заключается в деструкции волокон, отвечающих за чувствительность головы и лицевой области. Клиническая картина обычно ограничивается онемением.
Воспаления нервных волокон
На фоне переохлаждения или течения прочих инфекционных заболеваний. Встречается в том или ином виде почти у 40% людей, по крайней мере, один раз в жизни каждый второй встречался с подобной проблемой.
Развивается спонтанно, сопровождается невыносимыми болями, особенно если поражен тройничный нерв.
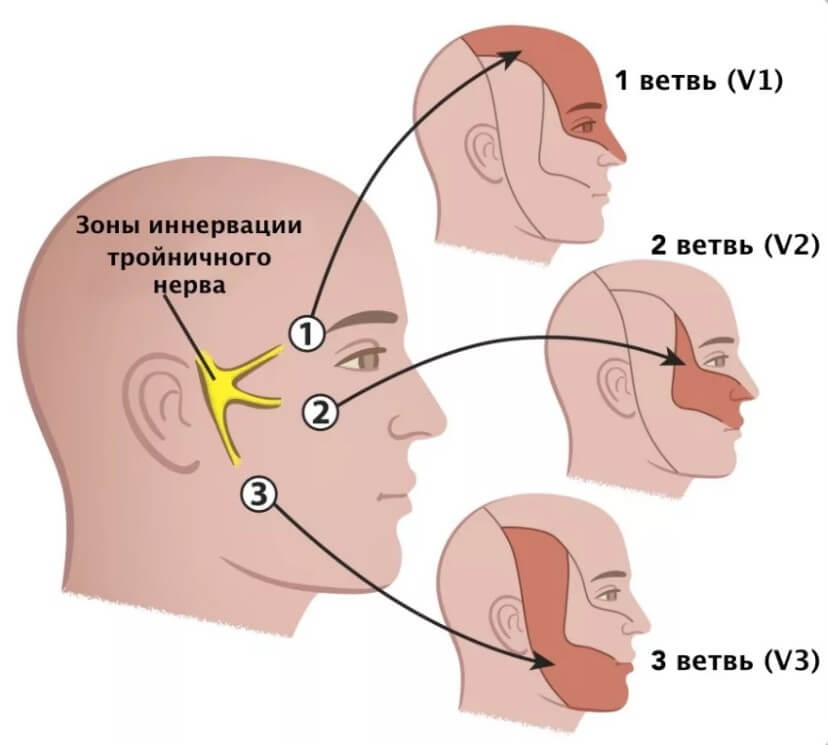
Применение анальгетиков и противовоспалительных дает минимальный эффект. Требуется медицинская помощь, комбинации препаратов для облегчения дискомфорта.
Онемение и выраженный болевой синдром — основные признаки. Как дополнение — рост температуры тела.
Ситуативные причины, не имеющие патологической основы
У некоторых людей лицо, голова немеют как итог стрессового положения. Это индивидуальная реакция организма.
Также возможно развитие дискомфортного ощущения на фоне курения, применения наркотических препаратов.
Как кому обратиться и что нужно обследовать
Диагностикой занимаются специалисты неврологи. В некоторых случаях требуется помощь нескольких докторов, зависит от ситуации.
Исследования примерно одинаковы всегда:
- Устный опрос человека для уточнения симптомов.
- Сбор анамнеза. Чтобы лучше понять вероятное происхождение болезни.
- Измерение артериального давления и частоты сердечных сокращений.
- Оценка базовых рефлексов.
- Рентгенография шейного отдела позвоночника.
- Допплерография сосудов, чтобы исключить ВБН и нарушение трофики головного мозга, дуплексное сканирование. Показывает качество и скорость кровотока.
- МРТ той же области. Для диагностики грыж, запущенного остеохондроза.
- Томография церебральных структур. Возможно, причина в рассеянном склерозе или опухолях. В обоих случаях требуется контрастное усиление препаратами гадолиния. Это повысит информативность в несколько раз.
- Анализ крови общий, биохимический.
По необходимости проводится люмбальная пункция для взятия образца цереброспинальной жидкости.
В основном этого достаточно.
По мере надобности доктора назначают дополнительные диагностические мероприятия.
Лечение
Терапия зависит от заболевания. В основном практикуются консервативные способы. Используются медикаменты нескольких фармацевтических групп.
- Противовоспалительные нестероидного и гормонального происхождения. Первые — Нимесулид, Диклофенак и прочие. Вторые — Преднизолон и более мощные аналоги. Преследуют идентичные цели, применяются по показаниям.
- Хондропротекторы. Для защиты позвонков. Структум как вариант.
- Цереброваскулярные, ноотропы. Нормализуют питание мозга. Актовегин, Пирацетам, Глицин.
Больше можно сказать, зная конкретную ситуацию.
Операция — крайняя мера. Практикуется при опухолях, запущенных грыжах и в некоторых других случаях. Когда иного выхода нет.
Лечить нужно не онемение, это невозможно и не имеет никакого смысла, а основной патологический процесс.
Прогноз
Опять же зависит от болезни. Как правило, благоприятный. Негативным отличаются инсульт, запущенная вертебробазилярная недостаточность, которую не получается скорректировать.
В остальных ситуациях шансы на полное восстановление высокие. Главное своевременно обратиться к врачу и не упустить удачный момент.
В заключение
Онемение лица, головы — типичные неврологические признаки множества болезней. Разграничение проводят специалисты на основе данных инструментальных исследований.
Терапия позволяет минимизировать риски, вылечить заболевание или взять его пол контроль. Это основа устранения симптома. Прочие методы не имеют смысла.
Список литературы:
- ВСЕРОССИЙСКОЕ ОБЩЕСТВО НЕВРОЛОГОВ. Клинические рекомендации по диагностике и лечению рекомендации по диагностике и лечению мононевропатий.
- МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ. Остеохондроз позвоночника. Клинические рекомендации.
- Камчатнов П.Р. Вертебробазилярная недостаточность.
Источник
Головная боль не только причиняет человеку множество страданий, но и может быть признаком серьезной болезни. Это нарушение часто бывает связано и со стрессами, перенапряжением. Физические и психоэмоциональные нагрузки, которые все больше действуют на современного человека, приводят к учащению неприятных болевых ощущений.
Но эта патология бывает очень разной, в зависимости от провоцирующего фактора, особенностей развития и состояния пациента. Чтобы разобраться в этой проблеме, важно узнать и о том, что такое мигрень, ведь это состояние переживают многие люди, но владеют очень скудной информацией о данной патологии; симптомы и причины мигрени для них остаются загадкой.
Суть проблемы
Мигренью называется приступообразная, пароксизмальная головная боль. Она может характеризоваться средней или высокой степенью интенсивности. Длится такой приступ весьма долго – от 4 часов до 3 суток.
Само по себе появление мигренеподобной боли не является опасным для человека. Но болевые приступы значительно ухудшают качество его жизни. Пациент становится раздражительным, не способным уделять внимание семье и работе. Ему хочется уединиться и оградить себя от любых раздражителей.
Второй нюанс, который делает приступ мигрени весьма коварным, — это затруднение выявления других, более опасных заболеваний. Когда у человека болит голова, и он знает, что это симптомы мигрени, он может не заметить развития другого заболевания с подобными проявлениями. Считая такой дискомфорт привычными признаками мигрени, пациент еще долго может не обращаться к врачу и избавляться от приступа знакомыми ему средствами, при этом надолго оставаясь без правильной диагностики и соответствующего лечения.
Провоцирующие факторы
Если попытаться разобраться, от чего бывает мигрень, это будет сложно сделать, ведь данное нарушение может быть вызвано очень многими негативными обстоятельствами. Наиболее распространены такие триггерные факторы, провоцирующие развитие мигренозного приступа:
- Стрессовые ситуации.
- Перепады условий погоды (непостоянное атмосферное давление).
- Резкое воздействие на рецепторы обоняния.
- Яркий, мерцающий свет.
- Пребывание человека на больших высотах.
- Физические нагрузки (не только занятия спортом, тяжелый труд, но и даже бурный половой акт).
- Путешествия, особенно на дальние расстояния.
- Недосыпание.
- Гормональный дисбаланс.
- Пропуск очередного приема пищи или употребление провоцирующих продуктов питания (более всего провоцируется головная боль при мигрени пищей и напитками с добавлением кофеина, алкоголя, пищевыми синтетическими добавками).
Причины развития патологии
Кроме факторов, которые непосредственно провоцируют развитие приступа головной боли, есть еще истинные причины возникновения мигрени:
- Причины наследственные. Они обусловливают нарушения в функционировании нервной системы, которые закладывают готовность организма к таким состояниям. Это доказано тем обстоятельством, что диагноз “мигрень” чаще встречается у близких родственников.
- Женский пол: гораздо чаще головная боль мигрень бывает именно у женщин, причем в молодости (в детородный период). Во многих случаях прослеживается связь между такими состояниями и наступлением менструации. По женской линии склонность к этому заболеванию передается чаще. При этом симптоматика мигрени у мужчин менее выражена.
- Детский и молодой возраст. Чаще встречается болезнь среди людей, не достигших 55 лет. А среди детей частота проявления детской мигрени достигает 10%.
Существует также список заболеваний, которые не считаются причинами мигрени как таковыми, но часто встречаются у людей, склонных к мигренозным состояниям.
К ним относятся:
- Эпилепсия.
- Депрессии.
- Инсульты.
- Синдром раздраженного кишечника.
- Повышенное артериальное давление.
При мигрени причины ее возникновения могут воздействовать одновременно, поэтому их бывает сложно установить и устранить.
Разновидности патологии
Врачи выделяют разные виды мигрени на основе различных критериев. Одна из классификаций этого недуга основана на наличии либо отсутствии фазы ауры при развитии приступа:
- Классическая мигрень включает фазу ауры, которая предшествует собственно приступу за 10-30 минут.
- Обычная форма не сопровождается аурой.
Существует и классификация мигрени по другим критериям:
- Эпизодическая. Характеризуется нечастыми приступами. Обычно бывает в молодости. Впоследствии может перейти в хроническую форму.
- Хроническая. Определяется в том случае, когда пациент страдает мигреноподобными состояниями не реже, чем половину дней в месяце. Провоцируется анальгетиками, отпускаемыми по рецепту, кофеином, ожирением. Такая разновидность патологии очень сходна с головными болями на почве напряжения, и различить их сложно. Сопровождается кишечными симптомами.
- Менструальная — наблюдается в период перед месячными или во время них. Характеризуется тяжелым течением, отсутствием ауры. Иногда поддается медикаментозному лечению, с помощью которого можно даже предотвратить очередной приступ.
- Брюшная — чаще наблюдается в раннем возрасте, с наследственно обусловленными причинами. Сопровождается кишечными симптомами с болью и дискомфортом, возникающим в животе.
- Классическая форма, не сопровождаемая аурой и характеризующаяся начальными патологическими процессами, связанными с артерией у основания черепа (базилярная мигрень). Сопровождается неустойчивостью и потерей сознания, неясной речью и звоном в ушах. Чаще бывает в молодом возрасте.
- Мигрень сетчатки связана с нарушениями функционирования световоспринимающей структуры глаза. Может сопровождаться ощущением слепых пятен или полным отсутствием световосприятия в одном глазу, при отсутствии неврологических расстройств и проблем с другим глазом. Иногда протекает без болей в голове.
- Офтальмоплегическая форма – одна из наименее распространенных, бывает в молодом взрослом возрасте. Болевой синдром не столь сильный, но сопровождается другими неприятными симптомами (диплопией, рвотой, опущением верхних век, параличом глазных мышц). Может продлиться необычайно долго, до нескольких месяцев.
- Семейная гемиплегическая форма встречается также очень редко, характеризуется расстройствами зрения, головокружениями и даже параличом одной половины тела за 10 минут – 1,5 часа до основного приступа. Обусловлена генетическими факторами.
- Вестибулярная форма характеризуется головокружениями, которые могут сочетаться со всеми другими обычными для мигрени признаками.
- Статус Migrainosus – очень опасное состояние, при котором приступы длятся чрезвычайно долго. Пациента нужно госпитализировать.
Определить точно разновидность патологии может только квалифицированный специалист.
Симптоматика и фазы приступов
Как проявляется мигрень? Чтобы определить характер болезненного состояния, нужно знать важные признаки мигрени:
- Главные симптомы мигрени заключаются в появлении болей в области одной половины головы.
- Тошнота при мигрени может наблюдаться постоянно, а может возникать при резких движениях. Нередко при мигрени это может спровоцировать рвоту.
- Изменение психологического состояния и активности пациента: появляется слабость, желание уединиться, сильная восприимчивость к любым раздражителям.
- Изменение пищевого поведения больного: либо у него пропадает аппетит и он отказывается от пищи, либо, наоборот, боль при мигрени сопровождается тягой к пище и жаждой.
- Вне приступа человек может считать себя совершенно здоровым.
Медики выявили особые фазы мигренозного приступа; приступ может состоять из всех четырех таких фаз, последовательно сменяющих друг друга, или некоторые из них могут отсутствовать.
- Продромальная фаза – характеризуется неясными, расплывчатыми ощущениями, которые не указывают четко на развитие приступа в скором будущем: тошнота, жажда, усиление или угнетение аппетита, раздражительность.
- Симптомы ауры – сопровождаются видениями, которые возникают из-за патологических изменений в световоспринимающей системе глаза или зрительных нервах (мелькание перед глазами световых пятен, точек и др.). При этом могут развиться и другие отклонения: покалывание либо онемение кожи конечностей, спутанность сознания, неясная речь.
- Непосредственно приступ мигрени включает в себя болевой синдром, длящийся до нескольких суток, пульсирующие ощущения в голове. Может возникать рвота, озноб, бледность, покалывание кожи лица и его онемение. Развивается раздражительность. Реже наблюдается отечность век, насморк (он сопровождается выделением прозрачной слизи, что не связано с наличием инфекции). Иногда случаются разрывы сосудистой сетки глаза.
- Постдромальная (восстановительная) фаза характеризуется затуманенностью сознания человека.
Аура
Зрительная аура бывает отрицательной, положительной или смешанной. Положительная аура характеризуется зрительными нарушениями в виде поблескивающего края рассматриваемой фигуры, бликов, звездочек, сверкающих зигзагов перед глазами. Специальное название для подобных видений – мерцательная скотома.
Отрицательные ауры, наоборот, проявляются в появлении темных пятен. Иногда теряется способность человека видеть какую-либо часть поля зрения перед собой (туннельный синдром). Смешанные ауры пациенты характеризуют как видимые фигуры, имеющие темную середину и поблескивающие края.
Тревожные сигналы
Если человек уже не впервые сталкивается с таким заболеванием, как мигрень симптомы и лечение для него уже известны, то он может не заметить появления другой патологии на фоне таких головных болей. Поэтому следует знать, на какие опасные нарушения могут указывать некоторые признаки:
- Геморрагический инсульт: сопровождается резкими приступами боли, усиливающимися в течение часа, рвотой и отклонениями в психике.
- Разрыв аневризмы или кровоизлияние: может наблюдаться непривычно сильная боль, которая никогда ранее не развивалась.
- Онкология мозга или инсульт: нарушения психических функций, речи, памяти, снижение зрения, парестезии конечностей (чувство покалывания, либо онемение с нарушением их координации).
- Хронические боли, которые практически постоянно преследуют человека на протяжении очень длительного времени. Более пристальное внимание этому признаку следует уделить пожилым людям, у которых риск развития таких патологий повышается в силу возрастных изменений.
- Опасные последствия черепно-мозговой травмы с вероятным кровоизлиянием: неисчезающие болевые ощущения, сопровождаемые рвотой и сонливостью.
- Отек головного мозга: усиление болевого синдрома при напряжении во время осуществления защитных рефлексов (кашля, чихания).
- Менингит: повышение температуры, ригидность (скованность) мышц, тошнота, рвота.
- Острая глаукома: ощущается боль вокруг глаз или в лобной доле, возможно покраснение глазных яблок и восприятие зрительных иллюзий (светящиеся круги вокруг источников света).
- Височный артериит: боль с одной стороны черепа, сопровождающаяся затруднением прощупывания пульса. Височная артерия становится видна как твердый, узловатый жгут. Такие признаки крайне опасны, если они развиваются у пожилого человека.
- Наличие тромба в мозговых сосудах: резкое начало боли, которое потом переходит в тупые устойчивые болевые ощущения.
Если появились подобные признаки, которые ранее не сопровождали приступ мигрени, необходимо не только связаться с врачом, но и отправить пациента в медицинское учреждение для установления и уточнения диагноза. Если не оказать эффективную помощь, такие патологические явления могут привести к нарушению функций мозга, вследствие чего возникает опасность наступления комы или летального исхода.
Как отличить боли
Человеку необходимо различать признаки головных болей и мигрени: что такое мигрень и что такое головная боль от напряжения. Эти состояния имеют отличия:
- Болезненные ощущения при мигренозных состояниях чаще всего возникают в одной половине головы. Нередко они затрагивают область виска,
- Мигренеподобные болевые ощущения становятся интенсивнее при поворотах головы.
- Мигреневые боли усиливаются при нагрузках на организм и при действии раздражителей на рецепторы органов чувств (резкий звук, свет, запах).
- Приступы мигрени сопровождаются пульсирующими явлениями в черепной коробке, в то время как обычное перенапряжение вызывает тупую и устойчивую боль.
Приступы мигрени можно также спутать с болями, относящимися к синуситам — воспалениям синусовых пазух черепа. Это полости, заполненные воздухом и связанные анатомически и функционально с дыхательной системой.
Важно понимать, что мигрень – болезнь, не связанная напрямую с инфекциями, а болевой синдром в синусах развивается именно по причине вирусных и бактериальных заражений.
По ощущениям такие головные боли также различаются: они могут возникнуть в области верхней челюсти, возле носа. Дискомфорт также усиливается при резких движениях головой, но в основном боль не является пульсирующей.
И самые точные признаки, которые отличают инфекционные респираторные болезни от боли при мигрени, – это сопровождающая их высокая температура, насморк, гнойные выделения из носа и другие катаральные явления.
Методы диагностики
При возникновении головных болей, которые в течение некоторого времени повторяются периодически, нужно обследоваться.
Желательно обратиться к таким специалистам, которые хорошо ориентируются в выявлении и решении таких проблем.
Диагностика данного нарушения включает такие компоненты:
- Осмотр пациента, опрос. Очень важна информация о том, какова интенсивность боли при приступах, насколько часто они повторяются, что их провоцирует (по мнению самого больного) – пища, лекарства, нагрузки, менструации, повышенное давление.
- Изучение анамнеза. Следует обратить внимание на наличие у пациента в прошлом или настоящем травм, болезней инфекционной природы, вредных привычек, стрессов.
- Опрос о наличии неврологических заболеваний и мигренозных состояний у членов семьи.
- Выполнение тестов на рефлексы, ощущения, координацию и память.
- Назначение КТ и МРТ для исключения аномалий и нарушений структур в черепной коробке и шее.
- Основными критериями для установления диагноза “мигрень” считаются ее общеизвестные признаки (длительность, свойства болей, раздражительность), а также соответствующие записи в личном дневнике и повторение приступов не менее 5 раз.
Принципы лечения
Люди с такой патологией часто интересуются: а лечится ли эта болезнь? У современной медицины еще нет ответа на этот вопрос, полностью избавиться от нее практически не удается.
Зато можно подобрать такие методики, которые помогут пациенту улучшить качество жизни.
Лечение должно быть направлено на уменьшение дискомфорта во время обострения, также необходимо устранить саму мигрень, симптомы и причины ее развития. Противомигреневая терапия может включать:
- Медикаментозное лечение.
- Массаж.
- Методы релаксации.
- Метод биологической обратной связи (воздействие на физиологические реакции с помощью инструментов).
- Психологические приемы когнитивно-поведенческой терапии для устранения стресса.
- Использование фитотерапии.
- Применение витаминов (рыбий жир, рибофлавин).
Назначить те или иные лекарственные средства может лишь врач, поэтому для эффективной борьбы с неприятной болезнью обращение за квалифицированной помощью обязательно.
Лекарственная терапия
Медикаментозное лечение мигрени включает применение таких препаратов:
- Триптаны (являются антагонистами серотонина) – наиболее важная часть противомигреневой терапии, которая исторически была разработана самой первой. Эти средства не провоцируют сонливости и относительно быстро выводятся из тела.
- Обезболивающие (НПВС, средства с с


