От головной боли при маленькой разнице в давлении

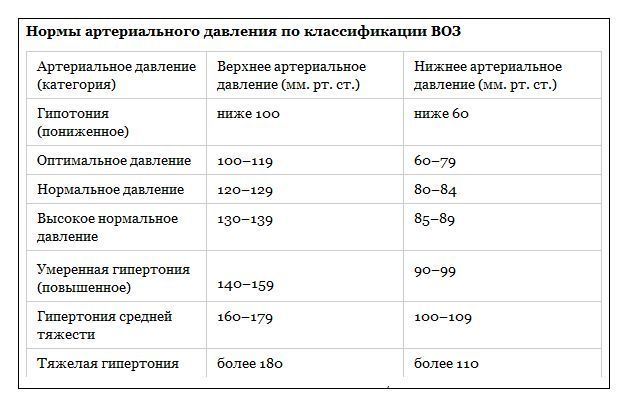
Артериальный показатель состоят из двух самостоятельных значений: систолического (в момент выброса крови из сердца) и диастолического (когда жидкая соединительная ткань возвращается обратно в структуры органа).
Разница между двумя уровнями называется пульсовым давлением и это куда более важная диагностическая черта, чем классические цифры тонометра. Чем меньше общий уровень, тем существеннее риск развития инфаркта или инсультного состояния. Вероятен также кардиогенный шок.
Пульсовое давление в норме составляет 30-40 мм ртутного столба. Относительно адекватного показателя Всемирная Организация Здравоохранения молчит, потому точку в вопросе ставят рекомендации местных, национальных кардиологических сообществ, в том числе российского.
Превышение уровня более, чем на 10 единиц уже увеличивает вероятность фатальных осложнений на 50%, на 20 мм ртутного столба — вдвое и так далее. Обнаружить асимметрию человек способен и самостоятельно, достаточно элементарных расчетов.
При выявлении проблемы следует как можно быстрее обращаться к кардиологу для прохождения тщательной диагностики.
Нормы разницы между нижним и верхним показателем
Наиболее предпочтительным считается уровень в 30-40 мм ртутного столба. Таковы сведения, почерпнутые из национальных кардиологических источников стран Европы и Азии. Также США.
Показатели тонометра разнятся и напрямую зависят от пола и возраста, но кардинальных отличий искать не приходится. Возможен перепад в 5 единиц, плюс-минус пара миллиметров, но не более.
Патологические процессы сопровождаются выраженными изменениями показателя пульсового давления. Собственно смертельные осложнения указанного состояния характеризуются резкими скачками или перепадами уровня.
Так, при инфаркте разница составляет 10-15 мм ртутного столба, возможно меньше.
Женщины, в среднем, чаще страдают недостаточным разрывом между показателями АД. В такой ситуации маленькая разница между верхним и нижним давлением обуславливается как физиологией так и патологическими причинами.
Нужно искать значимый момент под контролем врача-кардиолога и ряда других специалистов несмежного профиля.
О физиологичности явления говорить не приходится, снижение пульсового показателя всегда обусловлено патологическими причинами. Ранняя диагностика — залог предотвращения последствий.
Причины маленького разрыва АД
Факторы незначительной разницы между показателями всегда патологические. Среди наиболее распространенных:
Атеросклероз аорты
Болезнь, сопряженная с отложением холестерина на стенках сосуда. Это крупнейшая артерия организма, отвечающая за нормальное обеспечение всех систем кислородом и питательными веществами, независимо от удаленности.
Липидные структуры с течением времени растут, становятся твердыми за счет отложения солей кальция и уже не лечатся классическими и медикаментозными методами. Потребуется оперативное вмешательство.
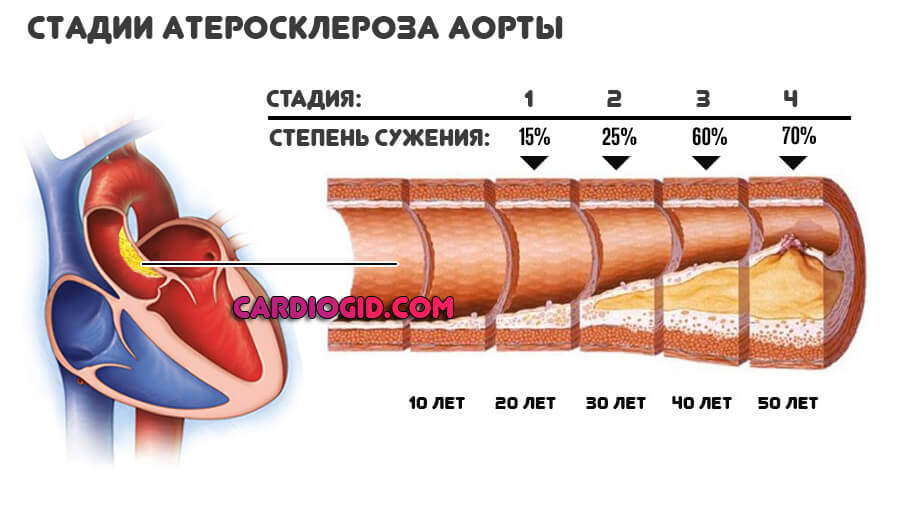
Хирургическая терапия сопряжена со значительным риском, у пожилых пациентов к ней и вовсе прибегают крайне редко, ввиду плохой переносимости наркоза и хрупкости сосудов. Возможен летальный исход.
Основной метод предотвращения развития атеросклероза аорты — правильное питание и регулярный скрининг собственного состояния.
К сожалению, специфических симптомов, кроме снижения пульсового давления не существует, и определить болезнь по проявлениям не получится. Все решается в ходе УЗИ, рентгенографии грудной клетки или допплерографии. Подробнее о атеросклерозе аорты читайте в этой статье.
Поражения сосудов почек
Сказывается столь же неблагоприятным образом. Основной фактор развития патологии — нарушение питания парного органа, с последующим снижением фильтрующей и секретирующей функции (наблюдается изменение характера выработки прегормона-ренина, обладающего выраженными регулятивными свойствами).
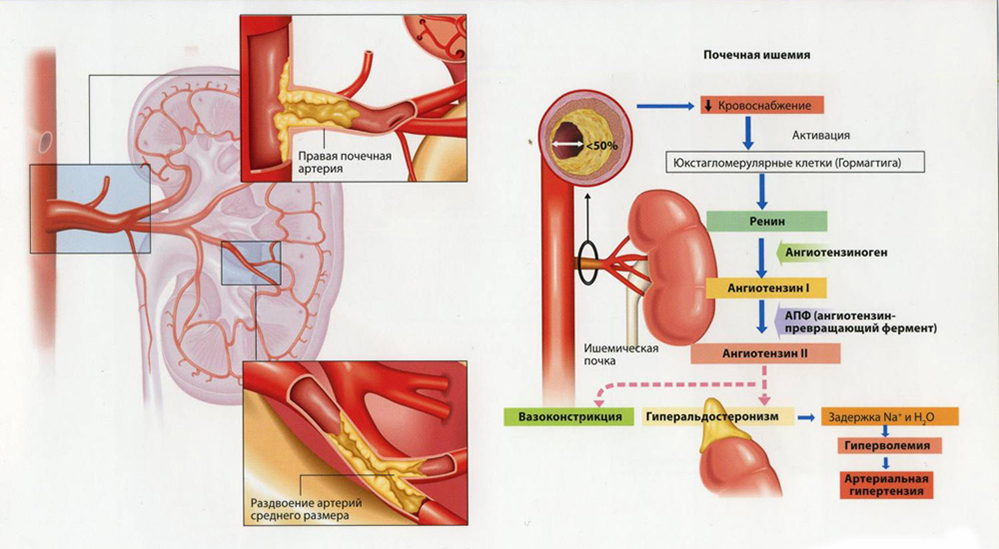
Помимо этого, недостаток крови с питательными веществами и кислородом приводит к снижению активности почечных структур, атрофии паренхимы, клубочков. С течением времени возможен полный отказ, недостаточность и летальный исход.
Поздние стадии лечатся только путем устранения окклюзии или стеноза артерий и трансплантации пораженных почек.
Полностью здоровым человек при этом не становится. Это инвалидность на всю жизнь, давление привести в порядок может оказаться не так просто.
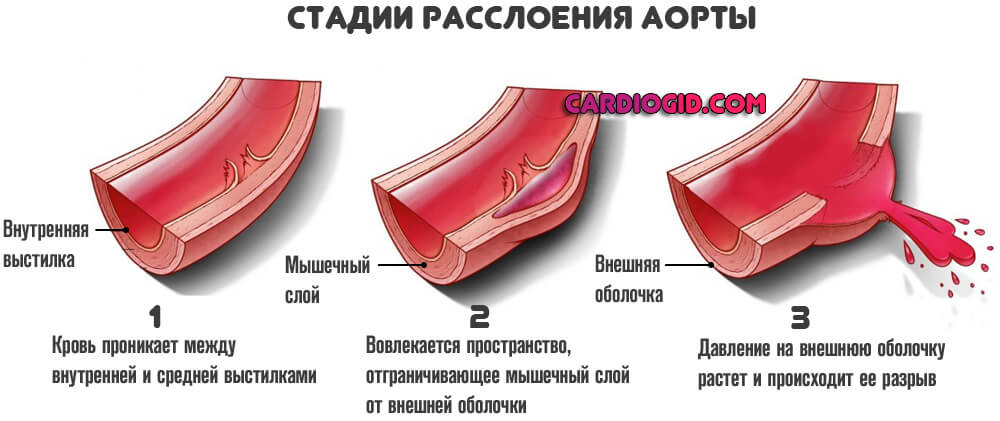
Аневризма аорты
Представляет собой патологическое расширение отдельного участка полой магистральной артерии с возможностью разрыва или расслоения стенок из-за чрезмерной нагрузки.
При этом нарушается гемодинамика не генерализованном уровне, сердце работает активнее, чтобы преодолеть новое препятствие.
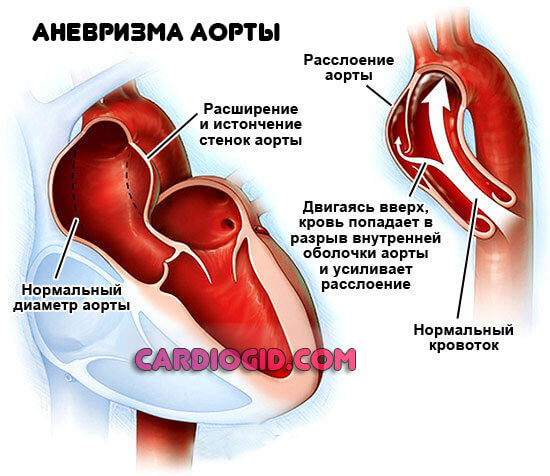
Расслоение стенок структуры или разрыв аневризмы приводят к летальному исходу за считанные секунды. Кроме острой боли в груди или животе пациент ничего не успевает почувствовать.
Подробнее о видах аневризм аорты и методах лечения читайте здесь.
Сосудистые расширения иной локализации (в мозгу, в почечных артериях)
Не столь фатальны, но чреваты развитием стойкого снижения разницы между систолическим и диастолическим показателями давления и опасными осложнениями вроде инсульта, инфаркта органов.
Перикардит
Подобным образом именуется воспаление серозной оболочки сердца. Поражается как вся структура, так и отдельные ее участки, первая ситуация много опаснее, ввиду возможности скорого наступления смерти.
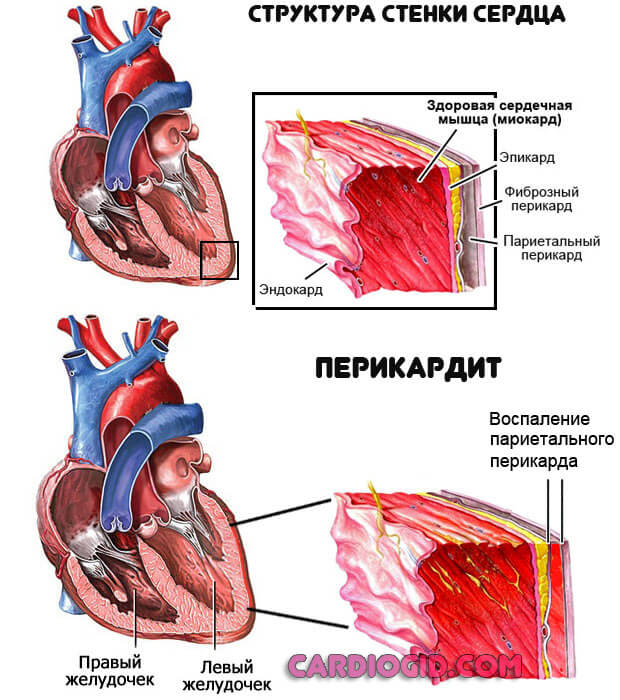
После острого периода вероятно формирование грубых рубцов, снижающих функциональную активность сердца. Летальность варьируется и определяется цифрой в 25-30%, без специфического лечения в начальной фазе еще чаще.
Снижение пульсового давления — характерная черта, но отнюдь не ранняя: формирование состояния приходится на развитую фазу патологии, когда клиническая картина уже налицо.
Тахикардия
Напрямую высокий пульс и маленький разрыв в давлении не связаны. Все дело в обуславливающем факторе: он един для обоих состояний.
Это может быть шок, стресс, переизбыток кофеина, активных веществ, гормональный сбой и т.д. Необходимо разобраться в ситуации и поставить точный первичный диагноз.
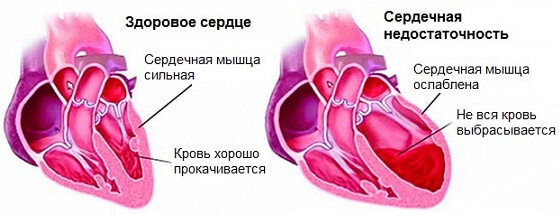
Инфаркт миокарда (особенно в структуре левого желудочка)
Возникает острая ишемия тканей мускульного органа со снижением интенсивности выброса. Процесс сопровождается выраженной аритмией, болями за грудиной. Первые признаки предынфаркта описаны здесь.
По окончании острой фазы, даже если удалось сохранить жизнь пациенту, прежней она уже не станет.
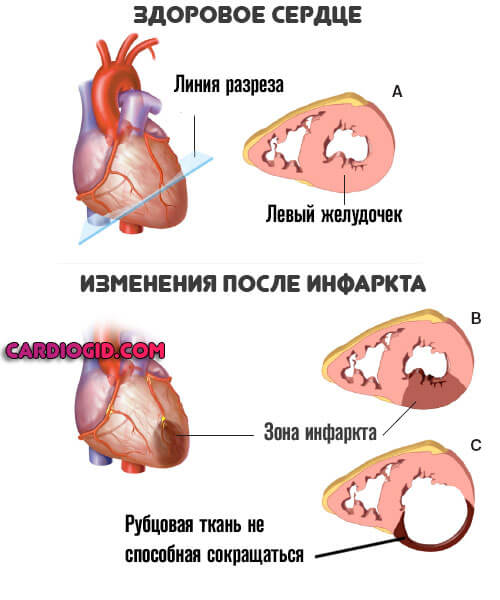
Развивается сердечная недостаточность, первые 3-5 лет — это наиболее опасный период. Именно в этом промежутке наблюдается больше всего летальных исходов. Маленькое пульсовое давление — итог генерализованной дисфункции сердечнососудистой системы больного.
Кардиогенный шок
Острое неотложное состояние, сопровождающееся критическим падением артериального давления, спутанностью сознания, комой и смертью пациента в краткосрочной перспективе.
Даже в случае оказания своевременной помощи летальность высокая и близится к 80-100%. Подробнее о кардиогенном шоке читайте в этом материале.
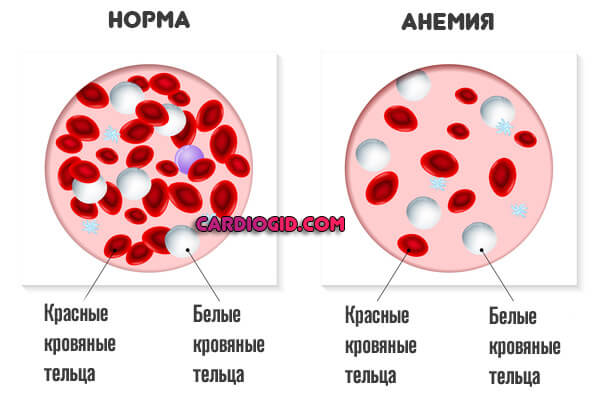
Железодефицитная анемия
Кровь становится гуще, нарушается адекватный кровоток. Сердце начинает работать на износ и практически не расслабляется, что должно быть в норме (систола — сокращение, диастола — период отдыха между ударами).
Стрессовая ситуация в широком смысле этого слова
Переохлаждение с выраженной гипотермией, эмоциональное потрясение. Выбрасывается большое количество адреналина, норадреналина и кортизола. Кортикостероиды обуславливают нарушение функциональной активности сердца. Изменяется режим работы органа.
Опухолевые образования в почках и железах секреции, пиелонефриты, нефриты, иные патологические состояния выделительной системы так же становятся причиной небольшого разрыва между систолическим и диастолическим давлением.
При не леченом понижении пульсового давления происходит повышение риска летальных осложнений. Превенция — прерогатива лечащего специалиста по кардиологии. Важно время среагировать, пока не стало поздно.
Какую роль играет высокий или низкий пульс?
Значения он не имеет. Процессы обуславливаются разными механизмами, и прямой связи здесь нет. Однако по тахикардии или брадикардии можно определить характер процесса. Высокая скорость сердечных сокращений сказывается на рисках.
При быстром биении орган не успевает расслабиться. Все может закончиться остановкой работы или инфарктом с еще большим падением ПД.
Можно ли повысить показатель самостоятельно?
Маленькую разницу в давлении нужно корректировать селективно, воздействуя на оба показателя: систолический и диастолический.
При приеме классических препаратов гипертензивного или гипотензивного эффекта, наблюдается симметричное повышение или понижение обоих показателей.
При органических патологиях сердечнососудистой, выделительной, эндокринной систем разрыв постоянный, несмотря на общие показатели АД. Это не сработает. Требуется дифференциальный поход.
Он предполагает методичный подбор комплекса медикаментов. Даже на амбулаторном приеме врач не справится. Понадобится госпитализация в кардиологическое отделение стационара.
Своими силами сделать нельзя ничего. Если обнаруживается подобное описанному явление, необходимо вызывать скорую помощь. Всегда существует риск фатальных осложнений. Медлить не стоит.
До приезда бригады нельзя есть, пить, употреблять спиртное, принимать ванны, души, прогревать организм или охлаждать его. Нужно лечь и спокойно лежать, не совершая резких движений.
При возникновении тошноты рекомендуется глубоко дышать через нос. Желательно, чтобы рядом находится кто-то близкий, чтобы оказать первую помощь в случае обморока.
Когда нужно обратиться к врачу
Если обнаруживается хотя бы один из перечисленных ниже симптомов, важно срочно посетить кардиолога или вызывать скорую медицинскую помощь:
- Помрачение сознания по типу нарушений когнитивной функции, обмороков, галлюцинаций.
Синий оттенок кожи, цианоз носогубного треугольника. Возникает по причине нарастающей гипоксии тканей. - Сонливость, усталость, апатия без видимого основания. Снижение работоспособности до нуля. Пациент не может ни на чем сконцентрироваться.
- Рассеянность внимания, невозможность сфокусироваться.
- Головная боль, тюкающего характера, отмечается в затылке и лобной области.
- Проблемы с памятью.
- Аритмия по типу тахикардии или брадикардии. Возможна смена одного другим.
- Потемнение в глазах.
- Сильные боли за грудиной, непреходящего, длительного характера.
- Вертиго. Обычно в течение суток или более.
- Глазные нарушения по типу падение остроты зрения, проблем с восприятием цветов.
- Шум в ушах, снижение слуха.
- Мышечная слабость.
Проявления возникают в комплексе и обуславливают необходимость коррекции. Это важная составляющая терапии.
Что показано обследовать?
Требуется оценить состояние выделительного тракта, сердца и сосудов. Частично эндокринной системы. Меры комплексные, под контролем кардиолога, нефролога, невролога и специалиста по гормональным проблемам (эндокринолога).
Первичная диагностика проводится прямо в кабинете доктора. Потребуется исследование жалоб больного на собственное состояние, сбор анамнеза.
Важные факторы: образ жизни, семейная история, соматические заболевания разного типа.
Дальнейшая схема обследования:
- Измерение артериального показателя. Оценка пульсового давления путем нехитрых расчетов.
Суточное мониторирование для выявления ПД. - Электрокардиография. Показывает функциональную активность сердца. В руках грамотного врача результаты ЭКГ обладают крайней информативностью.
- Эхокардиография.
- Ультразвуковое исследование почек и выделительных путей.
- Анализы мочи и крови (гормональный, биохимический, общий).
- Оценке подлежит неврологический и психический статус.
- При необходимости назначается МРТ/КТ. Особенно, при подозрениях на сосудистые патологии и опухолевые образования.
Системность в диагностике позволяет быстро определиться с первопричиной низкого пульсового давления. Все занимает не более недели или даже меньше.
Схемы лечения
Способ терапии зависит от характера процесса .При эндокринных патологиях показана заместительная методика или оперативное вмешательство.
Кардиологические причины корректируются хирургически или посредством приема медикаментов: ингибиторов АПФ, тонизирующих средств и диуретиков в строго определенных дозировках.
Нефрогенные факторы устраняются посредством радикальных (хирургических) мер, реже консервативными путями.
Специфическая симптоматическая терапия и того сложнее. Необходим подбор средств для нормализации обоих показателей в стационаре.
Значительная роль отводится изменению образа жизни. Спокойный, размеренный режим с правильным питанием и полноценным отдыхом позволит привести в порядок организм и смягчит негативные проявления болезни.
В заключение
Разница между систолическим и диастолическим давлением называется пульсовым показателем и рассчитывается путем вычитания из систолического значения диастолического уровня.
ПД определяется состоянием эндокринной, сердечнососудистой и выделительной систем. Коррекция патологий проводится с участием врачей нескольких специальностей.
Источник
Разница между верхним и нижним давлением, которое в норме не превышает 50 единиц, не опускается ниже 30 называется пульсовой. Это своеобразный маркер сохранности функции сердца, сосудов. Рассмотрим подробнее, что означает этот биоиндикатор, когда он становится опасным для пациента, как корректируется.

Отклонения в показателях
Сердце – четырехкамерный насос, перекачивающий биологическую жидкость, обогащенную кислородом, на периферию. Его работа фиксируется несколькими величинами. Верхняя – биоиндикатор сократительного потенциала миокарда. Нижняя – компонентов системы кровоснабжения.
Систолическое давление
Его идеальными значениями считаются 120 единиц, допустимой нормой – 130, превышением – 140, минимальной гипертензией – до 170, высоким АД – от 180. Любые колебания показателя говорят о разбалансировке работы миокарда.
Провоцирующими моментами понижения верхнего уровня выступают:
- перенапряжение: физическое, умственное;
- беременность;
- брадикардия любого генеза;
- ушибы головы;
- бессонница;
- некорректная выработка инсулина;
- разбалансировка клапанного аппарата сердца.
Часть триггеров носит физиологический характер. Показатели индикатора сократительной способности миокарда нормализуются без дополнительных усилий при устранении причины, вызвавшей их понижение. Примером может служить беременность, связанная с перестройкой кровоснабжения, когда верхний уровень давления падает приблизительно на 10 единиц вследствие привыкания к новым условиям существования организма. После родов все встает на свои места.
Спортсмены за счет регулярных тренировок приобретают способность работать, экономя энергию при высоких нагрузках, что автоматически урежает сердечный ритм, вызывая понижение систолического АД. Период отдыха нормализует сокращения миокарда.
Патологическая брадикардия или замедление пульса характерна для заболеваний сердца, атеросклероза. Она предупреждает о возможном развитии острого нарушения мозгового кровообращения – ОНМК либо острого инфаркта миокарда – ОИМ.
Сахарный диабет провоцирует гипервязкость крови, что снижает верхнюю границу. Независимо от причины, которая вызвала понижение давления, пациент ощущает:
- апатию, сонливость;
- гипергидроз;
- мигренозные боли;
- предобморочные состояния;
- забывчивость, раздражительность.
Все это повод для обращения за врачебной консультацией. Вопрос чрезвычайно важный, поскольку часто колебания АД протекают практически без симптомов. ОИМ, ОНМК формируются на фоне кажущегося благополучия. Поэтому диспансеризация или профилактические осмотры не реже одного раза в год – нормальная практика для пациентов, заботящихся о своем здоровье. Дать правильную оценку состояния сердца, сосудов может только врач, он же назначает дополнительное обследование при необходимости, корректирует патологию.
Причины повышенного систолического давления:
- болезни сердечно-сосудистой системы;
- нервное перенапряжение;
- злоупотребление спиртным, никотиновая зависимость;
- гиподинамия, ожирение;
- аортальные пороки;
- высокий холестерин с формированием атеросклеротических бляшек;
- патология почек, щитовидной железы;
- возраст.
Клинически высокий верхний биоиндикатор проявляется подташниванием, нервозностью, бессонницей, звоном в ушах, постоянным сердцебиением, отеками ног, потерей чувствительности пальцев рук. Такая симптоматика должна заставить пациента прибегнуть к медицинской помощи.

Диастолическое давление
Период отдыха миокарда – диастола. Это индикатор прочности капилляров. Его оптимальным значением считается 80 единиц, допустимой нормой – 90, повышенным показателем – 95, минигипертензией – 110, высокой – все, что выше 110.
Низкая диастолическая граница требует диагностики функциональной сохранности почек. Помимо этого, она коррелируется с месячными у женщин: потеря крови ведет к минимизации ее объема, то есть, уменьшению показателя. Триггерами низкого нижнего уровня АД считаются: длительное голодание, сенсибилизация организма, инфицирование палочкой Коха, стрессовые ситуации, перемена климата.
Признаки низкого диастолического давления:
- обмороки;
- резкое снижение трудоспособности;
- одышка;
- загрудинные боли;
- зрительные расстройства;
- учащенное сердцебиение;
- рвота – вплоть до гипотонического криза, комы.
Повышение диастолического биомаркера подтверждает сохранность тонуса периферийных капилляров за счет утолщения их оболочки, сужения просвета – основного триггера гипертонии. Диагноз заболевания ставится на основании длительно существующих значений АД более 140/90. Причинами патологии признаны:
- наследственность;
- алкоголизм, никотиновая зависимость;
- набор лишних килограммов;
- мочегонные средства;
- остеохондроз, другие патологии позвоночного столба;
- депрессия.
Колебания АД – достаточный повод для полного клинико-лабораторного тестирования. Самолечение недопустимо, поскольку может провоцировать осложнения, ведущие к летальному исходу.
Маленькая разница
Норма разницы – 40 единиц. Со временем систолическая граница демонстрирует стремление к росту. Поэтому после 50 лет норма достигает 50 мм рт. ст. Учитывая индивидуальные рамки колебаний, показатели пульсового давления составляют от 30 до 50 единиц. Все, что ниже 30, говорит о неблагополучии в состоянии сердца, сосудов, предупреждает о возможном инфаркте, инсульте.
Разница 20 единиц свидетельствует о хронической усталости или почечной патологии. Если интервал меньше, это признак реноваскулярной гипертензии из-за сужения просвета почечной артерии.
Большая разница
Высокой разницей считается показатель более 50. Он коррелируется с верхней границей, диастолическая остается неизменной. Такое состояние называется изолированной систолической гипертензией. Именно ее купируют практикующие кардиологи и терапевты. ИСГ не лечится радикально, но требует постоянного мониторинга АД, купирования колебаний. Она вызывает опасения, поскольку предупреждает о риске ОНМК, ОИМ при практически бессимптомном течении.
Разница в 60, 70, 80 единиц априори предполагает врачебную помощь. Это свидетельствует о значительном перенапряжении миокарда, сосудов, риске спонтанных сбоев.
Чем опасна пульсовая разница
Отклонения от общепринятых значений сопряжены с соматическими заболеваниями. Некорректная разница между показателями давления, кроме ОИМ, ОНМК провоцирует:

- сердечную недостаточность разной степени тяжести;
- отек легких;
- риск туберкулезной инфекции;
- патологию пищеварительной трубки;
- энцефалопатию;
- опорно-двигательные нарушения;
- дисбаланс зрительной функции;
- поражение миокарда;
- патологию почек, органов слуха.
С осложнениями опасной пульсовой разницы трудно справляться. Иногда они приводят к летальному исходу. Поэтому постоянный мониторинг артериального давления – насущная необходимость. Особенно сложно бывает при одинаковых цифрах систолического и диастолического индикатора. Это препятствует циркуляции биологической жидкости по организму, миокард прекращает сокращаться, сжимаясь сверх меры.
Единственный выход – вызов Скорой. До ее приезда при высоких цифрах нижнего – верхнего маркера следует принять диуретики, препараты, урежающие ритм. При низких показателях АД необходимо принять обезболивающие, выпить стакан крепкого сладкого чая.
Чем провоцируется патологическое состояние
Понижение пульсовой разницы сопровождается ростом диастолического показателя либо падением систолического. Иногда это наблюдается одновременно. Триггерами такой разницы являются следующие соматические заболевания:
- расстройства липидного обмена, нарушение функции поджелудочной железы;
- гипертоническая болезнь любой степени;
- холестеринемия, приводящая к стенозу сосудов;
- дисбаланс мозгового кровотока;
- патология почек;
- аритмии разного генеза;
- аортальный стеноз;
- мио-, перикардит, миокардиопатия;
- левожелудочковая недостаточность;
- опухоли мочевыделительной системы;
- новообразования в надпочечниках;
- железодефицитная анемия;
- аневризма аорты;
- кардиогенный шок;
- гипокалорийные диеты, обезвоживание, переохлаждение.
Возраст – причина изолированной систолической гипертензии или ИГС. С течением времени у сосудов истончается прослойка мускулов, отвечающая за их эластичность, просвет. На этом фоне происходит формирование бляшек из кальция, тромбов, холестерина. Артерии демонстрируют хрупкость, неадекватно отвечают на колебания биомаркеров. Почечные нефроны, старея, утрачивают свою основную функцию, прекращают регулировать АД.
Деструкции подвергаются рецепторы миокарда, корректирующие ответ артерий на систолический выброс крови. Параллельно ухудшается кислородоснабжение центров, которые отвечают за сосудистый тонус, они теряют способность к его балансировке. Все это отличает пациентов старше 60, страдающих возрастной гипертонией.
Клинические проявления
При патологии пульсовой разницы, которая спровоцирована соматикой, пациент жалуется на:

- утомляемость;
- нестабильность настроения;
- забывчивость, отсутствие сосредоточенности;
- постоянное предобморочное состояние;
- синюшность кожи.
В случае кардиошока симптомы иные:
- бледная дерма, слизистые;
- профузный пот;
- обморок;
- диспноэ.
Изолированная систолическая гипертензия течет вяло, почти бессимптомно, но характеризуется:
- звоном в ушах;
- предобмороком;
- дискоординацией;
- эмоциональной лабильностью;
- аритмией.
Мягкое течение болезни спонтанно сменяется кризом, когда превалирует гиподинамия, СД, дистрофия миокарда, патология почек, ОИМ, ОНМК в анамнезе.
Как быстро нормализовать давление
Разрыв пульсовой разницы на 50 единиц в сторону повышения требует обращения к специалистам. Но первые шаги по нормализации АД обычно делаются самостоятельно. Рекомендуют:
- принять горизонтальное положение;
- восстановить дыхание;
- открыть окно для доступа кислорода;
- при высоком АД – приподнять голову, при низком – ноги;
- обеспечить свободу шее;
- высокое давление предполагают горячие ножные ванны с целью улучшения кровооттока от головного мозга;
- допустимы точечный массаж, дыхательные упражнения: гипотония требует растирания мочек ушей, гипертония – круговых движений от ушей к затылку.
Диагностика
После беседы с пациентом врач назначает полное клинико-лабораторное обследование с учетом того, в какую сторону произошло отклонение тонометра. Обязательно для всех – ЭКГ, а также Эхо КГ, оценивающие электроактивность миокарда, состояние сердечных камер, прилегающих к ним крупных артерий. Дополнительно назначают:
- ОАК, ОАМ;
- биохимический анализ крови;
- УЗИ органов мочевыделительной системы;
- МРТ аорты;
- ангиографию почечных артерий.
Алгоритм ИСГ-исследования прост: суточное мониторирование АД в динамике. Кроме того, назначают: кровь на сахар, липидо-, коагулограмму, УЗИ мозговых сосудов. При необходимости пациента консультируют с ангиохирургом, невропатологом, диабетологом, диетологом, психотерапевтом.
Особенности лечения
Комплекс мер купирования патологического состояния направлен на устранение причины.
- Атеросклероз предполагает лекарственную терапию или хирургическое вмешательство. Среди медикаментов применяют: статины и фибраты, снижающие концентрацию холестерина крови (Розувастатин, Фенофибрат); ненасыщенные жирные кислоты, стимулирующие выведение токсичных жиров из организма (Линетол); витамины, питающие эндотелий, блокирующие формирование атеросклеротических бляшек. Среди хирургических методов заслуживает внимание ангиопластика лазером, стентирование сосудов, шунтирование – создание обходного кровотока, эндартерэктомия – иссечение части внутреннего слоя артерии с атеросклеротической бляшкой.
- Аневризмы лечат только хирургически.
- Перикардит подразумевает перикардэктомию пораженного участка с выздоровлением в 60% случаев.
- Аортальный стеноз требует замены клапана на искусственный, который служит от 8 до 25 лет с учетом свойств выбранного материала.
- Нарушения ритма сердца купируются антиаритмическими лекарственными средствами, иногда с помощью дефибриллятора, установки кардиостимулятора.
- Хроническая патология почек лечится противовоспалительной терапией, антибиотиками, антикоагулянтами, физиопроцедурами.
- Опухоли корректируют цитостатиками, другими противоопухолевыми препаратами. Неудача требует решения вопроса об операции.
- Левожелудочковая недостаточность предполагает либо операцию, либо комплекс лекарств:
- ингибиторы АПФ – снижают диастолическое давление;
- сердечные гликозиды улучшают сократительную способность миокарда;
- нитраты для улучшения кислородоснабжения сердца;
- диуретики для снятия отеков.
Острая левожелудочковая недостаточность требует экстренной госпитализации в профильный стационар.
Терапия ИСГ назначается врачом кардиологом или терапевтом после полного клинико-лабораторного обследования, требует соблюдения нескольких правил: сила удара крови о сосудистую стенку снижается постепенно, чтобы произошла адаптация к новым условиям, не развилась ишемия; лекарства обязаны влиять только на верхний показатель АД; не должно быть негативного воздействия на почки, мозг. С этой целью назначаются:
- гипотензивные средства: антагонисты кальция, бета-блокаторы, ингибиторы АПФ, блокаторы ангиотензина;
- диуретики: маленький объем крови снижает верхнюю границу, сердечный выброс;
- средства, стимулирующие кровоток почек, головного мозга, сердца;
- нейро-, церебропротекторы – улучшают питание нервных клеток, профилактируют инсульт.
Для увеличения КПД применяют различные сочетание лекарств под наблюдением врача.
Профилактика

Важен образ жизни пациента: отказ от вредных привычек, пищевой рацион, дозированные занятия спортом, пешие прогулки, полноценный отдых. Необходимо рассчитать вместе с врачом дневной питьевой рацион, ежедневно не менее 2 л чистой воды. Вместо саун, горячих ванн – принимать контрастный душ. Рацион питания должен состоять из овощей, фруктов, продуктов, содержащих железо: печень, томаты, рыба, яблоки. Особенно актуален ЗОЖ для тех, кто перешагнул сорокалетний рубеж.
Прогноз
При соблюдении всех рекомендаций врача, регулярной диспансеризации, профосмотрах прогноз благоприятен. Особенным коварством отличается возрастная гипертония. ИСГ не агрессивна, но может осложниться спонтанными кровоизлияниями в сетчатку глаза, мозг, почки. Хрупкие сосуды не выдерживают пульсовые перепады. Разрыв сосудов вызывает неприятную симптоматику, ухудшает качество жизни пациентов, требует специального лечения.
Залогом активного долголетия становится индивидуальный подход врача к каждому пациенту, адекватная терапия, поддержание верхней границы на уровне 140 мм рт. ст.

Людмила Жаворонкова
Высшее медицинское образование. 30 лет рабочего стажа в практической медицине. Подробнее об авторе
Последнее обновление: Сентябрь 29, 2019
Источник

