Повышенный эстроген и мигрень
Первое более точное описание менструальной мигрени происходит от 1660 года (Дж. А.ван дер Линден: «De Hemicrania Menstrua»). Автор описывает заболевание маркизы Бранденбург, которая страдала от недуга каждый месяц, во время менструации («during the menstrual flow»), при этом он сопровождался тошнотой и рвотой.
Около 50-60% женщин сообщают о том, что болезненные приступы часто вызываются влиянием менструации. Приступы могут произойти перед, во время или после менструации и напрямую зависимы от овуляции.
Диагноз менструальной мигрени
Диагностика заболевания, возникающего перед или во время менструации является достаточно сложной, т.к. большинство женщин имеют приступы вне периода ввиду чего связь с гормональными изменениями очень неясна.
То, что гормональные изменения играют важную роль в возникновении приступа у женщин, достоверно известно, но часто наблюдаются другие триггеры (стресс, переутомление, диетические ошибки и т.д.).
Известно, что мигрень возникает в детстве и число приступов перед первой менструацией одинаковое у мальчиков и девочек, а в возрасте до 10 лет недуг среди мальчиков встречается чаще. Во время первого менструального периода количество проявлений заболевания у женщин резко возрастает.
Большое различие в цифрах, указывающих на количество заболеваемости менструальной мигренью обусловлено тем, что существует множество различных мнений относительно того, когда речь идёт о чистой менструальной мигрени, предменструальной или мигрени, связанной с менструацией.
Чаще всего у женщин-мигреников наблюдается накопление приступов непосредственно во время менструации. В этих случаях речь идёт о менструальной мигрени.
Другие женщины имеют накопление приступов заболевания перед менструацией (7-2 дня до начала цикла). Если недуг не возникает в другой фазе цикла, говорится о предменструальной мигрени, которая, как правило, сопровождается другими симптомами ПМС:
1. Депрессия.
2. Тревога.
3. Замедление мышления.
4. Усталость и сонливость.
5. Боли в спине.
6. Болезненность груди.
7. Отёк конечностей.
8. Тошнота.
9. Общий дискомфорт.
Настоящая менструальная мигрень встречается только у 10% женщин. Почти всегда она возникает без ауры, и происходит только в 1-й день менструации с дисперсией плюс ± 2 дня.
Ложная менструальная мигрень – это недуг, связанный с менструацией, но без определённой временной связи с началом цикла.
Мигрень при исключении комбинированных оральных контрацептивов (КОК) – проявляется во время менструальной паузы и связана со снижением уровня гормонов эстрогена и прогестина.
Крайне редко встречаются регулярные приступы мигрени во время овуляции и сразу после менструации.
Мигрень при месячных – причины
Существует несколько теорий, объясняющих причины и факторы риска проявления менструальной мигрени.
Причины согласно теории №1
Менструальный цикл зависим от результатов сложных гормональных изменений в гипоталамо-гипофизарной системе, влияющих на функцию яичников. Поэтому вполне вероятно, что мигрень зависит от индивидуальных особенностей гормональных изменений, однако, при диагностике необходимо искать и дополнительные процессы.
Причины согласно теории №2
Снижение уровня эстрогена после продолжительного более высокого его уровня, которое происходит во время поздней лютеиновой фазы нормального менструального цикла может быть спусковым механизмом возникновения приступа.
Причины согласно теории №3
Вход простагландинов (липидных физиологически активных веществ) в системный кровоток может вызвать пульсирующие головные боли, тошноту и рвоту. В связи с менструальным циклом между фолликулярной к лютеиновой фазами происходит трехкратный подъём уровней простагландинов в эндометрии с дальнейшим увеличением во время менструации. Максимальные уровни простагландинов и их метаболитов в системном кровотоке наступают в течение первых 48 часов после начала менструации. Этот механизм, скорее всего, отвечает за приступы мигрени в начале менструального цикла.
Лечение приступов менструальной мигрени
Лечение отдельных приступов перед и во время менструации существенно не отличается от обычного лечения. Тем не менее, приступы менструальной мигрени, обычно, более интенсивные, длительные и практически неподдающиеся традиционной терапии. Поэтому в качестве препаратов первого выбора рекомендуются специфические антимигренозные препараты (триптаны). Непосредственно перед приступом, когда чувствуется его приближение, можно однократно или многократно принимать Суматриптан и его дженерики, Элетриптан (Релпакс), Золмитриптан (Зомиг) или Наратриптан (Нарамиг).
При лечении менструальной мигрени хороший эффект показывает Фроватриптан, который имеет длительный период полураспада и низкую частоту побочных проявлений.
При менее интенсивных приступах могут помочь анальгетики (Аспирин, Парацетамол, Метамизол и т.д.) или НПВС, которые снижают уровень простагландинов путём ингибирования циклооксигеназы.
В общем, НПВС могут быть использованы для лечения или профилактики мигрени перед и во время менструации, в периоды максимальной восприимчивости к приступам.
Профилактика менструальной мигрени
1. Как и при любой мигрени, в первую очередь, следует попытаться принять меры для устранения триггеров негормонального характера (стресс, депрессия, неправильный образ жизни и т.д.).
2. В превентивных целях рекомендуется интермитентная профилактика, методы которой определяются циклом периодичности и возможным наличием симптомов менопаузы. Об этом виде профилактики следует проконсультироваться со впециалистом.
3. Можно принимать отдельные, указанные выше (пункт «Лечение приступов менструальной мигрени»), препараты в течение определённого непродолжительного времени до начала цикла и несколько дней во время менструации.
Для профилактики менструальной мигрени при регулярном цикле можно принимать ингибиторы простагландинов, которые также благоприятно влияют на симптомы меноррагии и дисменореи (например, Напроксен 2×550 мг или Нимесулид 2х100 мг ежедневно, за день до ожидаемого начала менструации, в течение 7 дней), или с 4-го дня до начала менструации, в течение 7 дней чрескожно или трансдермально вводить эстроген. Иногда хорошие результаты показывает периодическое введение Триптанов (Фроватриптан, Наратриптан).
Женщины с нерегулярным циклом могут использовать Напроксен 2×550 мг или Нимесулид 2×100 мг с 1-го по 7-й день менструации.
Гормональная терапия основана на поддержании стабильного уровня эстрогена
1. Стабильно высокий.
2. Стабильно низкий.
Стабильно высокий уровень эстрогена
1. Периодическое применение эстрогена в течение 7 дней, с первой дозой, введённой за 5 дней до ожидаемой менструации. Этот метод может быть использован у женщин с однозначной предменструальной мигренью.
2. Приём КОК в расширенном цикле, т.е., с исключением менструальной паузы в течение 3-6 месяцев.
Стабильно низкий уровень эстрогена
1. Приём гестагенной гормональной контрацепции.
2. При введении гормональной контрацепции следует принимать во внимание противопоказания и факторы риска в отношении увеличения числа случаев тромбоэмболии, особенно, у курильщиков.
Источник
Существует очевидная взаимосвязь между менструальным циклом и мигренью. Если до пубертата распространенность мигрени среди мальчиков и девочек одинакова, то после пубертата она выше среди девушек по сравнению с юношами. По данным эпидемиологических исследований, 50–70% женщин отмечают возникновение мигрени в определенные фазы менструального цикла [1–6]. У 14% женщин мигрень развивается исключительно во время менструаций [6, 7]. Связь эта настолько важна, что в Международной классификации головной боли III (2013 г.) были выделены рабочие критерии менструальной мигрени (табл. 1) [8]. Согласно критериям, менструацией считается эндометриальное кровотечение, возникающее в результате нормального менструального цикла или отмены экзогенных прогестагенов, использующихся с целью контрацепции или гормональной заместительной терапии. Первый день менструации – день 1, предшествующий – день -1, последующий – день 2 (дня 0 не предусмотрено). Согласно классификации, менструальная мигрень делится на «чистую» менструальную мигрень, при которой приступы возникают исключительно в перименструальный период, и менструально-ассоциированную мигрень, при которой приступы возникают в перименструальный период, но могут развиваться и в другую фазу цикла.
Патофизиология менструальной мигрени
Данные фундаментальных исследований, проведенных в последние годы, позволили во многом понять патофизиологию менструальной мигрени. Половые гормоны (эстроген, прогестерон, тестостерон) в значительной степени влияют на функцию мозга. Эстрогены могут модулировать нейрональную активность через эстрогенные рецепторы, широко представленные в центральной нервной системе (ЦНС), особенно в гипоталамусе [9].
Эстрадиол синтезируется в нейронах различных областей головного мозга, которые участвуют в патогенезе мигрени. Так, уровень эстрогенов повышен в области таламуса, имеющей повышенную чувствительность к проведению болевых стимулов при мигрени, прилежащем ядре, регулирующем обеспечение механизма эмоционального подкрепления, миндалине, участвующей в развитии тревоги и страха [10–13]. Модулируя активность этих областей, эстрогены могут вызывать такие симптомы мигрени, как аллодиния, изменения настроения, нарушения пищевого поведения. Кроме этого, серотониновые нейроны среднего мозга, имеющие проекции в лобные доли, лимбическую, диэнцефальную области, спинной мозг и регулирующие как настроение, так и проведение боли, содержат рецепторы и к эстрогену и к прогестерону [14]. Полиморфизмы гена эстрогена ESR-1 594G>A и 325C> G увеличивают риск мигрени на 40–60% [15], а полиморфизмы CYP19A1 rs10046 и CYP19A1 rs4646 ароматазы, катализирующей синтез эстрогенов, увеличивают и уменьшают риск мигрени соответственно [16].
Прогестерон также широко представлен в ЦНС и, по-видимому, имеет противоположные эстрогену эффекты. Так, прогестерон обладает противосудорожным эффектом [17].
Предполагается, что тестостерон обладает противомигренозной активностью. Так, синтетические дериваты тестостерона улучшают течение мигрени как у мужчин, так и у женщин [18], видимо, через подавление распространяющейся корковой депрессии [19]. Кроме этого, распространенность мигрени выше среди гомосексуальных мужчин, у которых снижен уровень тестостерона, по сравнению с гетеросексуальными мужчинами (15,5% и 7,2% соответственно) [20].
Исследования половых гормонов при мигрени вызывают несомненный интерес. Так, у пациенток с «чистой» менструальной мигренью по сравнению со здоровыми лицами отмечается повышение уровня эстрогена и прогестерона во все фазы менструального цикла, особенно в лютеиновую фазу [21]. Исходя из этих данных, можно предположить, что при мигрени имеет место дисфункция гипоталамуса, не только продуцирующего половые гормоны и кортизол, но и регулирующего циркадные ритмы. Это подтверждает недавно проведенное нейровизуализирующее исследование А. May, которое показало, что «генератором» приступа мигрени является дисфункция гипоталамуса и его связей с субкортикальными и стволовыми структурами [22]. Каким образом половые гормоны могут быть связаны с приступом мигрени?
Гипоталамус продуцирует гонадотропный рилизинг-гормон, который выделяется с определенной периодичностью (рис. 1). Частота выделения гонадотропного рилизинг-гормона выше в фолликулярную фазу и период овуляции, тогда как в лютеиновую фазу отмечаются наибольшие колебания уровня этого гормона [23]. Эстроген регулирует выделение гонадотропного рилизинг-гормона по принципу отрицательной обратной связи. Гонадотропный рилизинг-гормон регулирует гормональные колебания во время цикла – пик эстрогена в позднюю фолликулярную фазу и пик прогестерона в середине лютеиновой фазы через повышение уровня лютеинизирующего и фолликулостимулирующего гормонов в середине цикла (день 14). Уровни половых гормонов (эстроген и прогестерон), а также их рилизинг-факторов – лютеинизирующего и фолликулостимулирующего гормонов падают к 28-му дню цикла (перед началом менструации) (см. рис. 1). Далее, в последующие 7 дней, эстроген и прогестерон находятся на стабильном низком уровне, тогда как с 14-го по 28-й день цикла уровни гормонов изменяются волнообразно. Эти волнообразные колебания половых гормонов в середине лютеиновой фазы приводят к повышению нейрональной возбудимости. Нейрональная возбудимость возрастает во время пиков эстрогенов – овуляторного и в середине лютеиновой фазы [24].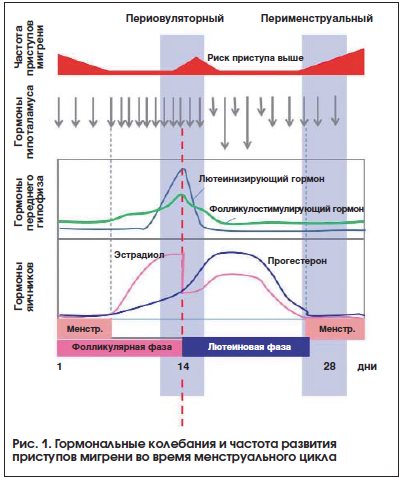
Эстрогены способны влиять на проведение боли на всех уровнях: на уровне твердой мозговой оболочки [25], тройничного нерва [26], тригеминального ганглия [27], тригеминального ядра [28], таламуса [29], корковых систем [30], а также нисходящих модулирующих систем [31]. Данные преклинических исследований показывают, что эстрогены играют важную роль в регуляции сенситизации тригеминальных нейронов через непосредственную активацию кальцитонин ген-родственного пептида [25]. В исследовании В. Barbosa Mde et al. были исследованы пороги болевой чувствительности у женщин в различные фазы менструального цикла (менструальную, фолликулярную, овуляторную, лютеиновую, предменструальную) [32]. Самые низкие пороги боли отмечались в предменструальную фазу. Еще одним фактором, обусловливающим развитие и клинические особенности менструальной мигрени, является дисфункция высших центров восприятия боли. N. Maleki et al. при помощи функциональной нейровизуализации было показано, что у женщин, страдающих мигренью, имеется повреждение париетальной коры (precuneus) и островка, по сравнению с мужчинами с такой же клинической картиной мигрени [33]. С учетом того, что половые гормоны могут повреждать нейрональные круги, регулирующие эмоции [34], можно предположить, что различные ответы на болевые стимулы у мужчин и женщин связаны именно с повреждением этих нейрональных кругов [35].
Клиническая картина менструальной мигрени
Менструальная мигрень имеет клинические особенности. Согласно анализу дневников, наиболее часто у большинства пациенток приступ мигрени возникает во 2–3-й дни менструации [36]. Как популяционные, так и клинические исследования показывают, что приступы менструальной и менструально-ассоциированной мигрени более интенсивные, более продолжительные, чаще сопровождаются тошнотой и рвотой, в большей степени дезадаптируют пациенток и хуже откликаются на лечение [5, 37–39]. Приступы, которые возникают за 2 дня до начала менструаций, – с самым высоким уровнем интенсивности. Вероятность их более высокой интенсивности в 2,1 раза выше, чем у приступов, развивающихся в первые 3 дня менструации, и в 3,4 раза выше, чем у мигренозных атак, отмечающихся в другие фазы цикла [40].
Лечение менструальной мигрени
Лечение менструальной мигрени складывается из купирования приступов и профилактики. Для купирования менструальной мигрени могут использоваться те же препараты, что и для неменструальной мигрени, однако имеются определенные особенности. Поскольку приступы протекают гораздо тяжелее и хуже откликаются на терапию, то рекомендовано начинать терапию сразу с триптанов. Доказанным эффектом для снятия приступа менструальной мигрени обладают суматриптан [38], золмитриптан [41], олмотриптан [42], ризатриптан [36], наратриптан [36]. Наиболее изучены эффекты золмитриптана. Так, в рандомизированное проспективное параллельное двойное слепое плацебо-контролируемое исследование вошли 579 пациенток. Купирование или значительный регресс головной боли через 2 ч после приема отмечался у 48% пациенток, принимавших золмитриптан, и 27% пациенток, принимавших плацебо (р<0,0001) [41]. В данном исследовании золмитриптан превосходил плацебо уже через 30 мин после приема препарата.
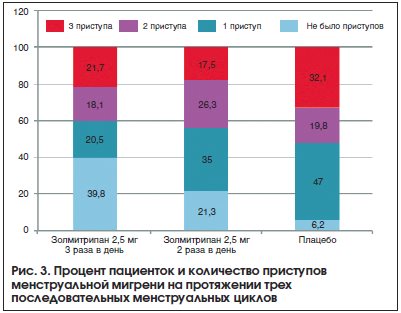
Профилактическая терапия менструальной мигрени может проводиться по тем же правилам, что и при неменструальной мигрени, а может быть краткосрочной, т. е. назначаться только в перименструальный период. Краткосрочная профилактика в большей степени подходит для истинной менструальной мигрени и рассматривается в случаях, когда триптаны неэффективны для купирования атак. Препарат для краткосрочной профилактики назначается за 2–3 дня до планируемого наступления менструации на 5–6 дней. Напроксен показал эффективность в небольшом открытом исследовании [43], однако в двойном слепом плацебо-контролируемом исследовании преимуществ по сравнению с плацебо получено не было [44]. Был показан эффект некоторых триптанов: суматриптана, золмитриптана, наратриптана и фроватриптана. Наиболее доказательным было исследование с золмитриптаном (рис. 2). Так, при приеме 2,5 мг золмитриптана 3 раза в день редукция приступов менструальной мигрени наполовину и более происходила у 58,6% пациенток, а при приеме 2,5 мг золмитриптана 2 раза в день – у 54,7%. Также при приеме золмитриптана происходило снижение количества приступов менструальной мигрени в трех последовательных менструальных циклах (рис. 3) [45]. В настоящее время пациенткам с менструальной мигренью может быть рекомендован доступный российский препарат Мигрепам.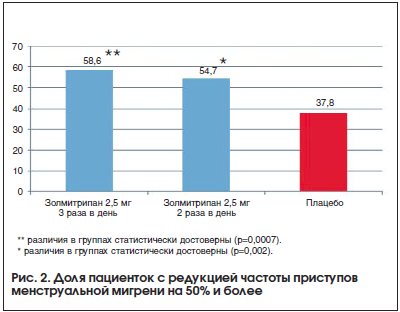

Для краткосрочной профилактики также может быть использован эстрадиол (трансдермальный гель) в дозе 1,5 мг, назначаемый за 2 дня до начала планируемой менструации на 7 дней [46]. Существуют данные об эффективности приема пероральных препаратов магния, начиная с 15-го дня и до окончания менструации [28].
Если у пациенток менструально-ассоциированная мигрень или нерегулярный цикл, то лучше использовать постоянную профилактическую терапию бета-блокаторами, антиконвульсантами, антидепрессантами. При менструальной мигрени возможна также постоянная профилактика гормональными препаратами. Так, использование трансдермальных контрацептивов на протяжении 84 дней позволяло снизить количество дней с менструальной мигренью [46].
Проблема организации помощи пациенткам с менструальной мигренью
Пациентки с менструальной мигренью сталкиваются с недостаточной компетенцией гинекологов относительно мигрени и недостаточной компетенцией неврологов относительно гормональной терапии. Подбор гормональной терапии должен осуществляться гинекологом с учетом всех особенностей пациентки, а терапию мигрени должен назначать невролог. Кроме этого, 74% пациенток с менструальной мигренью имеют сопутствующую гинекологическую патологию и нуждаются в консультации специалиста [47]. В 2012 г. в Дании была создана специализированная клиника менструальной мигрени. Было показано, что совместное ведение пациенток неврологами и гинекологами улучшает качество их лечения. Так, количество дней с мигренью снижается с 6 до 3,83 дня, улучшается качество жизни. Такой подход к лечению менструальной мигрени может считаться «золотым стандартом».
Источник


