Рекомендации головная боль напряжения
Всероссийское общество неврологов (ВОН) и Российское общество по изучению головной боли (РОИГБ)
Оглавление
- Краткая информация
- Диагностика
- Лечение
- Реабилитация
- Профилактика и диспансерное наблюдение
- Дополнительная информация, влияющая на течение и исход заболевания
Скачать сокращенную версию клинических рекомендаций «Головная боль напряжения (ГБН) у взрослых» могут только зарегистрированные пользователи
Термины и определения
Абузусная головная боль (ГБ, цефалгия) – лекарственно-индуцированная ГБ.
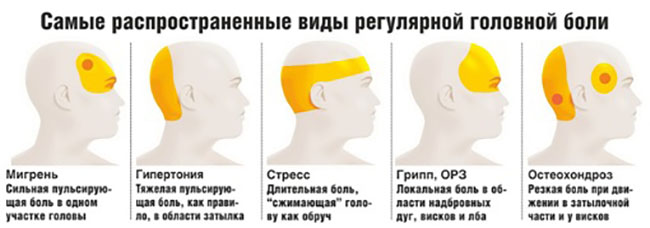
Головная боль напряжения (ГБН) — первичная ГБ с эпизодами от 30 минут до нескольких суток.
Дисфункция перикраниальных мышц – болезненное напряжение мышц.
Коморбидные нарушения (КН) – наиболее частые нарушения, имеющие общие патогенетические механизмы с заболеванием.
Лекарственно-индуцированная головная боль (ЛИГБ) – вторичная хроническая ГБ у пациентов с первичными цефалгиями (мигренью и ГБН) при избыточном использовании препаратов для купирования ГБ.
Лекарственный абузус – избыточное применение обезболивающих препаратов для купирования ГБ.
Первичные ГБ – идиопатические цефалгии, не связаны с органической патологией ЦНС и скелетно-мышечного каркаса головы и шеи.
Хронизация ГБ – постепенное учащение приступов/болевых эпизодов.
Хронические ГБ – дальше 3-х месяцев головные боли с частой более 15 дней в месяц.
Цефалгия – головная боль.
Цефалголог — специалист по диагностике и лечению ГБ.
1) Краткая информация
1.1 Определение
Головная боль напряжения (ГБН) проявляется эпизодами боли от 30 минут до нескольких суток.
1.2 Этиология и патогенез
При эпизодической ГБН (ЭГБН) большее значение имеют периферические механизмы, связанные с болезненным напряжением мышц головы и шеи и снижением их кровоснабжения.
При хронической (ХГБН) — преимущественно центральные ноцицептивные механизмы, обусловленные снижением ингибиторной антиноцицептивной активности ствола мозга.
Психические нарушения (депрессия и тревога) способствуют хронизации боли.
Генетические факторы не участвуют в патогенезе.
1.3 Эпидемиология
- Распространенность в течение жизни — 78%
- Распространенность в РФ — около 31% в год (2009-2011)
- Наибольшее распространение – ЭГБН
- Раз в месяц ЭГБН — у 24–37%
- Еженедельно ЭГБН — у 10%
- ХГБН более 15 дней в месяц — у 2–3%
- ГБН у женщин и мужчин как 5:4
- Средний возраст начала ГБН 25–30 лет.
1.4 Провоцирующие факторы
- Эмоциональный стресс (острый и хронический)
- Напряжение мышц головы и шеи
1.5 Кодирование по МКБ-10
G44.2 — Головная боль напряженного типа (эпизодическая и хроническая)
G44.4 — Головная боль, вызванная применением лекарственных средств
1.6 Классификация
Международная классификация расстройств, сопровождающихся головной и лицевой болью 3 пересмотр (МКГБ-3 бета):
Часть I. Первичные головные боли
- Мигрень
- Головная боль напряжения (ГБН)
- Кластерная ГБ и другие тригеминальные вегетативные цефалгии
- Другие первичные ГБ
Часть II. Вторичные головные боли
(связанные: с травмой головы и/или шеи; с сосудистыми поражениями черепа и шейного отдела позвоночника; с несосудистыми внутричерепными поражениями; с различными веществами или их отменой; с инфекциями; с нарушениями гомеостаза; с нарушением структур черепа; с психическими заболеваниями)
Часть III. Болевые краниальные невропатии, другие лицевые и головные боли
ГБН:
- Эпизодическая (ЭГБН) — не более 15 дней в месяц или 180 дней в год
- Хроническая (ХГБН) — более 15 дней в месяц или более 180 дней в года
Классификация ГБН:
— сочетающаяся с напряжением перикраниальных мышц Нечастая ЭГБН/ Частая ЭГБН/ ХГБН/
— не сочетающаяся с напряжением перикраниальных мышц Нечастая ЭГБН/ Частая ЭГБН/ ХГБН/
Возможная ГБН: нечастая и частая ЭГБН
Формы лекарственно-индуцированной головной боли:
— связанная с избыточным приемом менее и более 10 дней в месяц дольше 3 месяцев эрготамина/триптанов/ опиоидов/ комбинированных анальгетиков;
— связанная с избыточным приемом менее и более 15 дней ежемесячно дольше 3 месяцев ацетилсалициловой кислоты/ НПВС
2) Диагностика
Клиническая диагностика
Рекомендуется:
— пальпация перикраниальных мышц для диагностики дисфункции;
— клиническая диагностика возможной ЛИГБ при частых приступах ГБН (более 8-10 дней в месяц)
Обобщенные диагностические критерии ГБН:
А. Продолжительность:
— ГБН — от 30 мин до 7 дней
— Нечастая ЭГБН без напряжения -10 эпизодов не более одного дня в месяц или 12 дней в году
— ХГБН в течение нескольких часов или имеет постоянный характер ≥ 15 дней в месяц более 3 месяцев или ≥ 180 дней в году
В. Как минимум 2 из критериев:
— двухсторонняя локализация;
— давящий/сжимающий/не пульсирующий характер;
— легкая или умеренная интенсивность;
— боль не усиливается от обычной физической активности.
С. Оба симптома
Для ГБН/ЭГБН:
— отсутствие тошноты или рвоты;
— только фотофобия или только фонофобия.
Для ХГБН:
— только фото-, фонофобия или легкая тошнота;
— отсутствие умеренной или сильной тошноты, или рвоты.
2.1 Жалобы и анамнез
Типично для ГБН:
- повторяющиеся эпизоды слабой или умеренной интенсивности двусторонней диффузной сжимающей непульсирующей ГБ по типу «каски» или «обруча» в области лба, висков, темени, возможно, затылка или всей головы;
- боль не усиливается при обычной физической нагрузке;
- не характерны сопровождающие симптомы, но возможна легкая тошнота и снижение аппетита;
- редко — фотофобия и фонофобия, не развиваются одновременно, как при мигрени;
- болевые эпизоды провоцируются психическим напряжением или позой;
- облегчение боли при эмоциональном расслаблении и/или расслаблении перикраниальных мышц.
Наиболее частые коморбидные нарушения при ГБН:
- депрессия,
- тревожные расстройства,
- соматоформные и сенесто-ипохондрические расстройства,
- нарушение ночного сна,
- другие болевые синдромы.
Лекарственный абузус способствует увеличению числа эпизодов боли вплоть до развития ХГБН и рассматривается как один из ведущих факторов хронизации первичных форм ГБ.
Максимален риск ЛИГБ при использовании комбинированных анальгетиков с наркотическими компонентами (кодеин и др.), барбитуратов и кофеина.
Обобщенные диагностические критерии ЛИГБ (МКГБ-3 бета):
- ГБ, возникающая >15 дней в месяц у пациента, исходно имеющего ГБ.
- Регулярное более 3-х месяцев злоупотребление одним или более препаратами для купирования острого приступа и/или симптоматического лечения ГБ.
- ГБ не соответствует в большей степени другому диагнозу из МКГБ-3 бета.
ЛИГБ напоминает ГБН и проявляется незначительной или умеренной интенсивности тупой болью во всей голове давящего или сжимающего характера.
При ЛИГБ, в отличие от ГБН, максимальная интенсивность отмечается в утренние часы или боль будит, вынуждая принять обезболивающее.
Типичны жалобы на усталость, дурноту, снижение работоспособности, трудность концентрации внимания, раздражительность, нарушение сна.
2.2 Физикальное обследование
Исследование неврологического статуса и дополнительные обследования – только для исключения органической патологии.
Возможны при ГБН:
- снижение настроения,
- признаки повышенной тревожности,
- вегетативные нарушения (гипервентиляция, ладонный гипергидроз, признаки повышенной нервно-мышечной возбудимости – синдром Хвостека I-III степени),
- неспособность к психологической и мышечной релаксации.
2.3 Лабораторная диагностика
Не рекомендуется
2.4 Инструментальная диагностика
Не рекомендуется
Настораживающие симптомы — «сигнал опасности» при ГБ:
- Впервые возникшая после 50 лет или изменившая свое течение;
- «Громоподобная ГБ» — нарастание интенсивности до 10 баллов за 1-2 секунды;
- Строго односторонняя;
- Прогрессивно ухудшающаяся ГБ без ремиссий;.
- Внезапно возникшая, необычная;
- Атипичная мигренозная аура с необычными нарушениями и/ или продолжительностью >1 часа;
- Изменения сознания или психические нарушения;
- Очаговые неврологические знаки и симптомы системного заболевания;
- Признаки внутричерепной гипертензии;
- Отек диска зрительного нерва;
- ВИЧ, ЗНО, эндокринное и др. системное заболевание или травма головы в анамнезе;
- Дебют ГБ во время беременности или в послеродовом периоде;
- Неэффективность адекватного лечения.
2.5 Иная диагностика
Дневник ГБ для установления количества дней с болью
2.5.2 Дифференциальная диагностика
— Мигрень лёгкого течения,
— ГБ при интракраниальной венозной дисфункции,
— ГБ при изменении ликворного давления,
— Шейный миофасциальный синдром,
— Цервикогенная ГБ.
Диффдиагностика ХГБН с хронической мигренью, при которой возможная «фоновая» ГБН-подобная боль.
Возможно сочетание ГБН с другими типами первичных и вторичных цефалгий: мигренью, цервикогенной ГБ, апноэ во сне или дисфункцией височно-нижнечелюстного сустава.
При лекарственном абузусе дифференцировать ХГБН+ЛИГБ и ХМ+ЛИГБ
3) Лечение
3.1 Консервативное лечение
Направлено на нормализацию эмоционального состояния, устранение мышечного напряжения, коррекцию коморбидных психических нарушений, лекарственного абузуса.
Три подхода к лечению ГБН:
- поведенческая терапия,
- купирование болевых эпизодов,
- профилактическое лечение
3.1.1 Поведенческая терапия
Модификация образа жизни
Основные положения:
- разъяснить доброкачественную природу ГБН и механизмы ее возникновения с акцентом на отсутствии органических поражений;
- обосновать нецелесообразность дополнительных исследований;
- разъяснить роль провокаторов эпизодов ГБН: эмоционального и мышечного напряжения, коморбидных эмоциональных расстройств;
- настроить на обучение психологической и мышечной релаксации;
- обсудить роль факторов риска хронизации: лекарственного абузуса, мышечного напряжения, эмоциональных факторов;
- при злоупотреблении разъяснить необходимость отказа от приема обезболивающих;
- разъяснить цели лечения, механизмы действия профилактических препаратов и пользу немедикаментозных методов.
3.1.2 Купирование болевых эпизодов
Простые анальгетики/НПВП
Препарат выбора — 400 мг ибупрофена.
Не рекомендуются для купирования ЭГБН:
- Препараты на основе метамизола натрия (анальгина),
- Триптаны,
- Опиоидные анальгетики,
- Миорелаксанты,
- Комбинированные обезболивающие с кофеином,
- Кодеин,
- Барбитураты.
Препараты для купирования приступа ГБН в начальной дозе в порядке убывания эффекта:
- Ибупрофен 200-800 мг,
- Кетопрофен 25 мг,
- Ацетилсалициловая кислота 500-1000 мг,
- Напроксен 375-500 мг,
- Диклофенак 12,5-100 мг,
- Парацетамол 1000 мг.
НПВП показаны при ЭГБН с частотой приступов не более 2 раз в неделю или не более 8 болевых дней в месяц;
Увеличение частоты использования НПВП снижает эффект и возникает риск ЛИГБ;
Необходимо учитывать побочные эффекты.
3.1.3 Профилактическое лечение
Рекомендуется при ХГБН и частой ЭГБН.
Общие рекомендации:
- разъяснить целесообразность, механизмы действия и возможные побочные эффекты назначаемых препаратов;
- целесообразно медленное увеличение дозы для минимизации нежелательного действия;
- продолжительное использование препарата в адекватно переносимой дозе;
- при отсутствии эффекта отмена средства с использованием другого или комбинации средств;
- при положительном эффекте прекратить профилактическое лечение через 6-12 месяцев.
Оценка эффективности через 1-3 месяца после начала приёма препарата.
Препарат эффективен, если после 3-месячной терапии частота эпизодов ГБН сокращается на 50% от исходной.
Для профилактики ГБН рекомендуются антидепрессанты:
- Амитриптилин 30–75мг,
- Митразапин 30мг,
- Венлафаксин 150мг,
- Кломипрамин 75-150мг,
- Мапротилин 75мг,
- Миансерин 30-60мг.
Антидепрессант усиливает активность антиноцицептивных систем.
Анальгетическое действие антидепрессантов наступает раньше антидепрессивного действия и в меньших дозах.
Препарата первого выбора – амитриптилин.
Лечение амитриптилином начинают с 5-10 мг/сут, затем еженедельно дозу титруют на 5-10 мг/сут до наступления клинической эффективности или нежелательных явлений.
Средняя эффективная доза амитриптилина 30-75 мг/сут.
Для улучшения переносимости или при бессоннице большая часть дозы амитриптилина принимается за 1-2 ч до сна.
При отсутствии эффекта после 4 недель приёма амитриптилина в максимальной дозе – отмена.
Препараты второго выбора — миртазапин и венлафаксин.
Препараты третьего выбора: кломипрамин, мапротилин и миансерин.
При неэффективности или плохой переносимости основных антидепрессантов – переход на СИОЗС в стандартных дозировках.
Антидепрессанты СИОЗС обладают менее выраженными противоболевыми свойствами и хорошо переносятся, но не имеют доказательной базы при ХГБН.
Наиболее целесообразно применение СИОЗС при сочетании ГБН с паническими и/или фобическими расстройствами.
При выборе антидепрессанта следует учитывать характер сопутствующего коморбидного расстройства, отдавая предпочтение более результативному при КР препарату:
- тревожно-фобические нарушения- амитриптилин, миртазапин, миансерин, флувоксамин,
- депрессивные и астенические проявления — флуоксетин,
- сенесто-ипохондрические нарушениях — присоединение нейролептиков (хлорпротиксен, кветиапин, тиоридазин).
Препараты резерва при неэффективности или непереносимости антидепрессантов —антиконвульсанты:
- топирамат 100 мг в сутки в два приема,
- габапентин 1600- 2400 мг в сутки
Дополнительно при выраженном напряжении перикраниальных мышц – миорелаксанты на 2 месяца:
- тизанидин 6-8 мг/сут
- толперизон 450 мг/сут
Комбинация антидепрессант + миорелаксант увеличивает приверженность пациентов к лечению.
Не рекомендуются для профилактики ГБН вазоактивные и ноотропные средства, только для коррекции легких когнитивных нарушений.
Модификация образа жизни, в первую очередь — исключение потенциальных триггеров и факторов хронизации заболевания.
Лечение ЛИГБ:
Общие рекомендации:
- поведенческая терапия;
- отмена препаратов злоупотребления;
- подбор обезболивающего для купирования ГБ на период отмены препарата злоупотребления;
- детоксикация;
- профилактическое лечение ГБН.
Поведенческая терапия ЛИГБ — разъяснение роли злоупотребления в поддержании/учащении ГБ.
При ХГБН + ЛИГБ — полная или частичная отмена препарата(ов) злоупотребления.
Отмена неопиодных — в амбулаторных условиях, отмена опиоидов, анальгетиков с барбитуратами и бензодиазепинами — в (дневном) стационаре.
Отмена неопиодных возможна одномоментно, отмена опиоидов, анальгетиков с барбитуратами и бензодиазепинами — постепенно.
Для купирования ГБ подбирается обезболивающее другой фармакологической группы, а при неэффективности препарата злоупотребления — другой препарат той же фармгруппы.
Симптоматических средств для облегчения ГБ отмены:
- 3-4 недели пролонгированные НПВП 500 мг/сут напроксен или 200-300 мг/сут флупиртин.
- 10-20 мг метоклопрамида внутрь, в/м или в свечах для облегчения тошноты/рвоты.
При выраженном абузусе (препарат >15 дней в месяц) — детоксикационная терапия, уменьшающая клинические проявления ЛИГ.
Детоксикация:
1). кортикостероиды7-10 дней:
4-8 мг дексаметазона на 200 мл физраствора в/в капельно
или
1г/кг веса преднизолон внутрь с постепенным снижением дозы на 5-10мг каждые 3 дня в течение 1-2 недель вплоть до отмены;
2). 7 дней 2,0 мл амитриптилина на 100 мл физраствора в/в капельно;
3). Регидратация:
не менее 2 литров жидкости внутрь,
инфузия 200-400 мл/сут физиологического раствора.
Лечение ГБН+ЛИГБ обезболивающими – суммарно не более 8 дней в месяц, идеально 3–5 дней в месяц.
Профилактика начинается одновременно с отменой «виновного» препарата и детоксикацией.
Профилактика ГБН в сочетании с ЛИГБ: 25–75 мг/сут амитриптилина 2-4 месяца, при неэффективности — другие антидепрессанты.
Рекомендуется для лечения ЛИГБ при ГБН бензодиазепины (клоназепам) и нейролептики (хлорпромазин).
3.2 Иное лечение
Немедикаментозное лечение
Психо-поведенческие методы;
Электромиографическая биологическая обратная связь (ЭМГ-БОС) для обучения психологическому и мышечному расслаблению;
Когнитивно-поведенческая терапия (КПТ) для уменьшения эмоционального напряжения;
Релаксационный тренинг;
Физиотерапия и ЛФК для правильной осанки и коррекции позы;
Акупунктура.
Дополнительно в комбинации с нелекарственными методами и фармакотерапией — блокады триггерных точек местными анестетиками (лидокаин, бупивакаин).
Для профилактики не рекомендуется ботулотоксин, эффективность которого доказана только при хронической мигрени.
Рекомендуется консультация цефалголога.
4) Реабилитация
Специальные мероприятия не рекомендуются.
Дополнение к перечисленным нелекарственным методам: общеукрепляющие и водные процедуры, фитнес, массаж воротниковой зоны, мануальная терапия, остеопатия, санаторно-курортное лечение.
5) Профилактика и диспансерное наблюдение
Разъяснение пациентам роли провоцирующих факторов и факторов хронизации, необходимости модификации образа жизни.
6) Дополнительная информация, влияющая на течение и исход заболевания
Не рекомендуется вместо диагноза «ГБН» ставить другие диагнозы, не отражающие истинную природу ГБ:
- дисциркуляторная энцефалопатия (ДЭП),
- остеохондроз шейного отдела позвоночника (ШОП) с мигренозными парксизмами,
- вегетососудистая дистония с цефалгическим синдромом,
- гипертензионно-гидроцефальный синдром с цефалгическим синдромом,
- ГБ, связанная с артериальной гипертензией,
- посттравматическая ГБ.
Не рекомендуется выявленные при обследовании неспецифические изменения расценивать как органическое поражение:
- незначительное снижение линейной скорости кровотока на УЗДГ — для «ДЭП» или «ХИМ»,
- незначительное расширение субарахноидальных пространств – для «гидроцефального синдрома с цефалгическим синдромом»,
- признаки дегенеративных изменений в шейном отделе позвоночника – для «остеохондроза ШОП с с цефалгическим синдромом».
Не назначаются для профилактики ГБН сосудистые и ноотропные средства, эффект которых не доказан.
Оценка эффекта проводимой терапии
Профилактика эффективна, если после 3 месяцев лечения частота эпизодов ГБН сокращается от исходной на 50% и более.
Дополнительные критерии эффективности:
- уменьшение использования обезболивающих препаратов;
- уменьшение выраженности коморбидных нарушений;
- повышение работоспособности;
- повышение уровня социальной адаптации;
- повышение качества жизни пациента.
Источник