Ретробульбарный неврит головная боль
Зрительный нерв
При ретробульбарном неврите поражается глазной нерв. Представлен он аксонами ганглий сетчатки. Пучки волокон, отделенные друг от друга миелином, проходят сквозь склеру глаз, где их окружают менингиальные образования и формируют нервный ствол.
Зрительный тракт подходит к подкорковых центрам, в которых осуществляется первичная обработка информации, формируются зрительные рефлексы. Далее идут к зрительной зоне коры мозга.
В основании мозга происходит частичный перекрест, таким образом зрительные анализаторы связаны с противоположными половинами областей зрения.
Функции глазного нерва заключаются в способности передавать импульсы, связанные с восприятием объектов, цветов, светотени.
При полном поражении функции не восстанавливаются.
Ретробульбарный неврит
Признаки снижения зрительной функции связывают с воспалением зрительного нерва, которое может произойти на любом его участке. Если процесс происходит внутри глаза, говорят о папиллите, за его пределами – о ретробульбарном неврите. Выделяют три формы болезни:
- Аксиальная. Поражению подвергаются длинные отростки – аксоны. Характеризуется возникновением слепых участков (скопом) в поле зрения. Эта форма – самая распространенная.
- Периферическая. Воспаление происходит на участках миелиновой оболочки зрительного нерва. Имеет прогрессирующий характер, со временем распространяется глубже в ствол. Под оболочкой накапливается экссудат, который ведет к появлению болей во время движения глазного яблока. Центральное зрение сохранно, но поля сужены.
- Трансверсальная. Поражаются сначала периферия и пучок аксонов, в дальнейшем – остальные участки, в том числе диск. Приводит к полной потере зрения.
При ретробульбарном неврите зрительного нерва диск поражается по мере прогрессирования болезни.

Причины
Этиология зрительного неврита до конца не изучена. Вероятно, одним из основных факторов, провоцирующих его его развитие, является генетическая предрасположенность, способствующая ошибочному восприятию белков миелина в качестве белков патологических микроорганизмов. В результате в области поражения скапливаются Т-лимфоциты, активируется иммунная защита.
Увеличивается риск заболеть в молодом возрасте до 40 лет (средний возраст впервые отметивших у себя симптомы – 25-28 лет). Патологии чаще подвергаются женщины.
Круг причин, которые ведут к зрительному невриту, широк. Он включает инфекционные и неинфекционные факторы.
К первичному воспалению приводят вирусные инфекции: герпес, цитомегаловирус, инфекционный мононуклеоз. Часто его вызывает гайморит, тонзиллит, отит, ангина, реже – пиелонефрит. Отдельно выделяют воспаление орбиты глаз, в частности, увеит, хориоретинит.
Поражение головного мозга приводит к вторичному ретробульбарному невриту. К таким причинам относится нейросифилис, ВИЧ-инфекция, воспаление головного мозга и его оболочек, болезнь Лайма. Признаки патологии развиваются на фоне болезней крови, сахарного диабета, травм, отравления, вакцинации, аутоиммунных заболеваний, приеме некоторых лекарственных препаратов. Новообразования оказывают сдавливающее воздействие на сосуды, место перекреста нервных волокон.
У двух третей больных рассеянным склерозом диагностируется вторичный неврит глазного нерва. Причины этого процесса кроются в демиелинизации. При этом на начальной стадии атрофия миелиновой оболочки не всегда очевидна. Его признаки не обнаруживаются даже на МРТ. Связано это может быть с низкой разрешающей способностью используемого устройства и жировой клетчаткой.
Признаки разрушения миелина диагностируют в головном мозге. Их отмечают у всех пациентов в срок до 5 лет с момента появления заболевания. У половины заболевших на снимках находят также симптомы демиелинизации обоих зрительных путей, более чем у 37% – с одной стороны. У оставшихся 12% пациентов зрительные пути сохранны.
Симптомы
Заболевание протекает в острой и хронической форме. В первом случае признаки неврита отмечаются в первые два-три дня. Резко появляются болезненные ощущения, усиливающиеся при движении глаз. Снижается зрение. Ухудшается восприятие некоторых цветов. Заболевание на первых этапах обычно поражает один глаз, по мере развития воспалительного процесса распространяется на второй. Иногда появляется отек и гиперемия.

Хроническую форму отличает постепенное снижение способности видеть. Со временем развивается атрофия зрительного нерва, приводящая к образованию в центре глаз слепого пятна (скопомы). Его обнаруживают примерно в 60% случаев. Больной отмечает, что все вокруг находится в полумраке. Иногда говорят о появлении несуществующих точек, фигур. В глазах отмечается покраснение. Больного может тошнить, порой он жалуется на боль в голове.
Симптоматика неврита усиливается после сильного психического напряжения, тяжелой физической нагрузки.
Общими признаками является постепенное ухудшение зрения, повышение чувствительности сетчатки, боли внутри глаз или вокруг них, светобоязнь. Признаки проявляются с разной силой. Так, зрение может снизиться незначительно, в других случаях привести к возможной слепоте, при этом человек будет воспринимать только свет. Последнее наблюдается преимущественно при аксиальной и трансверсальной форме.
Болезненность наиболее сильно проявляется при периферическом неврите. При этой форме зрительного нарушения исчезает так называемое боковое зрение, а острота зрения может оставаться сохранной.
Интересно, что мало кто указывает на нарушение восприятия цвета. Чаще этот признак обнаруживают, когда проводят исследования.
Симптомы во многом зависят от того, на каком участке от глаз до зрительных центров произошло поражение глазного нерва. Связывают его не только с ухудшением зрения, но и его раздвоением. Обращает внимание наличие у многих больных признаков нистагма (непроизвольных движений). Иногда симптомы зрительного неврита сопровождаются потерей контроля над положением головы в пространстве.
Диагностика
Появление первых симптомов нарушения зрения, болезненности в области глаз служит основанием для обращения к офтальмологу. Во время осмотра он расспросит, что беспокоит пациента, уточнит симптомы воспаления глазного нерва, назначит лечение.
При признаках зрительного неврита изменяется артериальное давление и температура, назначается консультация невролога.
Рекомендованы следующие исследования:
- Периметрия. Динамическая позволяет уточнить, есть ли нарушение периферического зрения, наличие скотом, их вид. При статической исследуется способность воспринимать изменяющуюся яркость.
- Магнитно-резонансная томография мозга. Как правило, этот вид обследования позволяет увидеть признаки демиелинизации головного мозга. Неврология рекомендует диагностику для исключения рассеянного склероза.
- Электрофизиологическое исследование. Цель – оценить особенности функционирования зрительного нерва, сетчатки, областей головного мозга, которые несут ответственность за узнавание визуальных образов.
- Оптическая когерентная томография. Позволяет измерить диаметр зрительного нерва.
- Фундоскопическое исследование. Основное назначение – увидеть глазное дно.
- Анализ крови. Дополнительный метод, позволяющий увидеть неспецифические признаки воспаления.
- Исследование ликвора. Позволяет обнаружить нейроинфекции.
При неврите, который перешел в хроническую форму, проводят офтальмоскопию со специальными каплями. Перед исследованием в глаз закапывается лекарство. Специалист исследует глазное дно через зрачок. Это позволяет увидеть диск, обнаружить отеки, покраснения.

Выполняется также флюоресцентная ангиография. В вену вводится специальный препарат, подсвечивающий сосуды.
Два последних метода эффективны, только если воспалительный процесс зашел достаточно далеко и поразил диск. На начальных стадиях болезни они не информативны.
Для оценки зрения, его остроты, изменений, наличия скопом проводятся дополнительные методы: метаморфопсия, гемианопсия, каптиметрия, контрольный способ исследования. Для их осуществления не нужны никакие аппараты.
Лечение
Тактика лечения зависит от причины, которая вызвала заболевание. Если выяснить ее не удается, проводится комплексная терапия. Больному показана госпитализация. В стационаре врач сможет контролировать состояние больного, корректировать лечение воспаления нервных тканей.
При вирусной инфекции назначаются противовирусные средства (Амиксин), бактериальную лечат антибиотиками широкого круга действия. Параллельно показано применение антигистаминных лекарств. Последствия отравления снимают дезинтоксикационными препаратами. Используется Гемодез.
Для снижения воспаления, отека применяются глюкокортикостероиды (Преднизолон, Дексаметазон). При существенном нарушении зрительной функции препараты вводятся шприцем за глазное яблоко.
Улучшению питания, нормализации поставки кислорода к головному мозгу и тканям зрительного нерва способствуют Актовегин, Трентал. Витамины PP, B1, B6 нормализуют обмен веществ.
Для улучшения передачи нервных импульсов назначаются ингибиторы холинэстеразы, например, Нейромидин.
Если зрительный неврит сопровождает рассеянный склероз, используются интерфероны (Экставиа, Бетаферон), Глатирамера ацетат, иммуносуппрессоры.

В период восстановления рекомендуется использование средств народной медицины. Несколько листиков алоэ срезают и кладут в холодильнике. Через три дня с них снимают кожицу, мелко нарезают. Добавляют по 5 г лекарственной очанки, цвета василька полевого, а также 200 г меда. Заливают получившуюся смесь 700 мл сухого красного вина, перемешивают, ставят на водяную баню на 40 минут, сцеживают. Пьют по одной столовой ложке до еды.
Осложнения
При остром ретробульбарном неврите и правильно подобранной терапии зрение в некоторых случаях удается восстановить. Заболевание, возникшее на фоне рассеянного склероза, чаще обретает хронический характер, сопровождается обострениями и атрофией нерва.
В случае неврита глазного нерва прогноз неблагоприятный.
Профилактика
Основной способ вовремя обнаружить развитие патологии – проходить регулярные обследования у офтальмолога. Методы, которые использует этот врач, безболезненные. Они позволят быстро оценить остроту зрения, его особенности, измерить толщину зрительного нерва.
По возможности следует избегать травм глаз. Все инфекции, заболевания необходимо лечить своевременно, предотвращая их переход в патологические формы и избегая осложнений. Показан отказ от курения и алкоголя.
При ретробульбарном неврите зрительного нерва наблюдается ухудшение зрения, снижение его остроты, цветовосприятия. Диагностика заболевания проводится офтальмологом на основе наблюдаемых симптомов и с использованием специальных методов исследования. Тактика лечения и последствия зависят от причины, вызвавшей патологию.
Для подготовки статьи использовались следующие источники:
Нугуманова А. М., Хамитова Г. Х. Особенности течения ретробульбарного неврита при рассеянном склерозе (клинический случай) // Журнал Практическая медицина — 2013.
Игнатова Ю. Н., Смагина И. В., Гридина А. О., Сидоренко В. А., Поповцева А. В., Смирнова О. В., Ельчанинова С. А., Федянин А. С. Ретробульбарный неврит у больных рассеянным склерозом // Журнал Бюллетень сибирской медицины — 2009.
Кухтик С. Ю., Попова М. Ю., Танцурова К. С. Ретробульбарный неврит зрительного нерва // Журнал Вестник Совета молодых ученых и специалистов Челябинской области — 2016.
Источник

Ретробульбарный неврит — воспалительное поражение участка зрительного (оптического) нерва, расположенного между орбитой и зрительным перекрёстом. Сопровождается снижением остроты зрения, появлением выпадений, ограничений зрительных полей, болями при движениях глазным яблоком. Диагностика включает комплексное неврологическое и офтальмологическое обследование. Лечение осуществляется антибактериальными/антивирусными фармпрепаратами, глюкокортикостероидами, антигистаминными, мочегонными, нейропротекторными средствами, при необходимости проводится дезинтоксикация, физиотерапия.
Общие сведения
Ретробульбарный неврит редко имеет первичный истинно воспалительный характер, обычно представляет собой вторичную патологию, ассоциированную с различными поражениями головного мозга (в первую очередь – с рассеянным склерозом). В связи с этим заболевание является предметом изучения неврологии. Неврит зрительного нерва на внутриглазничном участке носит название интрабульбарный и рассматривается в рамках офтальмологии. В обоих вариантах диагностика, лечебные мероприятия требуют совместного участия неврологов и окулистов. Ретробульбарный неврит встречается в разном возрасте, преимущественно в 20-40 лет. Статистические данные свидетельствуют, что заболеваемость среди женщин в 2 раза выше, чем среди лиц мужского пола.
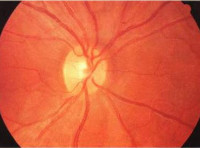
Ретробульбарный неврит
Причины ретробульбарного неврита
Этиология заболевания разнообразна. Ретробульбарный неврит истинно воспалительного генеза возникает при инфекционных, хронических воспалительных процессах в организме на фоне иммунодефицитных состояний. Этиофакторами выступают:
- Хронические вирусные инфекции. Ведущая роль принадлежит цитомегаловирусу, возбудителю инфекционного мононуклеоза, герпетической инфекции. Персистирующие в организме вирусы вызывают извращение иммунной реактивности. В результате выработки антител к собственным нервным тканям возникает аутоиммунное воспаление внеглазничной части оптического нерва.
- Хронические инфекционные очаги. Чаще источником инфекции становятся расположенные вблизи очаги (гайморит, отит, хронический тонзиллит), реже — более удалённые (пиелонефрит, цистит). Гематогенный занос инфекционных агентов в ткани зрительного нерва приводит к развитию воспаления.
- Воспалительные процессы орбиты: увеит, иридоциклит, хориоретинит. Гематогенное, периневральное распространение процесса обуславливает поражение ретробульбарной порции зрительного нерва. Чаще наблюдается тотальный оптический неврит.
Вторичный ретробульбарный неврит развивается вследствие поражения церебральных тканей. Основной причинной патологией выступают следующие заболевания:
- Рассеянный склероз. Процесс демиелинизации нервных волокон распространяется на зрительные нервы, сопровождается воспалительной реакцией. Ретробульбарный неврит является первым симптомом в 65-80% случаев рассеянного склероза.
- Опухоли головного мозга. Объёмные образования зрительного перекреста (глиомы хиазмы), новообразования иной локализации, сдавливающие область хиазмы, нарушают кровоснабжение, метаболизм тканей зрительного нерва. Результатом становится развитие симптоматики неврита.
- Нейроинфекции (нейроСПИД, нейросифилис, туберкулёзный менингит, болезнь Лайма) могут протекать с поражением ретробульбарной части зрительного нерва. Воспалительные изменения обусловлены непосредственным поражением инфекционными агентами.
В ряде случаев ретробульбарный неврит возникает вследствие токсического поражения зрительного нерва. Экзогенные интоксикации обусловлены воздействием ядохимикатов, метилового спирта, препаратов йода, некоторых медикаментов. Эндогенные токсикозы развиваются на фоне дисметаболических заболеваний, почечной недостаточности, беременности.
Патогенез
Оптический нерв состоит из миллиона волокон, берущих начало в сетчатке и оканчивающихся в подкорковых зрительных ганглиях. Различные этиофакторы приводят к ишемии, демиелинизации, воспалительным изменениям зрительных волокон на участке от орбиты до хиазмы (зрительного перекрёста). Указанные процессы обуславливают нарушение функции передачи информации от воспринимающих изображение рецепторов сетчатки, что клинически проявляется ухудшением остроты зрения, расстройством цветового восприятия, выпадениями в оптических полях. Дальнейшее прогрессирование процесса сопровождается необратимым повреждением всё большего числа оптических волокон, заполнением образовавшихся участков деструкции соединительнотканными разрастаниями. Подобные атрофические изменения приводят к необратимой потере зрения.
Классификация
Клиническая картина существенно варьируется при поражении центральной (аксиальной) и периферической части нервного ствола. В зависимости от локализации патологического процесса ретробульбарный неврит классифицируют на три основные формы:
- Аксиальная. Характеризуется преимущественным поражением аксиального пучка. Проявляется резким падением центрального зрения, возникновением центральных скотом. Аксиальная форма встречается наиболее часто.
- Периферическая. Воспаление локализуется в периферических волокнах, сопровождается образованием подоболочечного экссудата, провоцирующего болевой синдром. Центральное зрение сохранено, типично сужение зрительных полей.
- Трансверсальная. Начавшийся в периферической или аксиальной части воспалительный процесс распространяется на весь поперечник нервного ствола. Зрительная функция нарушена вплоть до амавроза (полной слепоты).
В основу следующей классификации положена вариабельность течения болезни, соответственно которой выделяют два варианта:
- Острый. Внезапное быстро прогрессирующее падение зрения. Острый вариант течения характерен для первичного неврита. Встречается преимущественно в молодом возрасте.
- Хронический. Симптоматика нарастает постепенно на фоне церебрального поражения. В дальнейшем наблюдаются периоды ремиссии и обострения. Возможен переход острого варианта в хронический.
Симптомы ретробульбарного неврита
Ведущими проявлениями заболевания выступают вариативные зрительные расстройства, носящие одно- или двусторонний характер. В 60% случаев отмечается значительное ухудшение остроты зрения. При острой форме зрение снижается в период от нескольких часов до двух дней, при хронической процесс занимает 1-2 недели. Пациенты описывают зрительную дисфункцию как «пелену перед глазами», «размытость изображения». Некоторые больные предъявляют жалобы на внезапно возникающие в глазах «вспышки света». Постепенное начало болезни протекает с ухудшением зрительной адаптации в сумерках (гемералопией).
Изменения зрительных полей характеризуются появлением тёмных пятен (скотом) перед глазами, сужением видимой области. Они могут сочетаться с падением остроты зрения. В большинстве случаев ретробульбарный неврит протекает с нарушением цветового восприятия (дисхроматопсией). Вследствие выраженного снижения зрительной функции дисхроматопсия не ощущается больными, диагностируется лишь при проведении офтальмологического обследования.
По различным данным, 53-88% пациентов жалуются на боли за глазным яблоком, усиливающиеся при движении глазами, особенно при обращении взора кверху. Выраженность болевого синдрома варьирует от умеренного дискомфорта до интенсивной боли, возможно присоединение цефалгии. Болевой синдром наиболее типичен для периферической формы. Вторичный ретробульбарный неврит сочетается с признаками поражения головного мозга, в случае рассеянного склероза может длительно оставаться единственным клиническим проявлением.
Осложнения
При отсутствии своевременной терапии, ограниченной возможности купирования причинной церебральной патологии ретробульбарный неврит приобретает хроническое течение. Наблюдается массовая гибель нервных волокон, происходит их замещение соединительной тканью, неспособной проводить нервные импульсы. Развивается нисходящая атрофия зрительного нерва, приводящая к стойкому снижению зрения, инвалидизирующему больного. Тотальная атрофия оптического нерва ведёт к полному амаврозу.
Диагностика
Диагностическая задача состоит в установлении диагноза «ретробульбарный неврит» с определением его этиологии, обязательным исключением рассеянного склероза. Диагностический алгоритм включает тщательный сбор анамнеза (начальные симптомы, скорость их прогрессирования, предшествующие болезни), полное офтальмологическое и неврологическое обследование.
Офтальмологические исследования:
- Визометрия. Выявляет снижение остроты зрения до 0,2-0,1 диоптрии, иногда — до светоощущения. Возникшие нарушения не корригируются линзами.
- Определение цветоощущения. Снижение яркости, насыщенности восприятия цвета приводит к ошибкам пациента при просмотре цветовых таблиц. При отсутствии изменений зрительного диска (ДЗН) на глазном дне расстройство цветовосприятия выступает важным индикатором
- Периметрия. В полях зрения обнаруживаются центральные, парацентральные, периферические скотомы. Битемпоральное сужение полей зрения свидетельствует о переходе процесса на хиазму.
- Офтальмоскопия. Определяет отёчность, гиперемию ДЗН, петехиальные кровоизлияния, при развитии атрофии — побледнение диска. В 65% случаев острый ретробульбарный неврит при рассеянном склерозе не сопровождается изменениями глазного дна.
Неврологические исследования:
- Оценка неврологического статуса. Производимое неврологом исследование двигательной, чувствительной, рефлекторной, когнитивной, психической сфер позволяет выявить/исключить общемозговую и очаговую неврологическую симптоматику, свидетельствующую о наличии церебральной патологии.
- Зрительные ВП. Прогрессирование процесса характеризуется нарастающим увеличением времени латентности (на 31-35% от нормы), снижением амплитуды вызванных зрительных потенциалов на стороне поражения.
- МРТ головного мозга. Позволяет визуализировать первичную патологию мозга (воспалительные очаги, опухоль, зоны демиелинизации) или убедиться в её отсутствии.
- УЗИ зрительного нерва. Применяется относительно недавно, является вспомогательным диагностическим методом. Ультразвуковое измерение диаметра участка нервного ствола, расположенного на расстоянии 3 мм за орбитой, выявляет его увеличение на 30-60%.
- Исследование цереброспинальной жидкости. Необходимо при подозрении на нейроинфекцию. Наряду с исследованием химического, клеточного состава ликвора, проводятся ПЦР-исследования, ИФА, направленные на определение возбудителя.
Дифференцировать ретробульбарный неврит необходимо от ишемической нейропатии зрительного нерва, интрабульбарного поражения, оптикомиелита. Ишемическая нейропатия развивается на фоне сосудистых нарушений при атеросклерозе, гипертонической болезни, диабете. Дифдиагностика может потребовать проведения ангиографии сетчатки, УЗДГ глазных артерий. Интрабульбарный неврит отличается изменениями ДЗН с первых дней болезни. Оптикомиелит протекает с симптоматикой спинального поражения — миелита.
Лечение ретробульбарного неврита
Терапия основана на этиопатогенетическом принципе, соответствует этиологии поражения. Ретробульбарный неврит вторичного генеза требует устранения первопричины: удаления опухоли, иммунокорригирующего лечения рассеянного склероза, терапию нейроинфекции. Основными составляющими комплексной терапии являются:
- Этиотропное лечение. В случае бактериальной инфекции применяются антибиотики широкого спектра, при вирусной — противовирусные препараты, индукторы интерферона.
- Противовоспалительная терапия. Осуществляется ретробульбарным введением глюкокортикостероидных препаратов. В тяжёлых случаях показана системная кортикостероидная терапия.
- Противоотёчная терапия. Направлена на уменьшение отёка поражённого нервного ствола. Назначаются мочегонные (ацетазоламид, фуросемид), антигистаминные фармпрепараты (хлоропирамин, дезлоратадин).
- Нейропротекторное лечение. С целью поддержания и скорейшего восстановления функции нерва применяются витамины группы В, никотинамид, витамин С, улучшающие микроциркуляцию средства (пентоксифиллин).
- Дезинтоксикация. Показана при токсическом поражении, нейроинфекции, тяжёлых воспалительных процессах. Проводится путём внутривенного капельного введения декстрана, солевых растворов.
- Физиотерапия. При отсутствии противопоказаний применяется магнитотерапия, лазеротерапия. При первых признаках атрофии целесообразна электростимуляция.
Прогноз и профилактика
Первичный острый вариант заболевания имеет преимущественно благоприятное течение с практически полным восстановлением зрительной функции. Хронические формы отличаются упорным рецидивным течением, сопровождающимся падением зрения. Прогрессирование основной патологии приводит к стойким инвалидизирующим нарушениям. В среднем число атрофий зрительного нерва составляет 22-25%. Профилактика направлена на повышение сопротивляемости организма инфекционным агентам, своевременную ликвидацию воспалительных очагов (синусита, отита, цистита), адекватное лечение заболеваний глазного яблока.
Источник

