Сильные головные боли при арахноидите
.jpg)
Арахноидит представляет собой хронический продуктивный процесс в паутинной оболочке головного мозга, в который вовлекаются мягкая оболочка, эпендима и субэпендимальный слой желудочков, сосудистые сплетения [Маджидов Ю.М., 1972, 1978].
Арахноидит возникает в связи с инфекционными или инфекционно-аллергическими заболеваниями [60%], после черепно-мозговой травмы [30%], в остальных случаях этиологию установить не удается [Ходос Х.Г., 1962; Пиль Б.Н., 1977; Маджидов Н.М., 1978].
Полагают, что кистозный арахноидит может возникать в результате родовой травмы и проявляться в зрелые годы после травмы или инфекции [Rayboud С, 1982; LesoinF. etal., 1983].
Следует признать, что 3—4 десятилетия назад отмечалась гипердиагностика церебрального арахноидита, когда в связи с недостаточной разрешающей способностью инструментальных методов исследования многие неясные внутричерепные процессы с подострым и хроническим течением относились в группу арахноидита. Тем не менее, совершенно отрицать эту форму поражения оболочек было бы неверно.
В отличие от инфекционного поражении оболочек в развитии арахноидита большую роль играют неспецифические аутоиммунные и аутоаллергические реакции вовлекаемых в процесс структур [Лобзин B.C., 1983]. В результате происходит уплотнение оболочек, развивается спаечный процесс, образуются кисты, нарушается ликвороциркуляция.
К.Я. Оглезнев (1962) выделяет арахноидит без нарушения ликвородинамики и с ее нарушением и гидроцефалией.
Клинические проявления зависят от последовательности и степени поражения структур, участвующих в продукции, циркуляции и резорбции спинномозговой жидкости. В большинстве случаев это проявляется внутричерепной гипертензией. Реже продуктивные изменения в сосудах хориоидных сплетений приводят к уменьшению продукции жидкости. Этим объясняется то, что общемозговые симптомы при арахноидите в 96% случаев обусловлены ликворной гипертензией и только в 4% — гипотензией.
Морфологические исследования, проведенные Л.И. Смирновым (1941,1947) и другими авторами, показали, что поражение оболочек после воспаления или травмы может иметь признаки завершившегося фиброза или вялотекущего продуктивного процесса.
Г.А. Акимов, Н.И. Команденко (1982) предлагают выделять два клинических варианта: церебральный арахноидит как результат бывшего патологического процесса в оболочках со стабильным клиническим состоянием без признаков воспаления в спинномозговой жидкости и крови и арахноидит как спутник хронического первичного или вторичного лептоменингита и хориоэпендиматита. Выделить эти формы в клинике нелегко [Лобзин B.C., 1983]. Трудно представить, какие клинические признаки можно считать дифференциально-диагностическими.
Головная боль отмечается у 82% больных церебральным арахноидитом и носит черты оболочечно-гипертензионной: она тупая, распирающая, усиливается в утренние часы, под влиянием физического напряжения, натуживания. В зависимости от преимущественной локализации оболочечного поражения боль может преобладать в какой-либо области головы.
При локализации в задней черепной ямке на фоне диффузной головной боли возможна боль в области затылка и шеи, при локализации в области хиазмальной цистерны — в лобной или лобно-височной области, в орбитах или глазных яблоках. При нарушении оттока спинномозговой жидкости из одного бокового желудочка боль локализуется в соответствующей половине головы.
Как правило, головная боль сочетается с другими симптомами (несистемное головокружение и другие вестибулярные расстройства, тошнота, расстройства сна, снижение работоспособности и повышенная утомляемость) и очаговыми неврологическими расстройствами, которые определяются локализацией оболочечных поражений.
Для уточнения диагноза арахноидита применяют рентгенографию черепа, ангиографию, пневмоэнцефалографию, радионуклидную вентрикулографию, поясничную радионуклидную цистернографию, определение скорости резорбции спинномозговой жидкости [Гаспарян С.С., 1982; Jensen Е, Jensen F.T., 1979]. Однако эти методы не выявляют патогномоничных признаков и полученные результаты зачастую можно трактовать различно.
Более определенные результаты получены при компьютерной томографии [Averback Р., 1977; Richardson R.R., Torres Н., 1983]. Магнитно-резонансная томография позволяет установить утолщение мозговых оболочек, свидетельствующее о церебральном арахноидите [Сергиенко В.Б. и др., 1983].
Особенно трудна диагностика арахноидита в области задней черепной ямки. Приведем наблюдение.
Больная Н., 23 лет, маляр. Заболевание началось с неловкости в левой руке, постепенно к этому присоединились нарушения походки и статики. Продолжала работать, к врачу не обращалась. Появились несистемное головокружение, затуманивание зрения по утрам. В связи с нарастанием динамической атаксии через 6 мес. от начала заболевания была госпитализирована для обследования и нейрохирургическое отделение Клинической больницы им. СП. Боткина.
В стационаре стала испытывать диффузную тупую головную боль. В неврологическом статусе: снижение корнеального рефлекса справа; не доводит глазные яблоки при взгляде кнаружи; крупноразмашистый горизонтальный нистагм; снижение тонуса мышц; сухожильные рефлексы преобладают слева; грубая динамическая атаксия в конечностях; в позе Ромберга неустойчива, падает назад и вправо. На рентгенограмме черепа патологии не выявлено. На глазном дне смазанность границ диска зрительного нерва, расширение и извитость вен.
Больная оперирована с подозрением на опухоль мозжечка. Во время операции (И.М. Иргер) произведена субокципитальная краниотомия, обнаружены арахноидальные спайки, которые были разделены. При пункции вещества мозжечка кистозных полостей и образований, подозрительных на опухоль, не обнаружено.
Послеоперационное течение гладкое, головная боль прекратилась. В течение 1,5 мес. подверглись регрессу неврологические симптомы, через 5 мес. приступила к работе. В последующем за помощью не обращалась.
Однако не всегда хирургическое лечение бывает столь успешным, хотя и обеспечивает длительную ремиссию. Приводим наблюдение.
Больная К., 44 лет, инвалид II группы. В 1967 г. появилась и стала периодически беспокоить тупая головная боль, постепенно присоединилось и медленно нарастало снижение слуха на оба уха. В 1970 г. была оперирована в НИИ нейрохирургии им. Н.Н. Бурденко (С.Н. Федоров). Во время субокципитальной краниотомии обнаружены и разделены спайки арахноидальной оболочки. Послеоперационное течение гладкое, но временами возобновлялась головная боль. Были выражены признаки астеноневротического симптомокомплекса. В 1971, 1972 и 1973 гг. повторно производили пневмоэнцефалографию.
В течение 10 лет состояние было удовлетворительным, в апреле 1983 г. без видимой причины наступило ухудшение. Возобновились головная боль, головокружение. Была госпитализирована в неврологическое отделение Городской больницы № 36, где при обследовании обнаружены горизонтальный нистагм, легкий периферический парез VII и XII нервов справа, сухожильная анизорефлексия, симптом Бабинского с обеих сторон. В течение 1,5 мес. больной 6 раз внутривенно капельно вводили 500 мл маннитола, делали инъекции алоэ и церебролизина, провели витаминотерапию. Выписана в удовлетворительном состоянии.
Повторная декомпенсация без видимой причины в декабре 1983 г. Возобновились сильная тупая головная боль, головокружение, динамическая атаксия. На этом фоне во время резкого усиления головной боли появилась рвота, АД 200/100 мм рт. ст., была кратковременная утрата сознания.
С диагнозом «острое нарушение мозгового кровообращения» госпитализирована в неврологическое отделение Клинической больницы им. СП. Боткина. При неврологическом осмотре обнаружены снижение корнеального рефлекса и гипестезия на лице справа, крупноразмашистый горизонтальный нистагм, диффузная гипотония мышц, сухожильные рефлексы выше слева, симптом Бабинского слева, грубая динамическая атаксия, неустойчивость в позе Ромберга.
На рентгенограмме черепа — костный дефект 10 х 5,5 см в затылочной области. На глазном дне: границы дисков зрительного нерва четкие, артерии несколько сужены, вены расширены. Лечение: эуфиллин внутривенно, внутримышечно церебролизин, дибазол, повторно лазикс. На 2-й неделе стационарного лечения резко усилилась головная боль, появилось головокружение. АД 140/90 мм рт. ст.
Положение в постели вынужденное: голова откинута назад и повернута вправо, появилось резкое напряжение затылочных мышц (симптома Кернига нет). Нистагм приобрел ротаторный компонент, определяется и вертикальный нистагм, не доводит глазные яблоки при взгляде в стороны, усилилась динамическая атаксия. Введен лазикс.
Состояние больной не улучшилось, остается резкая головная боль (голова откинута назад и опущена вниз). Внутривенно капельно введена мочевина, после чего головная боль уменьшилась, больная уснула. На следующий день выраженность неврологических симптомов стала меньше. Повторно, с интервалами в 3 дня проведено — 5 внутривенных вливаний маннитола в дозе 1,5 г/кг. Головная боль стала заметно меньше, прошли тошнота и головокружение, исчезли вертикальный и ротаторный нистагм, ригидность мышц затылка, уменьшилась атаксия.
В связи с эффективностью консервативной терапии консультировавший больную нейрохирург счел нецелесообразным повторное нейрохирургическое вмешательство. В течение месяца больной еще 4 раза внутривенно капельно вводили маннитол. Выписана с улучшением.
Таким образом, церебральный арахноидит у больной имел ремиттирующее течение, причем декомпенсация наступала без видимой внешней причины и каждый раз сопровождалась нарушением ликвороциркуляции. Во время последней декомпенсации возникали окклюзионно-гидроцефальные кризы, которые удалось купировать осмотическими диуретиками.
Приведем еще одно наблюдение, свидетельствующее о трудностях дифференциальной диагностики арахноидита.
Больная Д., 52 лет, служащая, поступила с жалобами на тупую головную боль в левой височной области, фотопсии при приступообразном усилении головной боли.
Впервые головная боль появилась в возрасте 32 лет после гриппа, локализовалась в височных областях, была тупой, распирающей и продолжалась весь день. Периодически боль усиливалась и тогда становилась пульсирующей. С течением времени боль стала беспокоить по ночам, нарушая сон. Периодические курсы лечения «по поводу арахноидита» (инъекции гексаметилентетрамина с глюкозой, витаминотерапия, церебролизин, аминалон, алоэ) приносили лишь временное облегчение. В течение многих лет принимала анальгетики с незначительным эффектом.
В 1980 г. головная боль усилилась и сконцентрировалась в левой лобно-височной области, ее характер оставался прежним, анальгетики перестали помогать. Несколько раз в день боль приступообразно усиливалась, при этом возникала фотопсия в виде ярких молний перед глазами. Фотопсия обычно продолжалась около 0,5 ч. В течение этого времени было «затемнение» височных половин полей зрения, проходившее сразу после прекращения фотопсии. Во время одного из таких эпизодов нарушилась память на имена.
С 1982 г. после эпизода фотопсии иногда появлялись непродолжительные клонические судороги правой кисти, заметила, что правая рука стала слабее. С конца 1982 г. пароксизмы с фотопсией прекратились, но начались приступы с потемнением в глазах, «затемнением» сознания и затруднением речи. Приступы длились по несколько минут и повторялись ежедневно.
Шток В.Н.
Опубликовал Константин Моканов
Источник
Здравствуйте. У меня частые головные боли (около 4,5 раз в неделю), которые не прекращаются более 3 месяцев.
Характер болей обычно разный: бывает болит с утра, потом через какое-то время проходит, затем, в конце дня,
опять начинает болеть; бывает, что начинает болеть на работе около 3-4 часов дня.
Работаю монтажником ОПС (охранно-пожарная сигнализация) и видеонаблюдения.
Бывает, что голова болит даже когда я высплюсь в выходной день.
Иногда болит около 4 дней подряд (с перерывами в течение дня).
Чаще всего болит левая часть головы.
Также чувствую, что ухудшилась память, внимательность.
Частые боли начались примерно после сдачи диплома, в начале июля.
В середине августа, по направлению невропатолога, сделал триплексное сканирование сосудов головного мозга.
Вот заключение:
[Изображения доступны только зарегистрированным пользователям]
Врач, которая проводила исследование, сказала мне, что у меня есть некоторые защемления в области шеи
и это вызывает боли головы.
Также она сказала, что у меня ссужены сосуды головы.
Первая невропатолог поставила мне диагноз: головная боль напряжения.
Назначила лечение:
вазобрал
мидокалм
кетонал — я его не принимал, т.к. у меня еще бывают проблемы с желудком
уколы:
мексидол — 5 дней
никотиновая кислота — 5 дней
также назначила массаж шейно-грудного отдела и электрофорез с эуфиллином, но эти вещи я не делал.
Мне посоветовали ходить в бассейн и я пошел. Во время лечения было некое уменьшение головных болей, но полностью
они не прекращались. Через некоторое время после лечения все симптомы болей стали прежними, т.е. лечение не
помогло.
В конце сентября я сделал МРТ головного мозга.
Вот заключение:
[Изображения доступны только зарегистрированным пользователям]
Уже другая невропатолог подвердила диагноз головная боль напряжения.
Назначила новое лечение:
диакарб
нимесил
массаж головы и шейной зоны
это лечение я еще не применял.
Невропатолог сказала, что у меня арахноидит какой-то легкой формы, исходя из заключения,
но посоветовала пойти еще к невропатологу по месту жительства (в поликлинику), чтобы тот
назначил еще какие-то обследования для исключения церебрального арахноидита.
Я читал про арахноидит, и стало понятно, что возможные причины следующие:
1. Около 7 лет назад, когда я занимался самбо и дзюдо, на соревнованиях я очень неудачно упал на татами (маты)
и воткнулся в них головой. Схватку я проиграл и практически не помнил, что было после падения.
Уходил с татами с помутнением рассудка, дали нашатыря, потом через какое-то время вроде бы все прояснилось.
Но потом я не помнил как ехал на соревнования, как заходил в зал и т.д.
На след. день чувствовал себя вроде бы нормально. К врачу не ходил.
Но я думаю что это маловероятная причина арахноидита.
2. У меня 3 раза в жизни был гайморит. Последний раз в конце марта этого года был острый гнойный двусторонний
гайморит. Скорее всего киста в правой верхнечелюстной пазухе образовалась после него.
И эта киста, в свою очередь может являться причиной арахноидита (про это читал в интернете).
Затем я ходил к лору. Он предложил удалить кисту, но это не даст никаких гарантий, что головная боль прекратится.
Также сказал, что киста НЕ может быть причиной арахноидита.
Далее я пошел к третьему невропатологу по месту жительства (в поликлинику). Он, на основе МРТ, поставил мне
диагноз — хронический церебральный кистозно-слипчивый арахноидит.
Он сказал, что никаких дополнительных обследований не требуется для диагностики церебрального арахноидита,
как мне говорила вторая невропатолог.
Также невропатолог сказал, что те уколы, которые я колол в августе бесполезны, т.к. для
мексидола и никотиновой кислоты 5 дней это мало.
Он назначил мне опять те же самые уколы, только десять дней. После них сказал принимать мексидол еще 2 недели.
При головных болях сказал принимать спазмалгон.
Также он отклонил диакарб, нимесил, массаж головы и шейной зоны, которые назначила вторая невропатолог.
Сказал что в них нет необходимости.
Третий невропатолог сказал, что у меня хронический арахноидит и он останется у меня на всю жизнь.
Я так понял, назначенное им лечение облегчит мое состояние, но полностью не излечит меня.
Я думаю, что мои головные боли обусловлены и кистой верхнечелюстной пазухи и тем, что у меня
головная боль напряжения. Т.е. возможно буду делать операцию по удалению кисты в будущем.
Но сначала думаю нужно применить какое-нибудь лечение и все-таки сделать курс массажа головы и шейной зоны.
Вообщем неврапатологи запутали меня и я прошу совета на этом форуме:
колоть ли мне уколы повторно, только 10 дней?
принимать диакарб, нимесил?
делать курс массажа головы и шейной зоны?
можно ли полностью вылечить этот арахноидит и избавиться от головных болей?
Источник
Арахноидит относится к категории серозных воспалений, сопровождающихся замедлением оттока крови и увеличением проницаемости стенок капилляров. В результате такого воспаления жидкая часть крови проникает сквозь стенки в окружающие мягкие ткани и застаивается в них.
Отек вызывает незначительную боль и небольшое увеличение температуры, на функциях воспаленного органа сказывается умеренно.
Наибольшую опасность представляет стойкое значительное разрастание соединительной ткани при игнорировании болезни или отсутствии лечения. Последнее и является причиной сильных нарушений в работе органов.
Механизм заболевания
Арахноидит головного мозга или спинного – серозное воспаление особой структуры, расположенной между твердой верхней оболочкой и глубокой мягкой. Она имеет вид тонкой паутины, за что и получила название паутинная оболочка. Формируется структура соединительной тканью и образует с мягкой оболочкой мозга настолько тесную связь, что их рассматривают в совокупности.
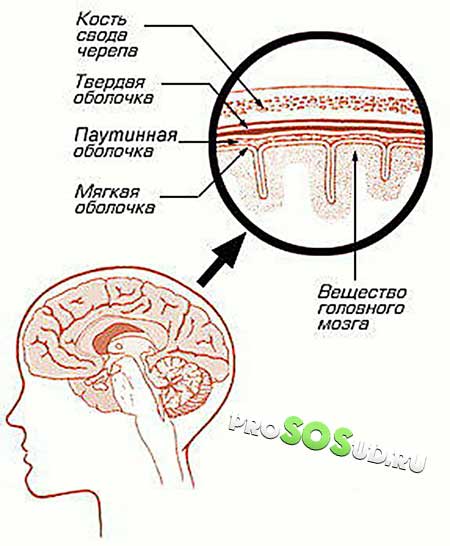
Паутинная оболочка отделяется от мягкой субарахноидальным пространством, содержащим спинномозговую жидкость. Здесь размещаются кровеносные сосуды, питающие структуру.
Благодаря такому строению воспаление паутинной оболочки никогда не бывает локальным и распространяется на всю систему. Инфекция попадает сюда через твердую или мягкую оболочку.
Воспаление при арахноидите выглядит как утолщение и помутнение оболочки. Между сосудами и паутинной структурой образуются спайки, что мешает циркуляции спинномозговой жидкости. Со временем формируются арахноидальные кисты.
Арахноидит вызывает повышение внутричерепного давления, что провоцирует формирование гидроцефалии по двум механизмам:
- недостаточный отток жидкости из желудочков мозга;
- затруднение всасывания спинномозговой жидкости через внешнюю оболочку.
Симптомы недуга
Представляют собой комбинацию признаков общемозгового расстройства с некоторыми симптомами, указывающими на основной участок повреждений.
При любой разновидности арахноидита наличествуют следующие расстройства:
- головная боль – как правило, наиболее интенсивна утром, может сопровождаться рвотой и тошнотой. Может носить локальный характер и появляться при усилиях – натуживании, попытке подпрыгнуть, неудачном движении, при котором под пятками оказывается твердая опора;
- головокружение;
- часто наблюдаются нарушения сна;
- отмечается раздражительность, нарушения работы памяти, общая слабость, беспокойство и прочее.
Так как паутинная оболочка воспаляется вся, то говорить о локализации заболевания нельзя. Под ограниченным арахноидитом подразумевают ярко выраженные грубые нарушения на каком-то участке на фоне общего воспаления.

Расположение очага недуга определяет следующие симптомы:
- конвекситальный арахноидит обеспечивает преобладание признаков раздражения мозга над нарушением функциональности. Выражается это в судорожных приступах, аналогичных эпилептическим;
- при расположении отека преимущественно в затылочной части падает зрение и слух. Наблюдается выпадение поля зрения, при этом состояние глазного дна указывает на неврит зрительного нерва;
- появляется чрезмерная чувствительность к переменам погоды, сопровождающаяся ознобом или обильным потоотделением. Порой наблюдается повышение веса, иногда жажда;
- арахноидит моста мозжечкового угла сопровождается приступообразной болью в затылке, грохочущим шумом в ушах и головокружением. При этом заметно нарушается равновесие;
- при арахноидите затылочной цистерны появляются симптомы повреждения лицевых нервов. Этот вид недуга развивается остро и сопровождается заметным повышением температуры.
Лечение заболевания проводится только после определения очага воспаления и оценки повреждений.
Причины недуга
Воспаление и дальнейшее образование арахноидальной кисты связаны с первичным повреждением, механического свойства или имеющего инфекционную природу. Однако во многих случаях первопричина воспаления и сейчас остается неизвестной.
Главными факторами называют следующие:
- острая или хроническая инфекция – пневмония, воспаление гайморовых пазух, ангина, менингит и прочее;
- хроническая интоксикация – алкогольное отравление, отравление свинцом и так далее;
- травмы – посттравматический церебральный арахноидит нередко является следствием ушибов позвоночника и черепно-мозговых травм, даже закрытых;
- изредка причиной оказываются нарушения в работе эндокринной системы.
Виды заболевания
При диагностике недуга используют несколько методов классификации, связанных с локализацией и течением болезни.
Течение воспаления
В большинстве случаев расстройство не ведет к появлению резких болей или повышению температуры, что затрудняет диагностику и оказывается причиной несвоевременного обращения к врачу. Но бывают и исключения.
.jpg)
- Острое течение – наблюдается, например, при арахноидите большой цистерны, сопровождается рвотой, увеличением температуры и сильной головной болью. Такое воспаление излечивается без последствий.
- Подострое – наблюдаемое чаще всего. При этом сочетаются неярко выраженные симптомы общего расстройства – головокружение, бессонница, слабость, и признаки подавления функциональности определенных участков мозга – нарушения слуха, зрения, равновесия и прочее.
- Хроническое – при игнорировании заболевания воспаление быстро переходит в хроническую стадию. При этом признаки общемозгового расстройства становятся все более устойчивыми, а симптомы, связанные с очагом недуга, постепенно усиливаются.
Локализация арахноидита
Все заболевания такого рода разделяют на две основные группы – церебральный арахноидит, то есть, воспаление паутинной оболочки головного мозга, и спинальный – воспаление оболочки спинного мозга. По локализации болезни головного мозга разделяют на конвекситальный и базальный.
Так как лечение предполагает воздействие в первую очередь на наиболее пораженные участки, то классификация, связанная с участком наибольших повреждений, более подробна.
- Церебральный арахноидит локализуется на основании, на выпуклой поверхности, также в заднечерепной ямке. Симптомы сочетают признаки общего расстройства и связанные с очагом воспаления.
- При конвекситальном арахноидите поражается поверхность больших полушарий и извилины. Так как эти области связаны с моторными и чувствительными функциями, то давление образовавшейся кисты ведет к нарушению чувствительности кожи: либо притуплению, либо к сильному обострению и болезненной реакции на действие холода и тепла. Раздражение на этих участках приводит к возникновению припадков по типу эпилептических.
- Слипчивый церебральный арахноидит диагностируется крайне тяжело. Ввиду отсутствия локализации симптомы наблюдаются только общие, а они присущи множеству заболеваний.
- Оптико-хиазмальный арахноидит относится к воспалениям основания. Наиболее характерным его признаком на фоне симптомов общемозговых является понижение зрения. Недуг развивается медленно, для него характерны поочередное поражение глаз: зрение падает из-за сдавливания зрительного нерва при формировании спаек. В диагностике этой формы недуга очень значимо обследование глазного дна и поля зрения. Есть зависимость степени нарушения с этапами болезни.
- Воспаление паутиной оболочки задней черепной ямки – распространения разновидность болезни. Для острой ее формы характерны увеличение внутричерепного давления, то есть, головная боль, рвота, тошнота. При подостром течении эти симптомы сглаживаются, а на первое место выдвигаются расстройства вестибулярного аппарата и синхронности движений. Пациент теряет равновесие при запрокидывании головы, например. При ходьбе движения ног не синхронизированы с движением и углом наклона торса, что формирует специфическую неровную походку.
Кистозный арахноидит в этой области имеет разные симптомы, что зависит от характера спаек. Если давление не повышается, то болезнь может длиться годами, проявляясь временной потерей синхронизации или постепенно ухудшающимся равновесием.
Худшее последствие арахноидита – тромбирование или резкая непроходимость на поврежденном участке, что может привести к обширным нарушениям циркуляции и ишемии головного мозга.
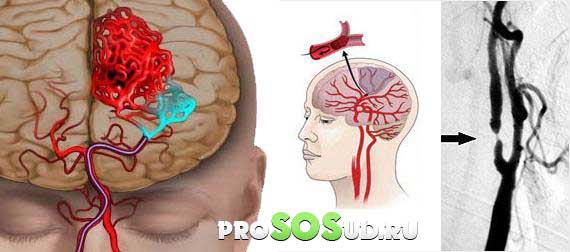
Ишемия головного мозга.
Спинальный арахноидит классифицируют по типу – кистозный, слипчивый и слипчиво-кистозный.
- Слипчивый часто протекает без каких-либо устойчивых признаков. Может быть отмечена межреберная невралгия, ишиас и тому подобное.
- Кистозный арахноидит провоцирует сильные боли в спине обычно с одной стороны, которые затем захватывает и вторую сторону. Движение затруднено.
- Кистозно-слипчивый арахноидит проявляется как потеря чувствительности кожи и затруднения в движениях. Течение болезни очень разнообразно и требует тщательной диагностики.
Диагностика недуга
Даже наиболее выраженные симптомы арахноидита – головокружение, приступы головной боли, сопровождаемые тошнотой и рвотой, зачастую не вызывают у пациентов достаточного беспокойства. Приступы случаются от 1 до 4 раз в месяц, и только самые тяжелые из них длятся достаточно долго, чтобы, наконец, заставить заболевшего обратить на себя внимание.
Так как признаки недуга совпадают с большим количеством других общемозговых расстройств, чтобы поставить верный диагноз необходимо прибегнуть к ряду исследовательских методов. Назначает их врач-невролог.
- Осмотр у офтальмолога – оптико-хиазмальный арахноидит относится к наиболее распространенным видам заболевания. У 50% пациентов с воспалением задней черепной ямки фиксируется застой в области зрительного нерва.
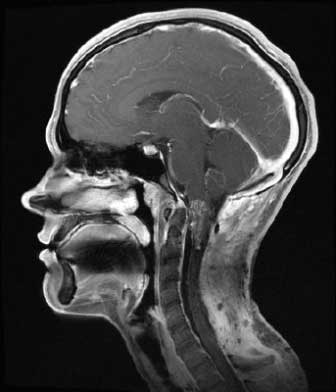
- МРТ – достоверность метода достигает 99%. МРТ позволяет установить степень изменения паутинной оболочки, зафиксировать расположение кисты, а также исключить другие болезни, имеющие сходные симптомы – опухоли, абсцессы.
- Рентгенография – с ее помощью выявляют внутричерепную гипертензию.
- Анализ крови – проводится обязательно, чтобы установить отсутствие или наличие инфекций, иммунодефицитных состояний и прочего. Таким образом определяют первопричину арахноидита.
Только после обследования специалист, и возможно не один, назначает соответствующее лечение. Курс, как правило, требует повторения через 4–5 месяцев.
Лечение
Лечение воспаления мозговой оболочки осуществляется в несколько этапов.
- В первую очередь необходимо устранить первичное заболевание – синусит, менингит. Применяют для этого антибиотики, антигистаминные средства и десенсибилизирующие – димедрол, например, или диазолин.
- На втором этапе назначают рассасывающие средства, помогающие нормализовать внутричерепное давление и улучшить метаболизм мозга. Это могут быть биологические стимуляторы и йодистые препараты – йодид калия. В виде инъекций применяют лидазу и пирогенал.
- Используются противоотечные и мочегонные лекарства – фурасемид, глицерин, препятствующие накоплению жидкости.
- Если наблюдаются судорожные припадки назначают противоэпилептические препараты.
При кистозно-слипчивом арахноидите, если циркуляция спинномозговой жидкости сильно затруднена и консервативное лечение не дает результатов проводят нейрохирургические операции по устранению спаек и кисты.
Арахноидит вполне успешно лечиться и при своевременном обращении к врачу, особенно на стадии острого воспаления исчезает без последствий. В отношении жизни прогноз практически всегда благоприятный. При переходе недуга в хроническое состояние с частыми рецидивами ухудшается трудоспособность, что требует перевода на более легкую работу.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник