Стреляющая головная боль головы
Прострелы или стреляющая боль в голове в официальной медицине получила название краниалгия. Этот патологический процесс развивается на фоне нарушений в работе нервной системы и расположения на голове нервных узлов. Болевой синдром стреляющего характера – это не отдельное заболевание, а симптом системного недуга.
Причины стреляющей боли в голове
Мигрень
Эта патология сопровождается односторонней болью пульсирующего характера (слева или справа), которая сочетается с прострелами в голову, шею и верхнюю область спины. Перед наступлением мигрени у человека могут возникнуть предвестники в виде ауры. Клиническая картина становится интенсивной под воздействием яркого освещения, запахов и громких звуков.
Кластерная головная боль
При этой патологии приступы образуются сериями 2-10 раза в сутки длительностью от 15 минут до 1 часа. Длится подобное явление на протяжении 2-3-х недель, а затем сменяется затяжным периодом ремиссии.
Кластерная головная боль возникает внезапно, сопровождается прострелами в затылке, отдающими в глазное яблоко. Данная симптоматика протекает очень мучительно, в результате чего человек не способен полноценно заниматься обычными делами. Перед появлением кластерной головной боли у человека иногда закладывает одно ухо.
Сотрясение мозга
Прострелы в голове часто возникают у человека, который ранее перенес такую травму, как сотрясение мозга. Болевой синдром сопровождается следующей симптоматикой:
- тошнотой;
- рвотой;
- головокружением;
- кратковременным обмороком.
Как только функции органа восстановятся, то неприятная симптоматика уйдёт сама по себе без лечения.
Внутричерепное давление
Простреливающие ощущения в висках возможны при повышенном внутричерепном давлении. Характер и тип симптомов зависят от степени влияния ликвора на ткани мозга. При тяжелой форме патологии возможны такие признаки:
- судороги;
- головокружение;
- рвота;
- тошнота.
Воспаление уха
Воспалительный процесс, протекающий в органах слуха, приводит к прострелам в голове и поражению височной кости. Виновником боли является гнойный отит.
Невралгия тройничного нерва
При этом заболевании прострелы наблюдаются преимущественно в одной половине черепной коробки. Длительность приступа составляет от 10 секунд до 2 минут. Симметричное развитие симптома встречается крайне редко.
Нарушения позвоночных отделов
Болевой синдром формируется на фоне сдавливания спинномозговых нервов. Боль односторонняя и стреляющая, отдающая в затылок, височные части и лобные доли. Основными причинами ее развития выступают такие заболевания:
- остеохондроз;
- межпозвоночные грыжи;
- протрузии дисков;
- шейный спондилез.
Шейный остеохондроз
Для этого недуга характерна стреляющая головная боль в области темени и затылка. Пациенты жалуются на хруст, возникающий при повороте головой, онемение пальцев рук. Интенсивность клинической картины нарастает под конец дня или после продолжительного нахождения в неудобной позе.
Артроз
При этом заболевании истончается хрящ в области межчелюстного сустава, что чревато снижением функциональности образования. Артроз на начальной стадии развития приводит к развитию такой симптоматики, как щелканье и руст при движении нижней челюсти. Как только патологический процесс перешел на новый уровень, то у пациента возникают более серьезные признаки:
- во время приема пищи или разговора беспокоит боль, отдающая в голову;
- снижается слух;
- немеет челюстной аппарат;
- лицо становится асимметричным.
Артрит
Для этого заболевания характерно нарушение функционирования височно-челюстного сустава. При этом пациент испытывает боль, похожую на мигрень. Люди преклонного возраста могут страдать от височного артрита, для которого характерно воспаление сосудов, аневризма сонной артерии, провоцирующие прострелы в висках и затылке.
Опухоль
При образовании и росте новообразования стреляющая боль в голове возникает периодами или же принимает постоянный характер. Она беспокоит человека из-за сдавливания тканей опухолью. Если новообразование раковое, то отрицательное воздействие оказывают токсины, выделяемые конгломератом.
Нарушение обмена солей кальция
Сбой в обменных процессах влияет на формирование солевых отложений в суставах и отделах позвоночника. Это снижает работоспособность систем и провоцирует развитие воспалительных процессов. Пациент жалуется на прострелы в пораженных участках и голове.
Диагностирование краниалгии
Чтобы устранить стреляющую головную боль, необходимо определить, что привело к ее развитию. Для начала нужно посетить терапевта, который после осмотра и сдачи анализов направит на консультацию к специалистам узкого профиля:
- ЛОР-врач. Он оценит состояние органов слуха и обследуют полость носа, чтобы исключить инфекционные болезни.
- Вертебролог. Он проверяет состояние позвоночника, чтобы исключить шейный остеохондроз.
- Невролог. Врач выполняет обследование головного мозга в целях исключения опасных заболеваний и воспалений.
Если было обнаружен один из приведённых выше патологических процессов, то пациенту нужно будет пройти диагностику головы и шейного отдела:
- МРТ;
- Рентген;
- УЗИ.
Способы лечения прострелов в голове
Таблетки
Болезни острой формы, сопровождаемые выраженной болью, нужно лечить в стационаре. Если причина краниалгии в бактериальной инфекции, то эффективны такие препараты:
- Антибиотики: Ампиокс, Цефтриаксон, Зитрокс. Они могут быть назначены в виде таблеток или уколов.
- Противовоспалительные медикаменты: Индометацин, Ибупрофен, Диклофенак.
- Лекарственные средства комбинированного типа с обезболивающим действием: Спазго, Спазмалгон.
- Витаминный комплекс группы B в форме уколов.
Если прострелы в голове вызваны невритом и напряжением мышц, то эффективны такие средства:
- Ноотропные и нейропротекторые медикаменты в виде уколов и таблеток: Актовегин, Тиоцетам, Кортексин, Пирацетам.
- Транквилизаторы: Тозепам, Феназепам.
Для лечения остеохондроза в состав терапии вводят мази, содержащие нестероидные компоненты:
- Фастум Гель;
- Диклак;
- Финалгон.
ЛФК
Несложные физические упражнения для позвоночника показаны при устранении причин развития прострелов в голове и их профилактики. Все процедуры направлены на то, чтобы укрепить мышечный корсет, сделать ровной осанку, нормализовать ток крови в шейном отделе позвоночного столба. Комплекс упражнений назначается врачом, но на практике чаще всего используют такие:
- Принять горизонтальное положение, ноги прямо, руки вдоль туловища. Приподнять голову и оставаться в таком положении в течение 3-7 секунд. Повторять упражнения 1-3 раза.
- Кисти рук уложить на плечи и выполнять круговые движения в одну, а затем в другую сторону по 4 раза. Повторять упражнения 2-3 раза.
- Руки уложить вдоль тела, ноги сомкнуть в коленях, приступить к ходьбе в положении лежа. Выполнять 30 секунд, сделать по 2-4 повтора.
- Руки уложить вдоль тела, затем сделать вдох и отвести их через стороны вверх, на выдохе подтянуть колени к груди, не отрывая голову. Повторять упражнения 4-6 раза.
Массаж
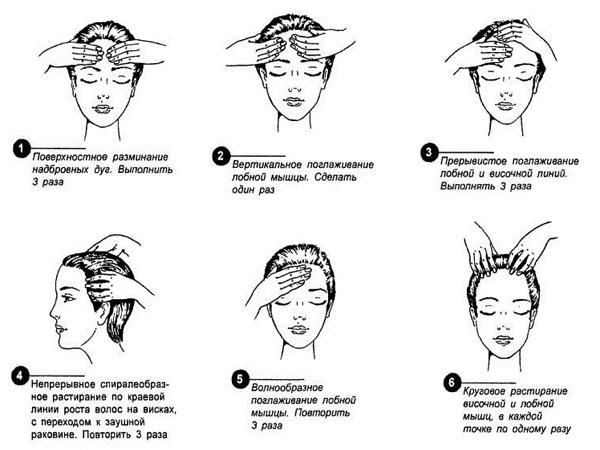
При помощи массажа можно проработать мягкие ткани при поверхностных патологических процессах. Благодаря точечному воздействию на биологически активные области удается быстро купировать боль. Чтобы получить максимальный результат, нужно подушечками пальцев помассировать надбровные дуги, линию между бровями от переносицы до места роста волос, а также виски. Закрепить массаж поможет поглаживание макушки, если двигаться по направлению к шее. Усилить эффект от процедуры помогут эфирные масла:
- сандаловое;
- лавандовое;
- розового дерева.
Физиотерапия
При стреляющей боли в голове эффективна физиотерапия. В стационарных условиях назначают такие процедуры:
- электрофорез;
- УВЧ;
- гальванический ток;
- магнитотерапия.
В домашних условиях с разрешения врача разрешены согревающие компрессы, теплые ванны. По показаниям доктор может назначить иглоукалывание.
Профилактика
Чтобы предотвратить прострелы в голове, необходимо соблюдать несложные правила, которые не позволят развиться болевому синдрому:
- Массаж головы или физические упражнения.
- Почаще проветривать помещение, чтобы предотвратить проблемы с сосудами.
- Нежелательны резкие запахи, которые приводят к прострелам без причины.
- Пересмотреть рацион питания, добавить свежие фрукты и овощи.
Краниалгия – это опасный симптом, который может сигнализировать о серьезной патологии. Только современная диагностика и лечение позволит предотвратить появление тяжёлых осложнений, а соблюдение профилактики – отличная гарантия развития неприятной симптоматики.
Источник
Стреляющая боль в голове появляется спонтанно и локализуется в одном месте.
Она изнуряет мучительными приступами, провоцирует страх внезапного спонтанного повторения.
Болевой дискомфорт называют простреливающей краниалгией.
Загрузка …
Используй поиск
Мучает какая-то проблема? Введите в форму «Симптом» или «Название болезни» нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
↑
Причины возникновения стреляющей боли в голове
Стреляющая боль появляется вследствие циркуляции патогенного импульса по звеньям нервов и их рецепторам. Ее вырабатывают нервные структуры, расположенные на затылке в мягких тканях и ганглиях нервов.
В других участках головы болевые импульсы не формируются. Они создаются на фоне перенесенных воспалительных заболеваний нервов, при повреждениях кожи и мышц затылка.
Травма нарушает структуру аксонов нейронов и их оболочек, что усиливает передачу импульса, прекращает его торможение. Болевой импульс простреливает неожиданно и мгновенно, распространяется по всей зоне иннервации.
К симптомам приступа относят:
- резкий импульс длительностью от нескольких секунд до 10 часов;
- при движении глазами болезненность усиливается;
- создается ощущение, словно в черепе что-то бьет либо стреляет;
- анальгетики не обезболивают, до пораженного места больно дотрагиваться;
- боль сосредотачивается в затылке и шее, отдает в виски и уши;
- приступ может сопровождаться тошнотой, повышением температуры до 37,5 градусов.
Частые приступы приводят к нервозности и паническим атакам в ожидании нового случая. Из-за острой боли пострадавшему сложно смеяться, употреблять пищу, кашлять, ухаживать за лицом.
Он отрицательно реагирует на шум, громкие звуки. Прострел сопровождается тянущей болью в руках и ногах, шатающейся походкой. Больной замыкается в себе, видит только собственные ощущения.
↑
https://gidpain.ru/bolit/strelyayushhaya-golove.html
Резкая боль в голове справа, стреляющая в одном месте
Головная боль во лбу с локализацией справа появляется вследствие переохлаждения на сквозняке, при поражении тройничного или лицевого нерва. Прострел возникает при надавливании кончиками пальцев в надбровной области.
Прострел в правом виске не связан с переохлаждением. Появляется и днем, и ночью, не дает спать, возможна тошнота и головокружение. Причиной дискомфорта считается остеохондроз, поражение тройничного нерва, височной артерии, височно-нижнечелюстного сустава.
При нажатии на болевую точку болезненность может пройти, но не всегда. Терапия с использованием анальгетиков не помогает.
Боль в темени появляется резко. Бывает кратковременной, проходит тоже неожиданно. Длительный приступ может затянуться на несколько часов. Возникает при патологиях позвоночника, влияющих на работу нервных окончаний на пораженном участке.
↑
Простреливающая боль в голове между ухом и затылком
Прострел в затылке бывает из-за неудобной позы во время отдыха. Он бывает двусторонним и односторонним. Причиной также считается ущемление нервных волокон межпозвоночными дисками, пораженными остеохондрозом, а также переохлаждение и травмы шеи. При поворотах и наклонах болезненность усиливается. Двусторонний приступ отдает в ухо, плечи или шею.
Боль в лицевой части появляется при поражении тройничного нерва. Возможно онемение некоторых частей лица в месте патологии. Прострел может ощущаться справа или слева между ухом и затылком, сопровождается неврозами и бессонницей.
При поражении нервных волокон, расположенных рядом с ухом и носом, боль беспокоит за ухом. Многие списывают данное ощущение ошибочно на воспаление шейных лимфоузлов. Дискомфорт может отдавать в затылок.
Все случаи стреляющей боли нуждаются в диагностике. Обезболивающие препараты не улучшают самочувствие. В зависимости от симптоматики понадобится консультация отоларинголога, вертебролога, невролога для исключения невралгии, заболеваний полости носа, патологий сосудов и позвоночника, опухолей головного мозга, кист и гематом. Только врач сможет подобрать правильное лечение.
↑
К какому врачу обращаться
Часто после физических нагрузок или умственного перенапряжения у людей ухудшается самочувствие. Характер болей может быть разнообразен. Возможны сжимающие, давящие, пульсирующие, боли в одной стороне головы.
Боли при нагрузках часто имеют функциональный характер. Они могут возникать по многим причинам:
- перепады температуры и атмосферного давления;
- стрессовое состояние во время физической нагрузки;
- жара и духота в помещении;
- обезвоженность часто бывает причиной боли в голове;
- обильная еда перед тренировками;
- люди с лишним весом часто страдают от гипоксии при нагрузках.
Вероятность болезни выше у людей, имеющих специальности: программиста, бухгалтера, водителя, которые много часов проводят за компьютером или постоянно напрягают мышцы глаз и шеи.
Упорные цефалгии, возникающие регулярно, требуют обязательного обращения к врачу, чтобы исключить серьезную патологию и вовремя назначить правильное лечение.
Первичный приём должен сделать терапевт. Он проведёт общий осмотр, измерит артериальное давление, выпишет направления на анализы и направит к узким специалистам.
При неприятных ощущениях в области головы и шеи, хорошо иметь домашний тонометр, с помощью которого можно отследить скачки давления в разных жизненных ситуациях. Подъём артериального давления после физической нагрузки часто может быть причиной болевого синдрома.
Направление к отоларингологу врач даёт, чтобы исключить хронический отит, синусит или воспаление гайморовых пазух (гайморит).
Доктор может дать направление к окулисту, чтобы выявить изменения на глазном дне и возможные дефекты зрения.
Большинство причин дискомфорта в голове связано с неврологической симптоматикой, поэтому лечением болезней, сопровождаемых синдромом боли в голове, занимается врач-невролог.
↑
Какие обследования обычно назначаются
На приёме у невролога проводится физикальный осмотр пациента: проверяются основные неврологические рефлексы, исследуются мышцы шеи.
Врач выписывает направление на анализы: общий анализ крови, биохимический анализ крови, кровь на сахар.
Общий анализ крови при увеличении СОЭ или повышенном содержании лейкоцитов говорит о воспалении в организме.
Биохимия крови может указывать на недостаток одного из жизненно важных элементов, что приводит к дискомфорту в области головы.
Пониженный уровень глюкозы в крови часто сопровождается цефалгией, головокружением и слабостью.
Доктор может выписать направление на дополнительные анализы:
- Газовый состав артериальной крови—может выявить гипоксию головного мозга.
- Анализ крови на гормоны — определяет различные отклонения в работе гипоталамуса.
Невролог может дать направление на один или несколько методов диагностики:
- Магнитно-резонансная томография (МРТ)— исключается наличие различных новообразований (опухолей и кист), аневризм. На снимках отчётливо видны посттравматические дефекты, нейродегенеративные отклонения, изменения сосудов, поражённых атеросклерозом.
- Компьютерная томография (КТ)— наиболее информативный метод исследования головного мозга. Она даёт чёткое представление о патологических изменениях черепа и мозга, патологии костной ткани, сосудов и мозговых структур. Даёт информацию о последствиях черепно-мозговых травм. Недостатком данного метода считается значительная доза облучения при проведении исследования.
- Электроэнцефалография— даёт представление о наличии патологических изменений в сосудах, нарушении мозгового кровообращения.
- УЗДГ (УЗИ сосудов головы и шеи)— показывает наличие атеросклеротических бляшек в артериях; сужение и извитость артерий, приводящих к гипоксии мозга; периферическое сопротивление сосудов.
- Реоэнцефалография (РЭГ)— даёт представление о тонусе и кровенаполнении сосудов. С помощью РЭГ диагностируются: гипертония, атеросклероз, вегето-сосудистая дистония.
- МРТ шейного отдела позвоночника — наличие шейного остеохондроза может вызвать боли в области головы и шеи, усиливающиеся при поворотах головы.
- Реовазография сосудов головного мозга (РВГ)— показывает качество кровотока по магистральным сосудам, оценивает коллатеральное кровообращение.
- Рентгенография становятся менее популярной. На снимке можно увидеть только костные структуры черепа, мягкие ткани не видны.
Внимание! Не стоит впадать в панику при назначении такого серьёзного обследования. Врач исключает редкие тяжёлые патологии и ищет причины болевого процесса.
На основании проведённых исследований, если не обнаружено серьёзных органических поражений, обычно диагностируется причина болезни. Она развивается в результате: сосудистых спазмов, гипоксии мозга, гипертонуса сосудов головного мозга, нарушений гормонального фона, вегето-сосудистой дистонии или остеохондроза, провоцируемых физической или психо-эмоциональной нагрузкой.
↑
Безопасные современные лекарства и таблетки
Планируя посещение врача, больной должен быть готов ответить на вопросы, как часто возникает болевой синдром, и какова его интенсивность. Это поможет врачу выработать правильную тактику лечения.
↑
Группы препаратов эффективные при эпизодических приступах боли
Основные лекарства для лечения данной патологии—нестероидные противовоспалительные препараты (НПВП). Они обладают не только обезболивающим действием, но и снимают воспаление, устраняют отёчность.
Наиболее часто назначают:
- Ибупрофен—400 мг в сутки;
- Кетопрофен—100 мг/с;
- Напроксен—500 мг/с;
- Мелоксикам—7,5-15 мг/с ;
- Целекоксиб—200 мг/с.
Большинство НПВП имеют очень негативный побочный эффект: при длительном применении они отрицательно влияют на органы желудочно-кишечного тракта, вплоть до развития лекарственного гастрита.
Лекарства Мелоксикам и Целекоксиб—препараты нового поколения, не оказывающие негативного воздействия на ЖКТ. К минусам использования этих препаратов можно отнести относительно высокую цену.
Анальгетики наиболее часто применяются в домашних условиях для снятия приступа. Они не лечат заболевание, а только снимают болевые ощущения. Препараты этой группы подходят для купирования эпизодических приступов, но систематическое их применение может привести к возникновению абузусного синдрома.
При приступе боли можно принять Парацетамол—100 мг, Цитрамон, Анальгин—500мг или Миг 200—400 мг.
Если при обследовании было обнаружено появление цефалгии после нагрузки в результате повышения кровяного давления, врач выпишет препараты, назначаемые на ранней стадии развития гипертонии. К ним относятся: сосудорасширяющие средства, ингибиторы АПФ, диуретики, блокаторы кальциевых каналов.
Помните! Самостоятельное назначение себе антигипертензивных препаратов недопустимо. Самолечение может привести к тяжёлым последствиям.
При мышечном напряжении, в составе комплексной терапии, применяют препараты группы миорелаксантов. Они расслабляют спазмированные мышцы головы и шеи, снимая боль спастической природы, способствуют восстановлению кровотока.
Наиболее часто назначают:
- Мидокалм—150-450 мг в сутки;
- Сирдалуд (Тизанидин)—4 мг/c;
- Баклофен—15 мг/с.
В составе комплексной терапии часто назначают ноотропные препараты: Фенибут, Ноотропил, Глицин. Ноотропы оказывают активизирующее влияние на функции мозга, повышают его устойчивость к повреждающим факторам. Препараты улучшают мозговое кровообращение, устраняют последствия черепно-мозговых травм.
Седативные средства в комплексе с основными препаратами приводят к расслаблению мышц и снижению тонуса сосудов. Приём транквилизаторов способствует снятию болевых ощущений, но этот тип лекарств очень быстро вызывает лекарственную зависимость с синдромом отмены.
Седативные средства, к которым не возникает привыкания: Афобазол, Атаракс; спиртовые настойки валерианы, пустырника, Марьина корня.
При сильных приступах применяют сочетание лекарств: Сирдалуд 2 мг + Аспирин 500 мг или Анальгин 250 мг + седативное средство.
Хорошо зарекомендовало себя применение витаминных комплексов группы В. Витамины В1, В6, В12 благоприятно действуют на центральную нервную систему, восстанавливают структуру нервных тканей. Обычно назначают витаминные комплексы: Нейромультивит, Мильгамма, Нейровитан.
Если приступы боли повторяются чаще десяти раз в месяц, прописывают курсовое лечение Ибупрофеном дозой 400 мг в сутки в течение 2-3 недель и лечение миорелаксантами в течение 2-4 недель.
Единой схемы снятия болевого синдрома не существует. В зависимости от причины, каждому пациенту рекомендуется индивидуальный подбор препаратов.
↑
Лечение хронического течения заболевания
Иногда цефалгия приобретает хронический характер. Боли мучают каждый день, практически непрерывно, с разной степенью интенсивности.
В этом случае назначают трициклические антидепрессанты длительным курсом 2-6 месяцев. Они не только снимают болевые ощущения, но и способствуют нормализации психовегетативного состояния нервной системы.
Чаще всего назначают Амитриптилин 10-100 мг/с, дозу увеличивают постепенно. Препарат хорошо снимает болевые ощущения, но имеет много отрицательных побочных эффектов, вызывает привыкание.
В качестве альтернативы назначают селективные ингибиторы обратного захвата серотонина: Флуоксетин, Пароксетин, Сертралин. Курс лечения не менее двух месяцев. Эти препараты обладают меньшей токсичностью.
Кроме назначения медикаментозной терапии врач обязательно порекомендует массаж, курс физиотерапии или иглорефлексотерапии.
↑
Противопоказания к применению
Любые лекарственные препараты имеют как показания к применению, так и противопоказания. В приложенной к ним инструкции указаны возможные побочные действия, возникающие в результате их приема, а также случаи, в которых их прием не рекомендован.
Основные общие, часто отмечаемые противопоказания к применению обезболивающих средств:
- Индивидуальная непереносимость лекарства, компонентов препарата.
- Беременность, период лактации. Это обусловлено высокой способностью препаратов проникать сквозь плаценту, секретироваться с молоком, что неблагоприятно сказывается на жизнедеятельности плода или новорожденного ребенка. В крайних случаях, когда невозможно другим способом избавиться от длительной боли, возможно употребление Парацетамола.
- Язва, эрозийные поражения органов пищеварения.
- Гепатит.
- Дерматозные проявления.
- Заболевания сердечно-сосудистой системы.
- Бронхиальная астма.
- Нарушение кроветворения.
- Аллергия.
- Нарушение работы печени, почек. Применение лекарств рекомендовано только под непосредственным контролем врача.
- Детский возраст.
Ацетилсалициловая кислота не применяется в возрасте до 14 лет из-за опасности развития синдрома Рея. Это форма острой печеночной недостаточности, встречающаяся исключительно в педиатрии.
Нестероидные противовоспалительные препараты отличаются обширным перечнем противопоказаний к их приему, особенно при воспалительных заболеваниях желудочно-кишечного тракта. Исключение составляет Парацетамол. Он щадяще действует на организм, не блокируя процесс синтеза простагландинов в периферических тканях.
Частый прием лекарственных препаратов от боли противопоказан для всех категорий лиц.
Источник