Базилярная мигрень что это


Базилярная мигрень — особый вариант мигрени, обусловленный преходящими патологическими изменениями в зоне кровоснабжения базилярной артерии. Приступ головной боли возникает после ауры, которая включает головокружение, атаксию, сенсорные расстройства, зрительные нарушения, ухудшение слуха. Диагностика проводится методами неврологического осмотра, РЭГ, УЗДГ или МРТ-ангиографии, МРТ или КТ головного мозга и позвоночника, сурдологического и вестибулогического исследований. Базилярная мигрень купируется ингаляцией смеси кислорода и углекислого газа, приемом преднизона. В межпароксизмальный период проводится профилактическое лечение.
Общие сведения
Базилярная мигрень — достаточно редко встречающаяся тяжелая форма мигрени, чреватая развитием ряда осложнений, наиболее опасным из которых является острое нарушение мозгового кровообращения по типу ишемического инсульта. Базилярная мигрень является мигренью с аурой. Свое название данный вариант мигрени получил благодаря тому, что в его ауре преобладают симптомы, характерные для поражения церебральных структур, кровоснабжаемых базилярной артерией мозга. Аналогичные базилярные проявления встречаются в 60% случаев семейной гемиплегической мигрени, протекающей с мышечной слабостью. По этой причине одним из кардинальных отличительных признаков мигрени базилярного типа считается отсутствие моторного дефицита.
Наиболее часто базилярная мигрень наблюдается в возрастном промежутке 18-50 лет, но может встречаться у детей и у лиц старше 50-летнего возраста. Страдают преимущественно женщины. Особенности патогенеза и клиники обуславливают определенные затруднения, которые испытывают специалисты в области неврологии при диагностике и терапии базилярного варианта мигрени.

Базилярная мигрень
Причины базилярной мигрени
Факторы, под воздействием которых развивается базилярная мигрень, единообразны для всех типов мигренозных пароксизмов. К ним относят: психо-эмоциональную перегрузку, чрезмерное употребление энергетических напитков и кофе, никотиновую зависимость, нарушение нормального режима дня, хроническое недосыпание, генетическую предрасположенность; у женщин — прием контрацептивов, гормональную перестройку.
Наряду с этим у многих пациентов имеется анамнестическое указание на травму позвоночника в шейном отделе или наблюдается наличие патологии шейного отдела: аномалии развития позвоночника, краниовертебральной аномалии (например, аномалии Кимерли, аномалии Киари), нестабильности позвоночника в шейном отделе. Это дает основание предполагать определенную роль шейной ноцицептивной импульсации в возникновении пароксизмов мигрени базилярного типа.
Традиционно в патогенетическом аспекте возникновения мигренозной атаки основная роль отводится рефлекторным вазомоторным нарушениям. В соответствии с этой концепцией базилярная мигрень возникает в связи с подобными нарушениями в базилярной артерии, которая кровоснабжает структуры мозгового ствола, затылочных долей, мозжечка и лабиринт внутреннего уха. Вместе с этим ряд исследователей считают, что базилярная мигрень тесно связана с гидропсом лабиринта — реакцией его эпителия на постоянное ноцицептивное раздражение, обуславливающей развитие эндолимфатического отека. Именно с вовлечением лабиринта связывают высокую частоту вестибулярной дисфункции и наличие кохлеарного неврита у ряда пациентов с мигренью базилярного типа. С другой стороны гидропс может являться осложнением мигрени.
Симптомы базилярной мигрени
Базилярная мигрень характеризуется наличием ауры, включающей как минимум 2 из следующих симптомов: головокружение, шум в ушах, диплопия, атаксия, понижение слуха, дизартрия, расстройство сознания, сенсорные нарушения, двусторонние зрительные феномены (вспышки света, пятна) или амавроз. Каждый из приведенных признаков является транзиторным и длится не менее 5 мин. В некоторых случаях отмечается последовательное возникновение целого ряда симптомов ауры, однако общая ее длительность не превышает 1 ч. Преходящий очаговый неврологический дефицит отмечается примерно у половины пациентов. В редких случаях возможна пролонгированная аура (до 8 ч), продолжающаяся на фоне головной боли.
За аурой следует интенсивная, обычно односторонняя, цефалгия (головная боль). Как правило, базилярная мигрень характеризуется пульсирующим типом цефалгии в затылочной области. Однако у ряда пациентов головная боль имеет незатылочную локализацию. У значительной части больных аура протекает существенно тяжелее остальной части мигренозного пароксизма, в связи с чем некоторые из них даже не упоминают цефалгию в своих жалобах, что значительно затрудняет первичную диагностику мигрени. Тошнота и рвота, а также свето- и звукофобия возникают только у трети пациентов. Возможна краткосрочная утрата сознания (обморок) с последующей ретроградной амнезией.
Базилярная мигрень имеет стабильное течение с возникновением пароксизмов каждые несколько недель, ежемесячно или с интервалом в несколько месяцев. С возрастом отмечается угасание интенсивности и продолжительности мигренозных атак. Осложнениями мигрени базилярного типа может выступать вестибуло-кохлеарный синдром, связанный с гидропсом лабиринта, гомолатеральная цефалгии нейросенсорная тугоухость, ишемический инсульт в вертебро-базилярном бассейне.
Диагностика базилярной мигрени
Базилярная мигрень диагностируется неврологом на основании анамнеза и опроса пациента при условии исключения наличия патологических изменений в неврологическом статусе вне мигренозного пароксизма. Одним из важнейших критериев, которыми определяется базилярная мигрень, является отсутствие какой-либо органической патологии головного мозга (внутримозговой опухоли, энцефалита, церебральной кисты, абсцесса головного мозга, гидроцефалии). С целью ее исключения проводится КТ или МРТ головного мозга. Электроэнцефалография позволяет оценить функциональное состояние церебральных структур. Для анализа мозгового кровоснабжения проводится реоэнцефалография, УЗДГ сосудов головы, МРТ сосудов головного мозга.
Базилярная мигрень выступает показанием к исследованию шейного отдела позвоночника. Назначается рентгенография позвоночника, МРТ или КТ позвоночника, УЗДГ или КТ-ангиография позвоночных артерий. Оценка слуховой функции проводится сурдологом по результатам аудиометрии и электрокохлеографии. Исследование вестибулярного анализатора включает видеоокулографию, вестибулометрию, калорическую пробу, электронистагмографию. У пациентов могут выявляться: скрытый спонтанный нистагм, нарушенная вестибулярная реактивность, электрокохлеографический признак гидропса, аудиометрические данные о нейросенсорной тугоухости.
Дифференцировать мигрень базилярного типа необходимо с болезнью Меньера, шейной мигренью (заднешейным симпатическим синдромом), синдромом позвоночной артерии, транзиторной ишемической атакой, ретинальной мигренью. Отличием шейной мигрени является возникновение очаговых неврологических проявлений одновременно с цефалгией, отсутствие свето- и звукофобии, выраженное тоническое напряжение шейных мышц, наличие триггерных точек в шейном отделе позвоночника. Болезнь Меньера протекает без головной боли и зрительных расстройств; приступ сопровождается многократной тошнотой и рвотой, в то время как при мигрени они отмечаются лишь на высоте цефалгии. Ретинальная мигрень, как правило, начинается с образования скотом, которые затем сливаются; она не сопровождается другими неврологическими проявлениями, типичными для базилярной мигрени.
Лечение и профилактика базилярной мигрени
Терапия мигрени базилярного типа является достаточно сложной задачей. Применение нестероидных противовоспалительных фармпрепаратов (диклофенака, кетопрофена, ибупрофена, напроксена и пр.) обычно не купирует пароксизм. Не эффективными оказываются и триптаны (суматриптан, наратриптан, элетриптан и др.). Комбинированные обезболивающие средства способны лишь несколько облегчить состояние пациентов в период мигренозной атаки. Хорошее действие оказывает 10-минутная ингаляция газовой смеси, содержащей 90% кислорода и 10% углекислого газа. Однако в обычной жизни это средство малодоступно. В ряде случаев базилярная мигрень может быть купирована приемом преднизона. Эффект препарата наиболее высок, если он принят в первые минуты появления ауры.
В межпароксизмальный период пациентам назначается лечение, направленное на укрепление нервной системы. Это преимущественно успокаивающие фармакологические средства (тофизопам, алимемазин, амитриптилин), позволяющие снизить эмоциональную лабильность и повысить устойчивость пациента к стрессовым ситуациям. Следует сказать, что медикаментозное лечение в сфере психического здоровья имеет лишь вспомогательное значение. Основным является переоценка ценностей, изменение жизненных установок и соответственно привычных психологических реакций. И эта работа должна быть проделана самим пациентом. Ее результатом станут более спокойные и доброжелательные реакции на происходящие события, что позволит пациенту избежать очередных мигренозных пароксизмов.
При развитии вестибуло-кохлеарного синдрома и гидропса лабиринта проводят курсовое лечение бетасерком, положительно влияющим на кровоток в базилярной артерии, улучшающим микроциркуляцию в области лабиринта и стабилизирующим давление эндолимфы. Возможно применение электросна, рефлексотерапии, массажа шейно-воротниковой зоны, водолечения и пр. процедур. Наряду с этим большое значение имеет соблюдение пациентом ряда профилактических мер, позволяющих избежать новой мигренозной атаки. К ним относится исключение физических и психических перегрузок, нормализация режима дня, адекватное количество и качество сна, пешие прогулки, правильное питание.
Источник
Базилярная мигрень – это редкая и опасная форма мигрени. Она чаще всего развивается у женщин. В этой статье будут представлены основные причины и механизмы ее развития, особенности клинической картины, современные методы диагностики и лечения.
Причины и механизмы развития заболевания

Базилярная мигрень
Базилярная мигрень еще до конца не исследована. Она является редкой формой мигрени. При ее развитии происходит нарушение кровоснабжения ствола и мозжечка головного мозга, которое развивается из-за поражения базилярной артерии. Эта артерия играет важнейшую роль в стабильной работе головного мозга. Ее длительный спазм может привести даже к геморрагическому инсульту!
Более чем в 90%, базилярная мигрень появляется у женщин, в возрасте от 18 до 45 лет. Врачи до сих пор не могут с уверенностью объяснить, почему она развивается чаще у женщин. Одной из главных теорий, является гормональная.
Ниже представлены основные причины развития базилярной формы мигрени:
- наследственность;
- нарушение уровня женских половых гормонов;
- прием пероральных контрацептивов, КОКов;
- постоянная психологическая и эмоциональная нагрузка;
- стресс;
- системное употребление спиртных напитков;
- курение;
- злоупотреблением кофе и энергетическими напитками;
- нарушение режима сна, хроническая бессонница.
Особенности клинической картины
Базилярная мигрень проявляется приступами, которые длятся, в среднем, полчаса. Симптомы этой формы мигрени похожи на все остальные. Главной отличительной чертой является то, что со временем симптомы могут стать менее выраженными. Но плохое самочувствие после приступа, и спутанное сознание могут наблюдаться еще около 5-7 дней. Ниже, в таблице, расписаны основные симптомы, которые возникают во время приступа:
| Название симптома | Его характеристика |
| Головная боль | Головная боль локализируется в одной части головы- правой, или левой. Болеть может и кожа головы с той же стороны. Более сильная и пульсирующая боль может быть в затылочной области головы, потому что именно там проходит базилярная артерия. Боль во время приступа очень резкая, пульсирующая, невыносимая. |
| Нарушение сознания | Сознание может нарушаться во время приступа, и сопровождаться временной потерей памяти, и нарушением координации. |
| Тошнота и рвота | Тошнота и рвота могут возникать на пике головной боли. Рвота не приносит облегчения, она может появляться без предшествующей тошноты. |
| Парезы и параличи конечностей | Парезы и параличи верхних и нижних конечностей могут развиваться во время самого приступа, и сохраняться несколько часов, после его окончания. Иногда. Больные жалуются на легкое онемение рук, или ног. В более тяжелых случаях, может развиться тотальный паралич всех 4х конечностей, который потом проходит. |
| Галлюцинации | Галлюцинации могут развиваться во время приступа. Они могут быть слуховыми, зрительными, вкусовыми, обонятельными и тактильными. |
| Повышение восприимчивости и чувствительности | Во время приступа, пациенты болезненно реагируют на резкие звуки и яркий свет. Эти факторы являются для ними раздражителями, и вызывают болезненные и очень неприятные ощущения. |
| Мигренозный статус | Если приступ мигрени длиться более суток, его расценивают как мигренозный статус. Такой пациент подлежит к немедленной госпитализации и лечению в стационаре. |
Перед развитием приступа, больные, как правило, ощущают некие симптомы «предвестники», которые еще называются аурой. Аура может состоять из таких симптомов и признаков:
- ощущение шума в ушах;
- головокружение;
- сонливость;
- нарушение настроения;
- общая слабость;
- нарушение, или полная потеря зрения;
- тошнота;
- онемение ног и рук;
- тахикардия, или аритмия;
- нистагм;
- раздвоение в глазах.
Как диагностировать и подтвердить заболевание?

Почему болит голова?
Диагноз «базилярная мигрень» ставится только после детального лабораторного и инструментального обследования, главной целью которого является исключение опасных заболеваний. Исключить необходимо такие болезни:
- инсульт;
- аневризма, или стеноз мозговых артерий;
- атеросклероз сосудов головного мозга;
- сосудистая мальформация;
- доброкачественные или злокачественные опухоли головного мозга;
- менингит, энцефалит.
Хоть симптомы мигрени являются яркими, необходимо точно установить причину их развития. Иногда, за ее симптомами, скрывается сосудистая патология и опухоли. Для постановки точного диагноза, врачом могут быть предложены следующие методы исследования:
- магнитно-резонансная томография головного мозга;
- компьютерная томография головного мозга;
- электроэнцефалография;
- спинномозговая пункция, с гистологическим и бактериологическим исследованием спинномозговой жидкости;
Так же, врач проводит детальный сбор анамнеза, истории заболевания. Он выясняет факторы, провоцирующие приступ, проводит неврологическое физикальное обследование.
Основные методы терапии

Лечение базилярной мигрени
Назначить правильное лечение намного сложнее, чем поставить правильный диагноз. До сих пор, нет универсального препарата, который бы мог помочь остановить приступ заболевания, или полностью снять головную боль.
Одним из главных методов лечения, в наше время, считают профилактику развития приступов. После выявления провоцирующих факторов, больной должен научиться их избегать. Например, если их провоцирует мигание света и громкий звук, пациентам нельзя посещать ночные клубы, шумные и людные мероприятия.
Из медикаментозной терапии, во время приближения приступа, или во время него, используют такие препараты:
- бета-адреноблокаторы;
- противосудорожные;
- анальгетики;
- нестероидные противовоспалительные;
- спазмолитики.
Схему лечения врач составляет индивидуально для каждого больного, учитывая особенности течения его приступов, а так же уровень артериального давления, гормональный фон и т. д.
Базилярная мигрень – редкая форма заболевания. Более чем в 90%, она развивается у представительниц женского пола. При постановке точного диагноза, необходимо исключить сосудистую патологию и новообразования в тканях головного мозга. Лечение подбирается врачом невропатологом индивидуально для каждого пациента. Но главным методом лечения, являет профилактика новых приступов, которая осуществляется за счет ограничения контакта больного с провоцирующими факторами.
Источник
Базилярная форма мигрени — сравнительно редкая разновидность нарушения неврологического плана. Согласно статистическим оценкам, распространенность заболевания варьируется в пределах 2-4% в структуре мигрени как отдельного явления. Наиболее распространено заболевание среди женщин, мужчины страдают реже. Присутствует два пиковых периода манифестации патологического процесса: поздний пубертатный период (15-17 лет) и пожилые годы, 50-55+, однако базилярная мигрень встречается и у детей, зависит от индивидуальных особенностей организма, генетически обусловленной склонности.
В отличие от прочих форм заболевания, базилярная мигрень крайне опасна, поскольку повышает риск ишемического инсульта в пиковый момент приступа. Симптоматика неспецифична, потому требуется инструментальная дифференциальная диагностика. Лучше в стационарных условиях. Суть заболевания заключается в нарушении питания затылочной доли мозга с развитием типичных дефицитарных явлений.
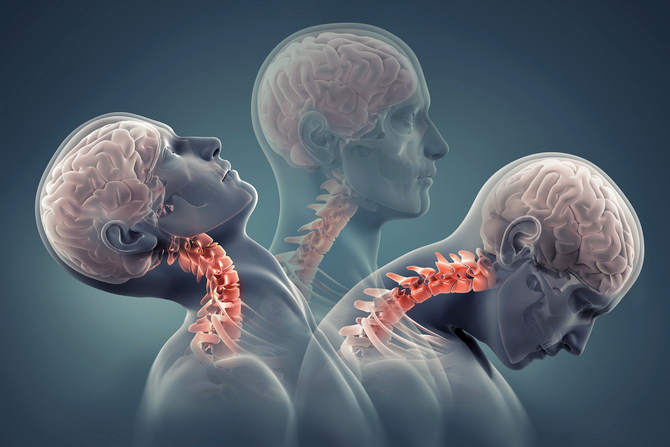
Лечение направлено на купирование провокатора патологического процесса, а также предотвращение рецидивов в будущем. Используются медикаменты ряда групп, подбор сложен, поскольку этиология расстройства всегда различна. В отсутствии грамотной медицинской помощи риски неотложных состояний растут с каждым новым эпизодом.
Причины
Точный механизм развития заболевания не известен. Потому этиология расстройства спорная, врачи не дают однозначного ответа о происхождении. Основываясь на некоторых теоретических обобщениях, можно дать примерный перечень провоцирующих факторов.
- Чрезмерная эмоционально-психическая нагрузка
Имеется и физический аспект. В результаты перегрузки выбрасывается большое количество гормонов стресса. Таких как кортизол, норадреналин, адреналин и прочие. Они запускают цепную биохимическую реакцию. Конечной точкой этой реакции выступает резкий стеноз сосудов. В какой области случится наиболее выраженный спазм — зависит от склонности организма, его особенностей. При поражении артерий, питающих затылочную долю головного мозга, наблюдается приступ базилярной мигрени. По мере восстановления нормального фона гормонов, наблюдается спонтанный регресс эпизода.
- Злоупотребление кофеином, никотином, алкогольными напитками, энергетиками
Здесь и сейчас. Базилярная мигрень выступает следствием влияния психоактивных веществ на центральную нервную систему. Многое зависит от текущего гормонального фона, состояния ЦНС, прочих факторов. Если человек потребляет алкоголь, кофе постоянно или систематически курит, это не значит, что в определенный момент не разовьется базилярная мигрень. «Стаж» не имеет значения.
- Отягощенная наследственность
Согласно исследованиям, когда в роду был один предок по восходящей линии, страдавший рассматриваемой патологией, вероятность проявления ее в фенотипе составляет около 45%. Двое — свыше 60%. Это не приговор, при грамотных профилактических мероприятиях есть возможность свести риски к минимуму. Все зависит от пациента.
- Недосыпание
Сказывается на гормональном фоне пациента. Нарушение циркадных ритмов приводит к недостаточной выработке мелатонина и к выбросу большого количества кортизола, который в норме в вечернее время суток синтезируется в минимальном количестве. Это приводит к неадекватной реакции: наблюдается повышение тонуса сосудов, центральная нервная система приходит в возбуждение. Пациент ощущает необычайный прилив бодрости. Двойственный момент: выброс гормонов и нарушение работы нервной системы и приводит к спазму артерий, локализованных в области шеи. Результат — приступ базилярной мигрени.
То же касается и нарушения привычного распорядка дня. Особенно в вечернее время суток.
- Существенным фактором выступает применение некоторых медикаментов
Способностью спазмировать артерии обладает большая группа медикаментов. Противовоспалительные нестероидного происхождения при систематическом, длительном применении или индивидуальной реакции организма, некоторые психотропные средства, также оральные контрацептивны, которыми часто злоупотребляют молодые женщины. Имеет смысл пересмотреть терапевтический курс и проконсультироваться с врачом повторно, если назначенная терапия стала причиной неврологических расстройств. Или же отказаться от самолечения в другом случае.
- Гормональные пиковые состояния
Пубертатный период, о котором уже было сказано. А помимо него — беременность, начальная фаза менструального цикла, климактерический период (андропауза у мужчин или менопауза у женщин).
Помимо названных причин, можно выделить большую группу патологических факторов. В основном это расстройства со стороны опорно-двигательного аппарата. Спровоцировать базилярную мигрень могут следующие болезни:
- остеохондроз шейного отдела позвоночника;
- нестабильность позвоночного столба после перенесенной травмы, в результате врожденных или приобретенных аномалий мышечного корсета;
- переломы, ушибы позвоночника (независимо от давности), в том числе и после проведенного лечения, и по окончании реабилитации;
- грыжи шейного отдела позвоночника (провоцируют сдавливание артерий, а затем и рефлекторный спазм сосудов).
Большая роль также отводится атеросклерозу по типу отложения холестерина на стенках артерий. В группу повышенного риска входят дети с недостаточной массой тела при рождении. Сказываются врожденные аномалии развития соединительно ткани, патологии аутоиммунного профиля, системные хромосомные аномалии. Точный патогенез болезни пока не установлен. Но корреляция с названными причинами очевидна и подтверждена множественными эмпирическими данными.
Симптомы базилярной мигрени

Клиническая картина базилярной мигрени тяжелая, симптомы переносятся куда тяжелее, если сравнивать с прочими разновидностями. Во всех случаях наблюдается выраженная аура — предшествующие болевому приступу явления. Среди таковых можно назвать:
- Тугоухость. Снижение остроты слуха с одной стороны. В сложных случаях наблюдается двустороннее снижение восприятия звука или полная глухота. Временное, преходящее явление.
- Нарушения со стороны зрения. Снижение остроты визуального восприятия, двоение в глазах, формирование слепых областей — скотом, которые выглядит как черные области или пятна. Также вспышки фотопсии в форме точек, пятен, линий, колец, простейших геометрических фигур. Результат раздражения затылочной области головного мозга. Простейшие зрительные галлюцинации. При базилярной мигрени возможна транзиторная слепота. Полная потеря зрения на период существования ауры с восстановлением функции по окончании.
- Головокружение. Сопровождается невозможностью ориентироваться в пространстве. Результат поражения внутреннего уха и экстрапирамидной системы, представленной мозжечком. Как правило, пациент занимает вынужденное лежачее положение, чтобы хоть как-то снизить интенсивность симптомов.
- Шум в ушах, звон.
- Синкопальные состояния, обмороки. Встречаются реже прочих проявлений. На протяжении этапа ауры могут повторяться неоднократно. Симптом тревожный, потому как указывает на выраженное падение качества питания головного мозга. Повышается вероятность инсульта.
- Нарушения артикуляции. Человек не в силах нормально говорить из-за поражения речедвигательного центра.
Далеко не всегда названные симптомы существуют в комплексе. В качестве диагностического критерия, врачи говорят о наличии хотя бы двух, чтобы можно было поставить диагноз «базилярная мигрень». Указанные отклонения существуют на протяжении небольшого промежутка времени, как правило. В типичных случаях аура сопровождает пациента на протяжении 5-10 минут, затем явления редуцируются и исчезают самостоятельно.
Мигрень базилярного типа может сопровождаться продолженной аурой, когда неврологические признаки сменяются и поочередно появляются в течение часа. Описаны случаи существования ауры на протяжении более 5-и часов, что встречается крайне редко, но возможно.
По окончании ауры наступает период собственно приступа. Он сопровождается головной болью интенсивного или крайне интенсивного характера. Дискомфорт локализуется в области затылка, с одной стороны. Характер неприятного ощущения тюкающий, в такт биению сердца или распирающий. Не всегда боль расположена именно в затылке, описаны случаи разлитого дискомфорта или локализации его в теменной области.
Неврологическое состояние течет приступообразно, стабильно. Приступы развиваются по нескольку раз в месяц или даже в неделю, что указывает на агрессивное течение. Требуется диагностика и лечение. При воздействии провоцирующих факторов частота эпизодов может стать выше. Устранение основного виновника также влияет на вероятность развития эпизода, но обратным образом. Даже сам пациент может повлиять на расстройство.
Диагностика заболевания

Диагностикой базилярной мигрени занимаются специалисты по неврологии. Невролог назначает группу стандартных исследований, при необходимости дает направления на дополнительные процедуры, чтобы уточнить интересующий момент.
- Устный опрос больного. Чтобы оценить жалобы, составить точную клиническую картину. Исходя из симптоматического комплекса, можно говорить о том или ином состоянии. Выдвинуть гипотезы и исключать их по мере продолжения диагностики.
- Сбор анамнеза. Позволяет получить представление о вероятном происхождении отклонения. Обязательно уточняются такие моменты, как образ жизни, привычки, режим дня, характер питания, семейная история болезней, перенесенные и текущие заболевания, особенно неврологические, сердечно-сосудистые, эндокринные. Ряд других факторов.
- Проверка базовых рефлексов.
Все три названных мероприятия — рутинные. Проводятся прямо на консультативном приеме. Но они задают вектор дальнейшей диагностики:
- В качестве первой меры проводится УЗДГ, дуплексное сканирование сосудов шеи и головного мозга. Это необходимо для оценки качества кровотока в церебральных структурах. В ходе диагностики проводится несколько функциональных тестов, чтобы проверить, как сосуды реагируют на моторную активность пациенты (повороты шеи, наклоны и прочие простейшие действия).
- Электроэнцефалография. Чтобы определить функциональную активность головного мозга.
- МРТ головного мозга. В рамках дифференциальной диагностики базилярной мигрени и начальных стадий рассеянного склероза, очаговой симптоматики при опухолях церебральных тканей, течения инфекционно-воспалительных расстройств. Возможно введение контраста внутривенно для увеличения информативности диагностики. Также проводится МРТ сосудов головного мозга, чтобы исключить аневризмы, мальформации. Врожденные аномалии развития кровоснабжающей системы церебральных структур.
- Ангиография. По необходимости для визуализации сосудов. Рентгенография шейного отдела позвоночника. МРТ позвоночного столба в рамках диагностики грыж, травм и прочих структурных изменений.
Обязательно проводится общий анализ крови и биохимический анализ венозной крови с расширенной картиной по липидным структурам. Врачей интересует концентрация липопротеидов высокой и низкой плотности (хороший и плохой холестерин соответственно), атерогенный индекс.
Также могут назначаться дополнительные методы: вестибулометрия, электрокохлеография, прочие.
Задача обследования включает в себя отграничение нескольких состояний, похожих на базилярную мигрень. Типичные признаки, которые могут учитываться при дифференциальной диагностике, включают в себя следующие моменты:
- базилярная мигрень протекает тяжелее;
- присутствует выраженная аура;
- наблюдается четкая последовательность: аура, только затем приступ;
- наблюдается светобоязнь и боязнь звука;
- отсутствует напряжение шейных мышц и дискомфорт при касании кожи шеи;
- отмечается ярко выраженное приступное течение, чего не бывает при большинстве прочих нарушений.
Симптомы базилярной мигрени, особенности течения патологии должны оцениваться в том числе.
Терапия
 Преднизолон — из препаратов используемых в терапии базилярной мигрени, является средством первой помощи
Преднизолон — из препаратов используемых в терапии базилярной мигрени, является средством первой помощи
Лечение базилярной мигрени проводится амбулаторно, не считая критических ситуаций, граничащих с инсультом. В острый преступный период проводится кратковременное ингаляторное введение смеси кислорода и углекислого газа. В домашних условиях это неосуществимо. Однако процедура позволяет купировать приступ в считанные минуты. Тем же позитивным эффектом обладают глюкокортикоидные средства.
Активно при базилярной мигрени используется Преднизолон в качестве средства первой помощи. Если использовать его в начальную фазу, как только развилась аура, есть шансы купировать приступ.
Большая роль отводится освоению методик релаксации. Триггером повторного эпизода болезни выступает стресс, нервное напряжение. Избегать стрессов в жизни практически невозможно. Потому рекомендуется освоение расслабляющих техник. При необходимости рекомендуется обратиться к психотерапевту (не путать с психиатром и психологом). В сложных случаях в качестве подспорья назначаются седативные препараты. Но фармакологическое воздействие неэффективно вне личностной работы, изменения привычек, эмоциональных реакций, потому рассматривается как вспомогательный способ.
Помимо этого, показаны лечебная физкультура, направленная на укрепление мышц воротниковой зоны, массаж, физиотерапия.
Лечить базилярную мигрень хирургически требуется исключительно редко. Например, для устранения холестериновых бляшек, перекрывающих артерию, особенно на фоне гипоплазии (недоразвития) сосуда. Вопрос сложный и решается на усмотрение врача после динамического наблюдения.
Читайте также: Таблетки от мигрени
Прогноз и осложнения
Прогноз в основном благоприятный. При своевременное лечении, соблюдении правил вторичной профилактики, есть все шансы перевести расстройство в скрытую фазу, компенсировать нарушение и предотвратить рецидивы.
Ключевым осложнением выступает ишемический инсульт затылочной доли головного мозга. Вероятность неотложного состояния растет при параллельном течении атеросклероза, артериальной гипертензии, прочих состояний. Превенция инсульта — одна из ключевых задач терапии.
Профилактика

Чтобы снизить вероятность развития базилярной мигрени или риски рецидивов, достаточно придерживаться ряда правил:
- Отказ от курения, приема спиртного, бесконтрольного применения медикаментов.
- Регулярное посещение как минимум терапевта в рамках профилактических осмотров.
- Нормализация режима физической активности. Нельзя перетруждаться, но и сидеть на одном месте противопоказано. Подойдут пешие и велосипедные прогулки, плавание. Щадящие физические нагрузки, посильные для человека.
- Создание адекватного режима сна и бодрствования.
- Минимизация в рационе количества животных жиров. По возможности, ключевой роли питание не играет.
- Избегание стрессов, освоение методик релаксации.
С другими видами мигрени можно ознакомиться, прочитав наши статьи:
- Шейная мигрень
- Глазная мигрень
Источник


