Головная боль в баллах

Боль – это всегда неприятное ощущение. Но ее интенсивность может быть разной: она зависит от того, какая болезнь развилась, и какой болевой порог имеет человек.
Чтобы врач мог понять, как именно болит – нестерпимо или более-менее умеренно– придуманы так называемые шкалы боли. С их помощью вы можете не только описать свою боль на данный момент, но и сказать, что изменилось с назначением лечения.
Визуальная аналоговая шкала
Это та шкала, которой чаще всего пользуются анестезиологи и онкологи. Она представляет собой возможность оценить интенсивность боли – без всяких подсказок.
Визуальная аналоговая шкала представляет собой линию длиной 10 см, нарисованную на чистом листе бумаги – без клеточек. 0 см – это «боли нет», самая правая точка (10 см) – «боль самая нестерпимая, которая вот-вот приведет к гибели». Линия может быть как горизонтальной, так и вертикальной.
Пациент должен поставить точку там, где, как он чувствует, располагается его боль. Врач берет линейку и смотрит, на какой отметке находится точка пациента:
- 0-1 см – боль крайне слабая;
- от 2 до 4 см – слабая;
- от 4 до 6 см – умеренная;
- от 6 до 8 см – очень сильная;
- 8-10 баллов – нестерпимая.
При оценке боли врач не только смотрит на эту точку, а и на все поведение человека. Если человека можно отвлечь вопросами, если он спокойно прошел по кабинету до выхода, возможно, он завышает степень боли. Поэтому ему можно предложить повторно оценить свою боль – по той же шкале. А если это женщина, то попросить сравнить с болью при родах (она оценивается в 8 баллов для каждой женщины). Если она говорит: «Вы что, рожать было вдвое больнее», то стоит оценить ее боль в 4-5 баллов.
Модифицированная визуальная аналоговая шкала
Суть оценки боли – такая же, как и в предыдущем случае. Единственное отличие этой шкалы – в цветовой маркировке, на фоне которой и нарисована линия. Цвет идет градиентом: от зеленого, который начинается от 0, к 4 см сменяется желтым, а к 8 см – красным.
Вербальная ранговая шкала
Она очень напоминает визуальную аналоговую шкалу: так же линия длиной в 10 см, которую можно прочертить при пациенте самостоятельно. Но отличие есть: каждые 2 см следует надпись:
- на 0 см – боли нет;
- на 2 см – слабая боль;
- на отметке 4 см – умеренная боль;
- на 6 см – сильная;
- на 8 см – очень сильная;
- в конечной точке – невыносимая боль.
В этом случае человеку уже легче сориентироваться, и он ставит точку, исходя из того, с каким эпитетом у него больше всего ассоциируется собственное состояние.
Положительные стороны этого метода оценки боли в том, что с ее помощью можно оценивать и острый, и хронический болевой синдром. Кроме того, шкалу можно применять у детей, начиная от младших школьников, а также людей с начальными степенями деменции.
Шкала боли «в лицах» (лицевая)
Эта шкала может применяться для определения интенсивности боли у людей в глубокой деменции. Она состоит из 7 рисунков лиц с эмоциями, каждая из которых схематично передает силу болевого синдрома. Расположены они по нарастанию боли.
Почему именно рисунки, да еще и такие примитивные? Потому, что с таких рисунков эмоцию легче считать и труднее неверно истолковать, чем с произведения искусства или фотографии.
Перед тем, как человек укажет лицо, отображающее соответствующую степень боли, ему нужно объяснить картинку. Врач говорит: «Смотри, у первого человека ничего не болит, дальше показаны люди, которые чувствуют боль – с каждым разом все сильнее. Самый правый человек ужасно мучается от боли. Покажи мне, какую боль чувствуешь ты». После этого человек указывает или обводит нужное лицо.
Модифицированная лицевая шкала
Она состоит из 6 лиц, каждое из которых изображает эмоцию, соответствующую описанию боли по вербальной ранговой шкале. Она также используется для оценки интенсивности болевого синдрома при деменции и тоже проводится после короткого вступительного слова.
Шкала, которую используют для лежачих и потерявших речь больных
Реаниматологи применяют шкалу CPOT, которая позволяет им, не разговаривая с пациентом, оценить степень его боли. Они учитывают 4 параметра:
- Напряжение мышц рук.
- Выражение лица.
- Попытки говорить или сопротивление дыхательному аппарату.
- Двигательные реакции.
Каждый параметр оценивается от 0 до 2 баллов, после чего баллы суммируются.
Трактовка такая:
0-2 балла – боли нет;
3-4 балла – слабая боль;
5-6 баллов – умеренная боль;
7-8 баллов – боль сильная;
9-10 – очень сильная боль.
Наиболее полная оценка боли – опросник Мак-Гилла
Благодаря этому опроснику (анкете) можно оценить три основные системы формирования и проведения боли:
- нервные волокна, которые проводят непосредственно болевые ощущения;
- структуры, которые есть и в спинном, и головном мозге: ретикулярная формация и лимбическая система;
- отделы в коре головного мозга, которые занимаются оценкой и уже конечной интерпретацией боли.
Поэтому анкета условно разделена на 4 группы:
- для определения сенсорных характеристик боли;
- для оценки того, какие боль затрагивает эмоциональные компоненты;
- для оценки того, как боль оценивается головным мозгом;
- группа слов, которые направлены на оценку сразу всех критериев.
Физически опросник выглядит как 20 граф, в каждой из которых расположено от 1 до 5 эпитетов, расположенных по порядку – в соответствии с интенсивностью боли. Человеку нужно обвести столько из них, сколько поможет ему точно описать свои ощущения.
Оценка болевого индекса производится по тому, сколько слов было использовано для описания боли по каждому из 4 параметров. Также важно, какие порядковые номера применялись для оценки в каждом аспекте. И, наконец, суммируются порядковые номера выбранных эпитетов, вычисляется их среднеарифметическая величина.
Для чего нужны шкалы боли
Шкалами боли пользуются не все врачи. Их применяют, в основном, анестезиологи-реаниматологи, терапевты и онкологи. Иногда с ними сталкиваются врачи и других специальностей, когда речь идет о хронических больных.
В зависимости от того, как оценена боль, будет назначаться обезболивающее средство:
- При слабой боли – это ненаркотическое обезболивающее: «Ибупрофен», «Анальгин», «Диклофенак», «Парацетамол».
- При умеренной – 2 ненаркотических анальгетика, имеющих несколько разные точки приложения, или комбинация из слабого наркотического средства и ненаркотического анальгетика.
- Сильная боль требует назначения сильного наркотического и ненаркотического анальгетиков. Часто приходится прибегать и к дополнительным методам: блокадам нервных путей, алкоголизации (введении этанола) в нервные окончания, которые являются причиной хронической сильной боли.
Любой из указанных препаратов имеет массу побочных эффектов. Поэтому в интересах пациента – максимально объективно оценивать собственную боль, а при ее изменениях – сообщать об этом врачу. Вот уже если врач никак не реагирует – то его нужно менять на другого специалиста.
Источник
Вербальные рейтинговые шкалы оценки боли
Verbal Rating Scale
Вербальная рейтинговая шкала позволяет оценить интенсивность выраженности боли путем качественной словесной оценки. Интенсивность боли описывается определенными терминами в диапазоне от 0 (нет боли) до 4 (самая сильная боль). Из предложенных вербальных характеристик пациенты выбирают ту, которая лучше всего отражает испытываемые ими болевые ощущения.
Одной из особенностей вербальных рейтинговых шкал является то, что словесные характеристики описания боли могут быть представлены на рассмотрение пациентов в произвольном порядке. Это поощряет пациента к тому, чтобы выбрать именно ту градацию боли, которая основана на семантическом содержимом.
4-балльная вербальная шкала оценки боли (Ohnhaus E. E., Adler R., 1975) | 5-балльная вербальная шкала оценки боли | ||
Нет боли | Нет боли | ||
Слабая боль | 1 | Слабая боль | 1 |
Боль средней интенсивности | 2 | Боль средней интенсивности | 2 |
Сильная боль | 3 | Сильная боль | 3 |
Очень сильная боль | 4 | ||
Вербальная описательная шкала оценки боли
Verbal Descriptor Scale (Gaston-Johansson F., Albert М., Fagan E. et al., 1990)
При использовании вербальной описательной шкалы у пациента необходимо выяснить, испытывает ли он какую-либо боль прямо сейчас. Если боли нет, то его состояние оценивается в 0 баллов. Если наблюдаются болевые ощущения, необходимо спросить: «Вы могли бы сказать, что боль усилилась, иди боль невообразимая, или это самая сильная боль, которую вы когда-либо испытывали?» Если это так, то фиксируется самая высокая оценка в 10 баллов. Если же нет ни первого, ни второго варианта, то далее необходимо уточнить: «Можете ли вы сказать, что ваша боль слабая, средняя (умеренная, терпимая, несильная), сильная (резкая) или очень (особо, чрезмерно) сильная (острая)».
Таким образом, возможны шесть вариантов оценки боли:
- 0 — нет боли;
- 2 — слабая боль;
- 4 — умеренная боль;
- 6 — сильная боль;
- 8 — очень сильная боль;
- 10 — нестерпимая боль.
Если пациент испытывает боль, которую нельзя охарактеризовать предложенными характеристиками, например между умеренной (4 балла) и сильной болью (6 баллов), то боль оценивается нечетным числом, которое находится между этими значениями (5 баллов).
Вербальную описательную шкалу оценки боли можно применять и у детей старше семи лет, которые способны ее понять и использовать. Данная шкала может быть полезна для оценки как хронической, так и острой боли.
Шкала одинаково надежна как для детей младшего школьного возраста, так и более старших возрастных групп. Помимо этого, данная шкала эффективна и у различных этнических и культурологических групп, а также у взрослых с незначительными нарушениями познавательных способностей.
Лицевая шкала боли
Faces Pain Scale (Bien, D. et al., 1990)
Лицевая шкала боли была создана в 1990 г. Bieri D. и соавт. (1990).
Авторы разработали шкалу с целью оптимизации оценки интенсивности боли ребенком, используя изменение выражения лица в зависимости от степени испытываемой боли. Шкала представлена картинками семи лиц, при этом первое лицо имеет нейтральное выражение. Последующие шесть лиц, изображают нарастающую боль. Ребенок должен выбрать то лицо, которое, по его представлению, лучше всего демонстрирует тот уровень боли, которую он испытывает.
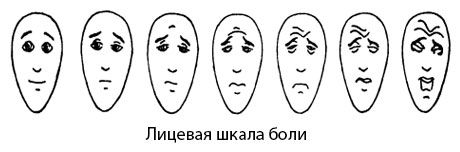
Лицевая шкала боли имеет несколько особенностей по сравнению с другими рейтинговыми лицевыми шкалами оценки боли. Во-первых, она в большей степени является пропорциональной шкалой, а не порядковой. Кроме того, преимуществом шкалы является и то, что детям легче соотнести собственную боль с рисунком лица, представленного на шкале, чем с фотографией лица. Простота и легкость использования шкалы делают возможным ее широкое клиническое применение. Шкала не валидизирована для работы с детьми дошкольного возраста.
 [6], [7], [8], [9], [10], [11], [12], [13]
[6], [7], [8], [9], [10], [11], [12], [13]
Модифицированная лицевая шкала боли The Faces Pain Scale-Revised (FPS-R)
(Von BaeyerC. L. et al., 2001)
Carl von Baeyer со студентами из Университета Saskatch-ewan (Канада) в сотрудничестве с Pain Research Unit модифицировал лицевую шкалу боли, которая получила название модифицированной лицевой шкалы боли. Авторы вместо семи лиц в своей версии шкалы оставили шесть, сохранив при этом нейтральное выражение лица. Каждое из представленных в шкале изображений получило цифровую оценку в диапазоне от 0 до 10 баллов.
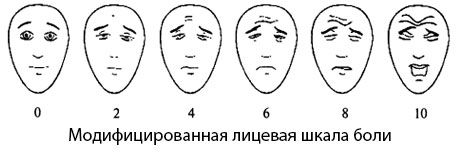
Инструкция по использованию шкалы:
«Посмотри внимательно на эту картинку, где нарисованы лица, которые показывают, какое количество боли можно иметь. Это лицо (покажите самое левое) показывает человека, которому совсем не больно. Эти лица (покажите каждое лицо слева направо) показывают людей, у которых боль увеличивается, нарастает. Лицо справа показывает человека, которому нестерпимо больно. Теперь укажи мне лицо, указывающее, насколько тебе больно в данный момент».
Визуальная аналоговая шкала (ВАШ)
Visual Analogue Scale (VAS) (Huskisson E. С., 1974)
Этот метод субъективной оценки боли заключается в том, что пациента просят отметить на неградуированной линии длиной 10 см точку, которая соответствует степени выраженности боли. Левая граница линии соответствует определению «боли нет», правая — «худшая боль, какую можно себе представить». Как правило, используется бумажная, картонная или пластмассовая линейка длиной 10 см.
С обратной стороны линейки нанесены сантиметровые деления, по которым врач (а в зарубежных клиниках это обязанность среднего медперсонала) отмечает полученное значение и заносит в лист наблюдения. К безусловным преимуществам этой шкалы относятся ее простота и удобство.
Также с целью оценки интенсивности боли можно использовать и модифицированную визуально-аналоговую шкалу, в которой интенсивность боли определяется также различными оттенками цветов.
Недостатком ВАШ является ее одномерность, т. е. по этой шкале больной отмечает лишь интенсивность боли. Эмоциональная составляющая болевого синдрома вносит существенные погрешности в показатель ВАШ.
При динамической оценке изменение интенсивности боли считается объективным и существенным, если настоящее значение ВАШ отличается от предыдущего более чем на 13 мм.
Числовая шкала боли (ЧСБ)
Numeric Pain Scale (NPS) (McCaffery М., Beebe A., 1993)
По изложенному выше принципу построена еще одна шкала — числовая шкала боли. Десятисантиметровый отрезок разбит метками, соответствующими сантиметрам. По ней пациенту легче, в отличие от ВАШ, оценить боль в цифровом выражении, он гораздо быстрее определяет ее интенсивность на шкале. Однако оказалось, что при повторных тестах пациент, помня числовое значение предыдущего измерения, подсознательно воспроизводит не реально существующую интенсивность
боли, а стремится остаться в области названных ранее величин. Даже при ощущении облегчения больной старается признать более высокую интенсивность, дабы не спровоцировать доктора на снижение дозы опиоидов и пр., — так называемый симптом страха повторной боли. Отсюда стремление клиницистов отойти от цифровых значений и заменить их словесными характеристиками интенсивности боли.
Шкала боли Bloechle и соавт.
Pain scale of Bloechle et al. (Bloechle C., Izbicki J. R. et al., 1995)
Шкала была разработана для оценки интенсивности боли у пациентов с хроническим панкреатитом. Она включает в себя четыре критерия:
- Частота приступов боли.
- Интенсивность боли (оценка боли по шкале ВАШ от 0 до 100).
- Потребность в анальгетиках для устранения боли (максимальная степень выраженности — потребность в морфине).
- Отсутствие работоспособности.
NB!: Шкала не включает в себя такой характеристики, как продолжительность приступа боли.
Признак | Характеристика | Оценка |
Частота приступов боли | Нет | |
Несколько раз в течение года (2-12 раз/год) | 25 | |
Несколько раз в месяц (24-50 раз/год) | 50 | |
Несколько раз в неделю (100-200 раз/год) | 75 | |
Ежедневно (более 300 раз/год) | 100 | |
Интенсивность боли | Нет | |
Невыносимая | 100 |
Признак | Характеристика | Оценка |
Потребность в анальгетиках для устранения боли | Нет | |
Аспирин | 1 | |
Трамадол | 15 | |
Бупренорфин | 80 | |
Морфин | 100 | |
Длительность нетрудоспособности в течение прошлого года, обусловленной болью | Нет | |
1-7 дней | 25 | |
До 1 мес | 50 | |
До 365 дней в году | 75 | |
Постоянно | 100 |
При использовании более одного анальгетика потребность в анальгетиках для устранения боли приравнивается к 100 (максимальная оценка).
При наличии непрерывной боли она также оценивается в 100 баллов.
Оценка по шкале производится путем суммирования оценок по всем четырем признакам. Индекс боли рассчитывается по формуле:
Общая оценка по шкале/4.
Минимальная оценка по шкале равна 0, а максимальная — 100 баллам.
Чем выше оценка, тем интенсивнее боль и ее воздействие на пациента.
Шкала оценки боли в ОРИТ на основе наблюдения
Critical Care Pain Observation Tool (СРОТ) (Gelinas С., Fortier М. et al., 2004)
Шкала СРОТ может быть использована для оценки боли у взрослых пациентов в ОРИТ. Она включает в себя четыре признака, которые представлены ниже:
- Выражение лица.
- Двигательные реакции.
- Напряжение мышц верхних конечностей.
- Речевые реакции (у неинтубировнных) или сопротивление вентилятору (у интубированных) пациентов.
Источник
Всем хорошего дня. Мы с вами в последнее время очень часто говорим о ремиссии, снижении активности болезни, об активности в общем, индексах активности и тд.
Сегодня и завтра поговорим о том, как эту активность измерить и как результат трактовать. Разберём на примере ревматоидного артрита, если интересуют и другие индексы активности — только сообщите.
Итак, сегодня разберём шкалу боли, которой часто пользуются ревматологи и которая используется для расчёта индексов активности болезни. Шкалы оценки боли предназначены для определения интенсивности болевого синдрома (при любых болезнях). Эти шкалы позволяют оценить субъективные болевые ощущения, которые испытывает пациент боли в момент исследования. Визуальная аналоговая шкала (ВАШ, Visual Analogue Scale, VAS) была предложена Huskisson в 1974 году.
Этот метод субъективной оценки боли заключается в том, что пациента просят отметить на неградуированной линии длиной 10 см точку, которая соответствует степени выраженности боли. Левая граница линии соответствует определению «боли нет совсем», правая — «самая интенсивная боль, какую можно себе представить». Как правило, используется бумажная, картонная или пластмассовая линейка длиной 10 см. С обратной стороны линейки нанесены сантиметровые деления, по которым врач отмечает полученное значение и заносит в историю болезни или амбулаторную карту. Также с целью оценки интенсивности боли можно использовать и модифицированную визуально-аналоговую шкалу, в которой интенсивность боли определяется также различными оттенками цветов.
К безусловным преимуществам этой шкалы относятся ее простота и удобство, возможность контролировать эффективность терапии.
При динамической оценке объективным и существенным является отличие значения по ВАШ от предыдущего более чем на 13 мм.
- Недостатком ВАШ является ее одномерность, т. е. по этой шкале больной отмечает лишь интенсивность боли.
- Эмоциональная составляющая болевого синдрома вносит существенные погрешности в показатель ВАШ.
- Субъективность ВАШ является и основным же ее недостатком. Пациент, преследуя свои цели, может намеренно занижать или завышать значения. Когда? Например, пациент не хочет обижать (напрягать, беспокоить) своего врача, и даже в отсутствии результата и сохранении болевого синдрома на том же уровне занижает значение. Да, бывают и такие) Или же пациент желает получить инвалидность, хочет стать кандидатом на дорогостоящее лечение и тд, и специально ставит оценку значительно выше предыдущего результата. Ну и не стоит забывать, что мы все разные: кто-то будет ходить терпеть да ещё и улыбаться, а кто-то с такой же болью даже с кровати встать не сможет.
Плюс врачу тоже надо быть внимательным и активно коммуницировать (нет, не давить!!!) с пациентом. Например, предлагать ему варианты для сравнения. Скажем, в кабинет довольно бодро заходит женщина, но по шкале ставит 10 из 10, все это сопровождая рассказом о том, как ужасно она себя чувствует. Спрашиваешь: «Вы рожали? Так же больно?». «Ой, ну нет, доктор, вы что, когда рожала, думала, что умру». После этого значение снижается до 5. Именно поэтому ВАШ является лишь одним из инструментов для вычисления индекса активности самим врачом, который использует уже объективные методы оценки состояния пациента. Тут можно стоит вспомнить доктора Хауса и его железное «Все врут», но мы с вами люди воспитанные и не будем так категорично выражаться????
!!! Напоследок хочется сказать только одно: пожалуйста , будьте честны со своим врачом. Если вам стало лучше — говорите об этом, если стало хуже — опять-таки скажите врачу об этом. Не стоит специально что-то подделывать или скрывать. Если врач вас не слышит, не хочет слышать — значит, просто это не ваш врач. Завтра обсудим DAS-28 и что считать ремиссией.

Источник

