Головные боли сосудистые головные боли мигрень
Головная боль при мигрени особая, по тому, как болит и где, сопровождающим симптомам, определяют, что у пациента именно мигренозный приступ, а не вызванный какими-либо другими причинами.
Важно уметь отличать обычную головную боль, вызванную несерьезными причинами и мигренозную. Это поможет составить правильный план лечения, подобрать действенную терапию.
Если человек уже сталкивался с заболеванием, то быстро сможет определить, под воздействием каких факторов и как именно развивается гемикрания.
Особенности мигрени
Обычная головная боль, вызываемая разными причинами, и при мигрени различаются по тому, в каком месте и какая конкретно часть головы болит.
Для мигренозных приступов характерны:
- Односторонняя, пульсирующая, как правило интенсивная боль, сосредоточенная в одной половине головы. Стороны локализации эпицентра боли время от времени меняются.
- Длительность приступа различная. Продолжительность обычно от 10-30 минут до 72 часов.
- Локализация в области лба и виска, темени или глаза.

- Усиление симптомов при физической нагрузке, в том числе подъёме по лестнице, поворотах головы, движении руками и ногами.
- В большинстве случаев заболевание наследуется от родителей, их предков.
- Сон или рвота способны ослабить интенсивность боли.
- Провоцируется, как правило, внешними факторами, являющимися индивидуальными триггерами приступа.
- Сопутствующие симптомы: тошнота, сонливость, предшествует фаза ауры.
Патологический процесс, провоцирующий боль – чрезмерное расширение кровеносных сосудов, питающих мозг.
Как именно будет болеть голова у взрослого или ребенка при мигрени и какие симптомы будут проявляться дополнительно, зависит от причины возникновения и варианта заболевания.
Типы головной боли при мигрени
Мигрень – это собирательное название, объединяющее несколько вариантов болевого синдрома, возникающего по ряду различных причин.
В зависимости от типа заболевания, индивидуальных особенностей организма, причин приступа, вероятно появление и разных видов болезненных ощущений. Которые, у ряда страдающих людей, сопровождаются дополнительными симптомами.

Без ауры
Часто постоянно болит голова во время определенных периодов менструального цикла у женщин, страдающих мигренями, при беременности.
Во время колебаний гормонального фона, приступ способен развиться под воздействием неожиданных факторов: резких звуков, запахов, сильного света.
Отличительная черта безаурного варианта мигрени – отсутствие симптомов-предвестников, способных предупредить о начале гемикрании.
Головная боль концентрируется в височной доле, затрагивая лоб лишь с одной стороны. Иногда за несколько минут (10-30) отмечаются резкие перепады настроения, проявляется агрессия или сонливость.
Длительность приступа определяется особенностями организма конкретного пациента. Любые физические нагрузки, даже легкие движения или смена позы, усиливают неприятные ощущения.
Чтобы улучшить самочувствие, необходимо прилечь, желательно в полной тишине и темноте.
С аурой
Аура – это возникновение специфических явлений незадолго до начала мигренозного приступа. Она встречается при классическом синдроме, проявляется примерно у трети пациентов. Продолжительность аурного периода варьируется от нескольких минут до получала, а симптомы зависят от особенностей организма человека.
Выделяют несколько типов ауры:
- зрительная – пятна, вспышки перед глазами;
- слуховая – несуществующие звуки, усиление тиннитуса;
- речевая – нарушения речи до болевой атаки;
- вестибулярная – головокружение, шаткая походка;
- вегетативная – потливость, тошнота, бледность или гиперемия кожи.

Длительность периода ауры составляет от 5 до 25 минут. После стихания мигренозного приступа, аномальные явления проходят, исчезают.
В добавление к описанным выше ощущениям, при аурном типе заболевания слегка немеют кончики пальцев. После того, как проявившиеся искажения восприятия исчезают, голову пронзает пульсирующая боль, сосредоточенная в одной зоне.
Ассоциативная
Редкий тип заболевания, сопровождающийся не только болезненными ощущениями, но и заметными нарушениями здоровья. При ассоциативной мигрени голова болит так же, как и в случае типичного вида заболевания, однако болевые ощущения отягощаются патологическими признаками. Ощущения такие, как при патологии со стороны той или иной системы организма:

- Офтальмологические – возникает косоглазие, сужение границ обзора, расширение зрачка, птоз.
- Сердечные – тахикардия или стенокардия.
- Абдоминальные – на фоне приступа возникают боли в животе, возможно вздутие или рвота, после которой становится заметно легче.
- Гемиплегические – характеризуются слабостью в конечностях.
- Вестибулярные – орган равновесия работает неправильно, появляется чувство головокружения, шаткость.
Все симптомы, возникающие при ассоциативной мигрени, проходят бесследно при завершении приступа.
Боли при мигренозных приступах – это явление, от которого невозможно избавиться навсегда. Однако уменьшить количество, частоту и продолжительность приступов возможно благодаря тщательной диагностике и лечению. В том числе, профилактическим мероприятиям.
При первых проявлениях болезни, требуется пройти инструментальное обследование с учетом особенностей организма пациента. Имеют значение не только тип заболевания и причины приступов, но и характеристики, показатели здоровья человека.
Для преодоления проблемы используются разнонаправленные методики:
- биологическая обратная связь (БОС);
- токи крайне высокой частоты (КВЧ);
- транскраниальная магнитная стимуляция;
- массажи;
- лечебная физкультура (ЛФК) с опытным тренером;
- рефлексотерапия;
- психотерапия для пациентов, у которых мигрень вызывает тяжелые переживания или неврозы.

Стойкий результат достигается при умелом комбинировании 2-4 терапевтических методик из перечисленных в списке.
Комплексное лечение позволит избежать злоупотребления обезболивающими препаратами. Составляется план терапии врачом-неврологом после полной диагностики.
Была ли эта статья полезна?
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Приносим извинения!
Как можно улучшить эту статью?
Гимранов Ринат Фазылжанович
Записаться к специалисту
×
Источник
Пожалуй, каждый человек сталкивался с головной болью или цефалгией, как ее принято называть по-научному. Сила, длительность и особенности проявления приступов у всех нас могут разниться, объединяет же их одно: полноценно жить и работать в таком состоянии невозможно. Боль не дает сосредоточиться, мешает нормальному восприятию звуков, красок и запахов, ограничивает наши физические возможности.
Есть интересный греческий миф, связанный с головной болью: царь богов Зевс мучился до того жуткой мигренью, что молил соседей по Олимпу умертвить его. Гефест, воспользовавшись топором, расколол громовержцу череп, чем принес тому невероятное облегчение. Оказалось, что боль Зевсу причиняла нерожденная еще богиня Афина, скрытая от мира в недрах его головы.
Увы, очень многие люди, страдающие цефалгией, не спешат обратиться со своей проблемой к врачу, предпочитая заниматься самолечением. А ведь подобный симптом может говорить о серьезной внутренней патологии (сосудистой, эндокринной, неврологической, опухолевой и т.д.), своевременное выявление которой может быть жизненно важным. Бесконтрольный же прием анальгетиков не только маскирует тревожные симптомы, но и может стать причиной развития особого вида головной боли — ГБЛ.
Причины головной боли
Причины цефалгии условно можно разделить на внешние и внутренние.
К первой категории относятся не связанные с какой-то внутренней патологией факторы, провоцирующие появление головной боли:
- особенности климата, метеоусловий (жара, холод, избыток солнца, перепады атмосферного давления и пр.);
- засоренная атмосфера (сильные запахи, дымы, испарения, токсины);
- шумовое загрязнение городской среды;
- реакция на определенные продукты питания, алкоголь;
- физическое и психическое переутомление;
- яркие свет, мигание света и т.д.

1
Головная боль. Диагностика и лечение

3
Головная боль. Диагностика и лечение
Ко второй группе относятся цефалгии, связанные с различными заболеваниями.
Так, головную боль могут вызывать:
- Заболевания, затрагивающие головной мозг:
- воспалительные заболевания (менингит, энцефалит и др.);
- травмы головы (черепно-мозговые травмы, сотрясения головного мозга и др.);
- опухолевые новообразования.
- Сосудистая патология (мигрень, вегето-сосудистая дистония, артериальная гипертония).
- Перенапряжения — психоэмоциональные (стресс) и физические (спазмы мышц скальпа, шеи).
- Иные заболевания:
- вирусные и бактериальные инфекции, протекающие с повышением температуры;
- интоксикации, вызванные лекарственными и химическими веществами;
- заболевания эндокринной системы и почек;
- офтальмологические заболевания;
- ЛОР-патология;
- стоматологические заболевания;
- остеохондроз шейного отдела позвоночника и др.
Виды головной боли
Согласно классификации ВОЗ, принято различать следующие типы цефалгии:
- Мигрень;
- Головная боль напряжения (ГБН);
- Кластерная головная боль (КГБ);
- Головная боль, вызванная чрезмерным использованием лекарственных средств (ГБЛ).
Мигрень
Мигрень знакома каждому десятому взрослому жителю планеты. Двое из трех больных переносят боль на ногах, хотя качество их жизни и работоспособность значительно снижаются, а вот каждого третьего приступ укладывает в постель.
Для заболевания характерны рецидивирующие приступы (зачастую на протяжении всей жизни), причем эпизоды могут повторяться с периодичностью от раза в год до раза в неделю.
Как правило, впервые с мигренью человек сталкивается в пору полового созревания (хотя приступы мигрени случаются и у детей), а своего «расцвета» недуг достигает, когда больной находится в возрасте 35-45 лет. Женщины страдают этой болезнью в два раза чаще мужчин, что объясняется гормональными причинами.
Мигрень может сопровождаться аурой (слуховые, зрительные и иные ощущения, предшествующие боли), а может начинаться без предварительных признаков.
Симптомы мигрени:
- стойкая головная боль (приступ мигрени может длиться от пары часов до нескольких дней), усугубляющаяся при физической активности;
- нетерпимость к шуму, яркому свету (цвету), непереносимость запахов и вибраций;
- пульсирующая, часто односторонняя боль, отдающая в глазницу (это характерная боль при мигрени);
- раздражительность, раскоординированность;
- сонливость при невозможности уснуть из-за боли;
- тошнота, рвота;
- озноб, сердцебиение, потливость, удушье;
- отсутствие аппетита.
Причины мигрени, к сожалению, до сих пор доподлинно не известны. Ученые считают, что во многом в возникновении недуга «виновата» наследственность, а также сосудистые, нейрохимические и нейрогенные факторы.
В поисках средства от мигрени многие больные бессистемно и бесконтрольно принимают различные обезболивающие. Этого не следует делать! Подобрать подходящую тактику лечения мигрени может только обладающий соответствующей квалификацией специалист!
Головная боль напряжения (ГБН)
Это один из самых распространенных типов головной боли. На периодические приступы ГБН (реже 15 дней в месяц) жалуется едва ли не каждый второй житель планеты; хронической ГБН страдают до 3% взрослых людей.
ГБН обычно начинается в пубертатный период и чаще преследует женщин.
Длительность приступа эпизодической ГБН может измеряться как часами, так и днями (реже). Хроническая же ГБН может терзать больного практически непрерывно, отравляя его жизнь и снижая работоспособность.
Головную боль напряжения больные характеризуют как сдавливающую (сжимающую). Иногда эти ощущения затрагивают и шею.
Кластерная головная боль (КГБ)
Достаточно редко встречающаяся разновидность головной боли: фиксируется менее чем у одного человека на тысячу, причем чаще преследует взрослых людей. Недуг может носить эпизодический и хронический характер.
КГБ присущи частые и недолгие, но весьма тяжелые приступы. Обычно боль «базируется» в области глаз и сопряжена с их покраснением, слезотечением и даже опущением век.
Головная боль, вызванная чрезмерным использованием лекарственных средств (ГБЛ).
Это, так называемый, вторичный тип головной боли, который возникает вследствие постоянного и чрезмерного применения препаратов от ГБ первичного типа (т.е., мигрени, ГБН, КГБ).
ГБЛ страдают преимущественно женщины. Распространенность недуга достигает 7% в некоторых группах населения.
Головная боль, вызванная чрезмерным потреблением лекарств, описывается пациентами как стойкая, стискивающая, давящая. Зачастую приступ начинается во сне и продолжается при пробуждении.
Регулярные сильные головные боли любого типа — серьезный повод обратиться к врачу-неврологу.


2
Головная боль, диагностика
Диагностика и лечение головной боли
Чтобы поставить верный диагноз и исключить похожие по симптоматике патологии, врач-невролог проводит опрос и осмотр, назначает при необходимости консультации узких специалистов (отоларинголога, офтальмолога, стоматолога и др.), направляет пациента на лабораторные и аппаратные исследования.
В диагностику могут входить:
- УЗИ сердца, сосудов головного мозга, надпочечников, почек, органов брюшной полости;
- МРТ (ангиография сосудов головного мозга);
- рентген позвоночника, черепа, придаточных пазух носа;
- МРТ позвоночника, головного и спинного мозга;
- лабораторные анализы;
- СМАД (суточное мониторирование артериального давления) и другие обследования.
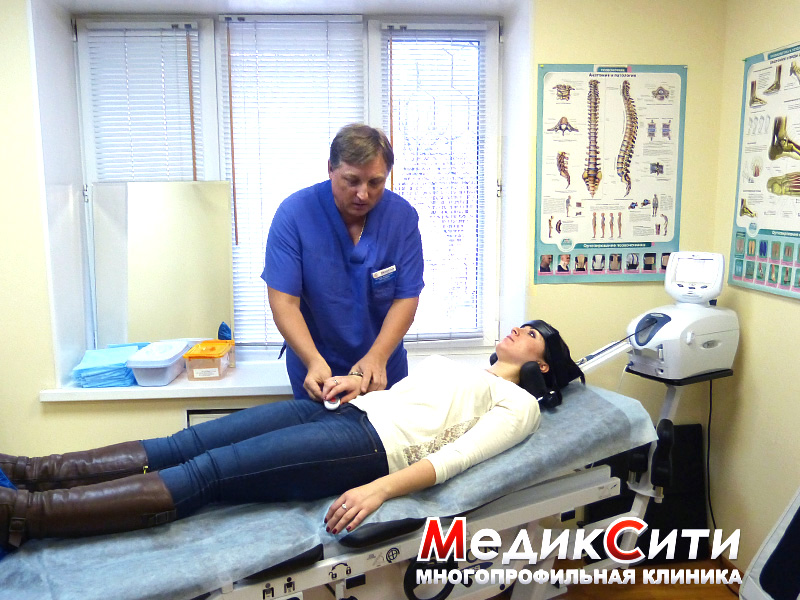

3
ЭЭГ при лечении головной боли
После постановки диагноза специалист принимает решение о тактике лечения.
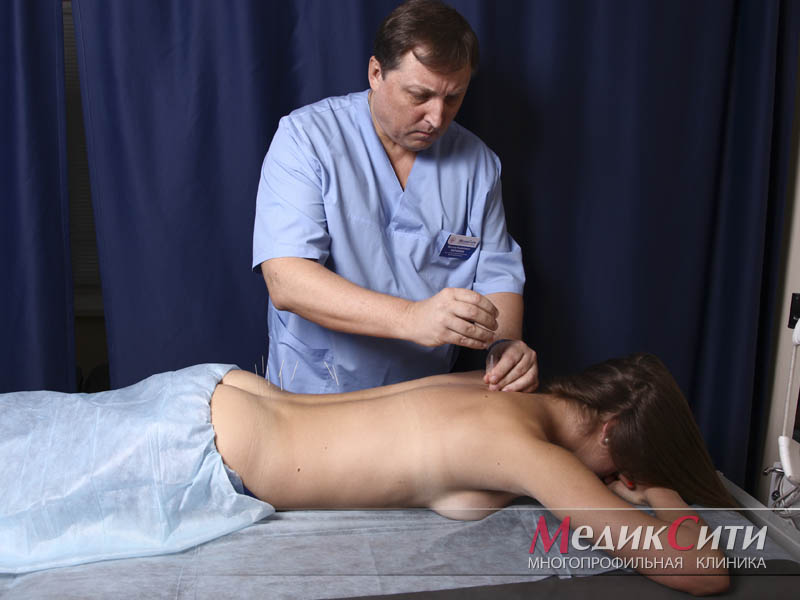
Лечение мигрени и головных болей иного типа может включать как медикаментозные, так и иные методы:
- мануальная терапия;
- медикаментозное лечение;
- лечебная физкультура и физиотерапия;
- остеопатия;
- иглорефлексотерапия;
- психотерапия.
Вы страдаете от частых головных болей и хотите навсегда с ними расстаться? Приходите в клинику «МедикСити»! Наши опытнейшие невропатологи проведут комплексную диагностику, выяснят причину вашего состояния и подберут лечение, подходящее именно вам!
Источник
Ñåãîäíÿ ñðåäà, à çíà÷èò âðåìÿ èíôîðìàöèîííîãî ïîñòà íàñòàëî. Äî êàðòèíêè áóäåò ñïëîøíàÿ èíôîðìàöèÿ. Îíà áóäåò âûäåëåíà êóðñèâîì. ×èòàòü å¸ íå îáÿçàòåëüíî. Ïîñëå êàðòèíêè — î÷åíü ìàëåíüêàÿ è íåèíòåðåñíàÿ èñòîðèÿ. ß ðåêîìåíäóþ òåì, êòî çäåñü òîëüêî çà èñòîðèÿìè, ïðîõîäèòü ìèìî íå ÷èòàÿ. Òåì, ó êîãî ñåé÷àñ áîëèò ãîëîâà, ÷èòàòü ýòîò ïîñò íå ðåêîìåíäóþ. Ðàçáîëèòñÿ åù¸ ñèëüíåå. Ïðèõîäèòå, êîãäà ïîëåã÷àåò. À ïîêà âûïåéòå îáåçáîëèâàþùèé ïðåïàðàò.
 ïîñòå https://pikabu.ru/story/golovnaya_bol_klassifikatsiya_538647… ÿ ïîîáåùàëà ðàçîáðàòü îñíîâíûå ïóíêòû. Íà÷í¸ì ïî ïîðÿäêó.
ÌÈÃÐÅÍÜ
Ìèãðåíü, êàê ìíîãî â ýòîì ñëîâå…
Ìèãðåíü èçâåñòíà ÷åëîâå÷åñòâó áîëåå 3000 ëåò è ÿâëÿåòñÿ îäíèì èç ñàìûõ äðåâíèõ è ðàñïðîñòðàíåííûõ çàáîëåâàíèé. Ïåðâûå óïîìèíàíèÿ î ïåðèîäè÷åñêèõ ãîëîâíûõ áîëÿõ, íàïîìèíàþùèõ ïî ñâîåìó îïèñàíèþ ìèãðåíü, ó÷åíûå íàõîäÿò åùå â òåêñòàõ äðåâíåãî Âàâèëîíà è â ïèñüìåíàõ Øóìåðñêîé öèâèëèçàöèè, à ñîãëàñíî òðóäàì äðåâíåãðå÷åñêîãî èñòîðèêà Ãåðîäîòà (490425 ãã. äî í.ý.), â Äðåâíåì Åãèïòå ñðåäè æðåöîâ, çàíèìàâøèõñÿ âðà÷åâàíèåì è ñïåöèàëèçèðîâàâøèõñÿ â ëå÷åíèè ðàçíûõ áîëåçíåé, èìåëèñü æðåöû, ëå÷èâøèå òîëüêî ãîëîâíóþ áîëü.  åãèïåòñêèõ ïàïèðóñàõ îáíàðóæåíû îïèñàíèÿ ìèãðåíîçíûõ ïðèñòóïîâ, à òàêæå ïðîïèñè ëåêàðñòâåííûõ ñðåäñòâ, èñïîëüçóåìûõ äëÿ ëå÷åíèÿ ýòîãî çàáîëåâàíèÿ.  òî âðåìÿ ñ÷èòàëè, ÷òî ñèìïòîìû, ñîîòâåòñòâóþùèå ìèãðåíè, âûçâàíû çëûìè äóõàìè, è èíîãäà äàæå äåëàëè òðåïàíàöèþ ÷åðåïà, ÷òîáû âûïóñòèòü èõ îòòóäà, õîòÿ â ïàïèðóñàõ âñòðå÷àëèñü è ïðîïèñè ëåêàðñòâåííûõ ñðåäñòâ äëÿ ìåíåå ðàäèêàëüíîãî ëå÷åíèÿ ýòîãî çàáîëåâàíèÿ.
Èçâåñòíî, ÷òî ìèãðåíüþ ñòðàäàëè ìíîãèå âûäàþùèåñÿ ëþäè: Êàðë Ëèííåé, Èñààê Íüþòîí, Êàðë Ìàðêñ, Çèãìóíä Ôðåéä, À.Ï. ×åõîâ, Ï.È. ×àéêîâñêèé è ìíîãèå äðóãèå. Î ìèãðåíè ïèñàëè ïèñàòåëè. Íàïðèìåð Ãðèãîðèé Ãîðèí â êíèãå «Òîò ñàìûé Ìþíõãàóçåí»:
«Áóðãîìèñòð
— Ñ êàêèõ ýòî ïîð âû ñòàëè õîäèòü ïî âðà÷àì?
Ìþíõãàóçåí
— Ñðàçó ïîñëå ñìåðòè. Ïðè æèçíè áûëî àáñîëþòíî íåêîãäà ïîáîëåòü, íî òåïåðü… Îíè íàøëè ó ìåíÿ ïîäàãðó, êàòàð âåðõíèõ è íèæíèõ ïóòåé è ìèãðåíü. Ó âàñ áûâàåò ìèãðåíü?
Áóðãîìèñòð
— Ñëàâà áîãó, íåò.
Ìþíõãàóçåí
— Çàâåäèòå! Âñÿêèé ñîâðåìåííûé ÷åëîâåê äîëæåí èìåòü ìèãðåíü… Ïðåêðàñíàÿ òåìà äëÿ áåñåäû!»
Èëè Áóëãàêîâ â «Ìàñòåðå è Ìàðãàðèòå»
«Î áîãè, áîãè, çà ÷òî âû íàêàçûâàåòå ìåíÿ?
Äà, íåò ñîìíåíèé! Ýòî îíà, îïÿòü îíà, íåïîáåäèìàÿ, óæàñíàÿ áîëåçíü ãåìèêðàíèÿ, ïðè êîòîðîé áîëèò ïîëãîëîâû. Îò íåå íåò ñðåäñòâ, íåò íèêàêîãî ñïàñåíèÿ. Ïîïðîáóþ íå äâèãàòü ãîëîâîé».
À Îëèâåð Ñàêñ ïîñâÿòèë ìèãðåíè öåëóþ êíèãó.
Íî ÿ îòâëåêëàñü.
Âïåðâûå ìèãðåíü áûëà îïèñàíà âî II â. í.ý. â êíèãå «Îá îñòðûõ è õðîíè÷åñêèõ çàáîëåâàíèÿõ» Àðåòååì Êàïïàäîêèéñêèì, êîòîðûé íàçâàë åå «ãåòåðîêðàíèåé» («èíàÿ ãîëîâà»). Èçâåñòíûé äðåâíåãðå÷åñêèé âðà÷ Ãàëåí (II â. í.ý.) èçìåíèë íàçâàíèå íà «ãåìèêðàíèþ», ÷òî â ïåðåâîäå ñ ãðå÷åñêîãî îáîçíà÷àåò «ïîëîâèíà ãîëîâû», îòðàæàÿ îäíó èç âàæíûõ îòëè÷èòåëüíûõ îñîáåííîñòåé áîëåçíè ëîêàëèçàöèþ áîëåâûõ îùóùåíèé â ïîëîâèíå (hemi) ãîëîâû (krania). Îí âïåðâûå ïðåäïîëîæèë, ÷òî îñíîâíàÿ ïðè÷èíà ìèãðåíè çàêëþ÷àåòñÿ â èçìåíåíèè ñîñòîÿíèÿ êðîâåíîñíûõ ñîñóäîâ.
Ìèãðåíü (ôð. migraine îò äð.-ãðå÷. ἡμικρανία èëè íîâîëàò. hemicrania ãåìèêðàíèÿ èëè «ïîëîâèíà ãîëîâû») íåâðîëîãè÷åñêîå çàáîëåâàíèå, ïðîÿâëÿþùååñÿ õðîíè÷åñêîé, ïðèñòóïîîáðàçíîé, ìó÷èòåëüíîé, ïóëüñèðóþùåé áîëüþ, â îäíîé (ðåäêî â îáåèõ) ïîëîâèíå ãîëîâû, ñîïðîâîæäàåòñÿ ðâîòîé, òîøíîòîé. Áûâàåò ñ íàëè÷èåì ïåðèîäà Àóðû (çðèòåëüíûå íàðóøåíèÿ, ðàññòðîéñòâà ðå÷è, ÷óâñòâî îíåìåíèÿ ïîðàæåííîãî ó÷àñòêà ãîëîâû è äð) íî ÷àùå ïðîõîäèò áåç íå¸. Ïðè ýòîì îòñóòñòâóþò ñåðü¸çíûå òðàâìû ãîëîâû, èíñóëüò, îïóõîëè ìîçãà, à èíòåíñèâíîñòü è ïóëüñèðóþùèé õàðàêòåð áîëåé ñâÿçûâàþò ñ ñîñóäèñòîé ãîëîâíîé áîëüþ, à íå ñ ãîëîâíîé áîëüþ îò íàïðÿæåíèÿ. Ãîëîâíàÿ áîëü ïðè ìèãðåíè íå ñâÿçàíà ñ ïîâûøåíèåì èëè ðåçêèì ñíèæåíèåì àðòåðèàëüíîãî äàâëåíèÿ, ïðèñòóïîì ãëàóêîìû èëè ïîâûøåíèåì âíóòðè÷åðåïíîãî äàâëåíèÿ.
×àùå âñåãî âñòðå÷àåòñÿ ó æåíùèí, òàê êàê ïåðåäàåòñÿ, â îñíîâíîì, ïî æåíñêîé ëèíèè, îäíàêî, íåðåäêî è ó ìóæ÷èí.  íåêîòîðûõ èñòî÷íèêàõ âñòðå÷àëà óòâåðæäåíèå, ÷òî ìèãðåíü âñòðå÷àåòñÿ äàæå ó äåòåé ñ 4-5 ëåòíåãî âîçðàñòà.
Òÿæåñòü çàáîëåâàíèÿ âàðüèðóåòñÿ îò ðåäêèõ (íåñêîëüêî ðàç â ãîä), ñðàâíèòåëüíî ë¸ãêèõ ïðèñòóïîâ, äî åæåäíåâíûõ; íî, ÷àùå âñåãî, ïðèñòóïû ìèãðåíè ïîâòîðÿþòñÿ ñ ïåðèîäè÷íîñòüþ 2-8 ðàç â ìåñÿö. Ëå÷åíèå äîâîëüíî ñëîæíîå è íå ãàðàíòèðóåò 100% ðåçóëüòàòà. Áîëüíûå òåðÿþò âîçìîæíîñòü íîðìàëüíî ðàáîòàòü, ó÷èòñÿ, è ïåðåæèäàþò ëåæà â ïîñòåëè, â òèõîé, òåìíîé êîìíàòå.
Îñëîæíåíèÿ: ìèãðåíîçíûé ñòàòóñ, ìèãðåíîçíûé èíñóëüò.
Âîçíèêíîâåíèþ ïðèñòóïà ìèãðåíè ñïîñîáñòâóþò ñëåäóþùèå ôàêòîðû: ñòðåññ, íåðâíîå è ôèçè÷åñêîå ïåðåíàïðÿæåíèå, ïèùåâûå ôàêòîðû (ñûð, øîêîëàä, îðåõè, ðûáà), àëêîãîëüíûå íàïèòêè (÷àùå âñåãî ïèâî è êðàñíîå âèíî, øàìïàíñêîå), ïðèåì ãîðìîíàëüíûõ êîíòðàöåïòèâîâ, ñîí (íåäîñòàòîê èëè èçáûòîê), ïîãîäíûå ôàêòîðû (ñìåíà ïîãîäû, ñìåíà êëèìàòè÷åñêèõ óñëîâèé).
Êëèíè÷åñêàÿ êàðòèíà
Ïðèñòóïû ìèãðåíè ÷àñòî ñîïðîâîæäàþòñÿ ôîòîôîáèåé (ñâåòîáîÿçíüþ, ãèïåð÷óâñòâèòåëüíîñòüþ ê ÿðêîìó ñâåòó), ôîíîôîáèåé è ãèïåðàêóçèåé (çâóêîáîÿçíüþ, ãèïåð÷óâñòâèòåëüíîñòüþ ê ãðîìêèì çâóêàì), ãèïåðîñìèåé (ãèïåð÷óâñòâèòåëüíîñòüþ è îòâðàùåíèåì ê çàïàõàì), òîøíîòîé, èíîãäà ðâîòîé, ïîòåðåé ïðîñòðàíñòâåííîé îðèåíòàöèè è ãîëîâîêðóæåíèåì. ×àñòî íàáëþäàþòñÿ ðåçêàÿ ðàçäðàæèòåëüíîñòü (äèñôîðèÿ) èëè óãíåò¸ííîå, ïîäàâëåííîå íàñòðîåíèå, âîçáóæäåíèå èëè ñîíëèâîñòü, âÿëîñòü. Íàáëþäàåòñÿ ñòàç æåëóäêà (çàäåðæêà ñîäåðæèìîãî â æåëóäêå è òîðìîæåíèå åãî ïåðèñòàëüòèêè), âñëåäñòâèå ÷åãî ïðèíèìàåìûå âíóòðü ïðåïàðàòû íå ïîñòóïàþò â òîíêèé êèøå÷íèê, íå âñàñûâàþòñÿ è íå îêàçûâàþò äåéñòâèÿ íà âûñîòå ïðèñòóïà.
Ãîëîâíàÿ áîëü ïðè ìèãðåíè îáû÷íî ëîêàëèçóåòñÿ â îäíîé ïîëîâèíå ãîëîâû (íî ìîæåò çàõâàòûâàòü îáå ïîëîâèíû), ðàñïðîñòðàíÿåòñÿ íà ãëàç, âåðõíþþ ÷åëþñòü, øåþ, èìååò ïîñòîÿííûé ïóëüñèðóþùèé õàðàêòåð, óñèëèâàåòñÿ ïðè ëþáûõ ðàçäðàæåíèÿõ (øóì, ñâåò, çàïàõè). Äëèòåëüíîñòü òèïè÷íîãî ìèãðåíîçíîãî ïðèñòóïà îò íåñêîëüêèõ äåñÿòêîâ ìèíóò äî íåñêîëüêèõ ÷àñîâ. Òÿæ¸ëûå ìèãðåíîçíûå ïðèñòóïû, çàòÿãèâàþùèåñÿ íà íåñêîëüêî ñóòîê, íàçûâàþòñÿ ìèãðåíîçíûì ñòàòóñîì.
Äëÿ ìèãðåíè ñ àóðîé õàðàêòåðåí êîìïëåêñ íåéðîëîãè÷åñêèõ ñèìïòîìîâ, âîçíèêàþùèõ íåçàäîëãî äî ïðèñòóïà ãîëîâíîé áîëè èëè îäíîâðåìåííî ñ åãî íà÷àëîì. Àóðîé ìîæåò áûòü ïîìóòíåíèå çðåíèÿ («òóìàí» ïåðåä ãëàçàìè), ñëóõîâûå, çðèòåëüíûå, âêóñîâûå, îáîíÿòåëüíûå èëè òàêòèëüíûå ãàëëþöèíàöèè, ãîëîâîêðóæåíèå, îöåïåíåíèå, ïðîáëåìû ñ êîíöåíòðàöèåé è ðå÷üþ, êîòîðûå ïîëíîñòüþ èñ÷åçàþò ïî îêîí÷àíèè àóðû.
 àóðå ïðèñóòñòâóþò ïî êðàéíåé ìåðå äâà èç ñëåäóþùèõ ñèìïòîìîâ:
1. çðèòåëüíûå ñèìïòîìû âñåãäà îäèíàêîâû è/èëè òàêòèëüíûå ñèìïòîìû âñåãäà ðàñïîëîæåíû óíèëàòåðàëüíî (íà îäíîé è òîé æå ñòîðîíå òåëà);
2. êàê ìèíèìóì îäèí èç ñèìïòîìîâ àóðû ðàçâèâàåòñÿ ïîñòåïåííî (åãî ïðîÿâëåíèÿ ïîñòåïåííî óñèëèâàþòñÿ â òå÷åíèå êàê ìèíèìóì 5 ìèíóò) è/èëè íåñêîëüêî ðàçëè÷íûõ ñèìïòîìîâ àóðû ïðîÿâëÿþòñÿ ñ èíòåðâàëîì ìèíèìóì â 5 ìèíóò;
êàæäûé ñèìïòîì äëèòñÿ îò 5 äî 60 ìèíóò.
Äðóãèå âèäû ìèãðåíè:
Ãëàçíàÿ ìèãðåíü çàáîëåâàíèå, ïðè êîòîðîì ó áîëüíîãî âðåìÿ îò âðåìåíè ïðîïàäàåò èçîáðàæåíèå íà îòäåëüíûõ ó÷àñòêàõ ïîëÿ çðåíèÿ. Ýòî çàáîëåâàíèå ñîïðîâîæäàåòñÿ îùóùåíèåì ìåðöàíèÿ, âûïàäåíèåì ïîëåé çðåíèÿ è (èëè) ïîÿâëåíèåì ôîñôåíîâ, ÷àñòî íà ïåðèôåðèè ñëåïîé îáëàñòè, èíîãäà íàïîìèíàÿ óêðåïëåíèÿ «ïðèçðà÷íîãî çàìêà» (öâåòíûå èëè ÷¸ðíî-áåëûå). Çðèòåëüíîå îùóùåíèå ïðèñóòñòâóåò â îáîèõ ãëàçàõ, ÷òî ñâèäåòåëüñòâóåò î ïðîèñõîäÿùèõ íàðóøåíèÿõ íå â çðèòåëüíîì àíàëèçàòîðå, à â âûñøèõ îòäåëàõ íåðâíîé ñèñòåìû. Ïðèçíàêè ãëàçíîé ìèãðåíè (êîòîðàÿ íåñìîòðÿ íà íàçâàíèå ÷àñòî ïðîòåêàåò ñîâåðøåííî áåçáîëåçíåííî) êàê ïðàâèëî ïîñòåïåííî èñ÷åçàþò â òå÷åíèå 2030 ìèíóò, îäíàêî, òàêîå ñîñòîÿíèå èíîãäà ìîæåò ñî÷åòàòüñÿ ñ îáû÷íîé ìèãðåíüþ, ÷òî ñâÿçàíî ñ íàðóøåíèåì êðîâîîáðàùåíèÿ â ãîëîâíîì ìîçãå.
Ãåìèïëåãè÷åñêàÿ ìèãðåíü îòíîñèòåëüíî ðåäêàÿ ðàçíîâèäíîñòü ìèãðåíè, ïðè êîòîðîé ïîÿâëÿåòñÿ ïîâòîðÿþùàÿñÿ âðåìåííàÿ ñëàáîñòü ñ îäíîé ñòîðîíû òåëà (ãåìèïëåãèÿ ïîíÿòèå, îáîçíà÷àþùåå ïàðàëè÷ ìûøö îäíîé ïîëîâèíû òåëà).
Êàê ïðàâèëî, ãåìèïëåãè÷åñêàÿ ìèãðåíü îáíàðóæèâàåòñÿ ó ïàöèåíòîâ, ðîäèòåëè êîòîðûõ áûëè ïîäâåðæåíû òî÷íî òàêèì æå ïðèñòóïàì. Ëå÷åíèå ýòîé ôîðìû ìèãðåíè, êàê ïðàâèëî, íå îòëè÷àåòñÿ îò ìåòîäèêè ëå÷åíèÿ îáû÷íîé èëè îôòàëüìè÷åñêîé ìèãðåíè. Ïåðåä òåì, êàê óñòàíîâèòü äèàãíîç «ãåìèïëåãè÷åñêàÿ ìèãðåíü», íåîáõîäèìî èñêëþ÷èòü äðóãèå ïðè÷èíû âîçíèêíîâåíèÿ ïðèñòóïîâ ìûøå÷íîé ñëàáîñòè. Äëÿ ýòîãî äîñòàòî÷íî ïîëó÷èòü ðåçóëüòàòû îáñëåäîâàíèÿ ïàöèåíòà íà êîìïüþòåðíîì òîìîãðàôå.
Âû äîëæíû ïîìíèòü, ÷òî ìèãðåíü — ýòî ñàìîñòîÿòåëüíîå çàáîëåâàíèå. Îíî íå ñâÿçàíî ñ äðóãèìè áîëåçíÿìè. Ïîä ìàñêîé ìèãðåíè ìîãóò ñêðûâàòüñÿ òàêèå çàáîëåâàíèÿ, êàê èíñóëüò, îïóõîëü ìîçãà, àíåâðèçìà ìîçãîâûõ ñîñóäîâ, ãëàóêîìà, ñèíóñèò è äðóãèå çàáîëåâàíèÿ.
Äèàãíîñòèêà ìèãðåíè è ãîëîâíîé áîëè:
1. òùàòåëüíûé îïðîñ, êîòîðûé áàçèðóåòñÿ íà æàëîáàõ ïàöèåíòà;
2. èçìåðåíèå àðòåðèàëüíîãî äàâëåíèÿ, òåìïåðàòóðû òåëà, ÷àñòîòû äûõàíèÿ;
3. îñìîòð ãëàç;
4. ïàëüïàöèÿ (îùóïûâàíèå) ñêàëüïà, íàäïëå÷èé, øåè è îêîëîïîçâîíî÷íûõ ìûøö ñ öåëüþ îïðåäåëåíèÿ ìûøå÷íîãî íàïðÿæåíèÿ;
5. èññëåäîâàíèå âèñî÷íîé àðòåðèè (äëÿ èñêëþ÷åíèÿ àðòåðèèòîâ, íàïðèìåð — áîëåçíè Õîðòîíà);
6. èññëåäîâàíèå ùèòîâèäíîé æåëåçû íà ïðåäìåò óçëîâûõ óïëîòíåíèé è óâåëè÷åíèÿ;
7. îöåíêà ðàâíîâåñèÿ, êîîðäèíàöèè è ìûøå÷íîãî òîíóñà;
8. ïðîâåðêà ÷óâñòâèòåëüíîñòè êîæè;
9. èññëåäîâàíèå ãëóáîêèõ è ïîâåðõíîñòíûõ ðåôëåêñîâ;
10. òîìîãðàôèÿ ãîëîâíîãî ìîçãà;
11. îöåíêà ïñèõè÷åñêîãî ñîñòîÿíèÿ ïàöèåíòà: áåñïîêîéñòâî, íàâÿç÷èâûå ìûñëè, íàðóøåíèå ïàìÿòè, ðàññòðîéñòâî êîíöåíòðàöèè, ñêðûòàÿ äåïðåññèÿ è ò.ä.
12. ìîæåò ïîíàäîáèòñÿ ÌÐÒ(ìàãíèòíî-ðåçîíàíñíàÿ òîìîãðàôèÿ) ãîëîâíîãî ìîçãà, ÌÐÒ øåéíîãî îòäåëà ïîçâîíî÷íèêà;
13. ðåîýíöåôàëîãðàôèÿ (ÐÝÃ) è ýëåêòðîýíöåôàëîãðàôèÿ (ÝÝÃ)
14. äîïïëåðîãðàôèÿ ñîñóäîâ ãîëîâíîãî ìîçãà;
15. îáùèé è áèîõèìè÷åñêèé àíàëèç êðîâè;
Ïîâòîðÿþùàÿñÿ ãîëîâíàÿ áîëü äîëæíà îáÿçàòåëüíî ïðèâåñòè âàñ ê íåâðîëîãó. Ëå÷åíèå ìèãðåíè íóæíî ïðîâîäèòü òîëüêî ïîñëå äèàãíîñòèêè, ïîñêîëüêó áåç ïîñòàíîâêè ïðàâèëüíîãî äèàãíîçà ñàìîëå÷åíèå ìîæåò áûòü îïàñíûì.
Ïîñëå óñòàíîâëåíèÿ äèàãíîçà âðà÷ íàçíà÷àåò ìåäèêàìåíòîçíîå ëå÷åíèå ìèãðåíè.  åãî îñíîâå ëåæèò èíäèâèäóàëüíûé ïîäõîä ê ïàöèåíòó ñ îáÿçàòåëüíûì ïðèìåíåíèåì ïñèõîòåðàïèè. Äåëèòñÿ ëå÷åíèå íà êóïèðîâàíèå ïðèñòóïà è àáîðòèâíóþ òåðàïèþ, êîòîðàÿ íàïðàâëåíà íà ïðåäóïðåæäåíèå äàëüíåéøåãî ðàçâèòèÿ ñèíäðîìîâ çàáîëåâàíèÿ.
×òîáû óìåíüøèòü èíòåíñèâíîñòü áîëè ñëåäóåò ïðèäåðæèâàòüñÿ íåêîòîðûõ ïðîñòûõ ïðàâèë:
Îòêàç îò âðåäíûõ ïðèâû÷åê àëêîãîëü è íèêîòèí ðàçðóøàþùåå âîçäåéñòâóþò íà âåñü îðãàíèçì, â òîì ÷èñëå è íà ñîñóäèñòóþ ñèñòåìó.
Îòêàç îò èñêóññòâåííûõ ñòèìóëÿòîðîâ òàêèå ñòèìóëÿòîðû êàê ýíåðãåòè÷åñêèå íàïèòêè (ìîãóò ïðèâåñòè ê ñìåðòè ïîäðîñòêîâ), êîôå, èíòåíñèâíûå òðåíèðîâêè ïðèâîäÿò ê áîëüøîìó ðàñõîäó ýíåðãèè, ÷òî ïðè ñêëîííîñòè ê ìèãðåíè ïðîâîöèðóåò ïðèñòóïû.
Ñîáëþäåíèå ðåæèìà ñíà è áîäðñòâîâàíèÿ (ñïàòü íå ìåíåå 7-8 ÷àñîâ â ñóòêè).
Îáåñïå÷åíèå îïòèìàëüíîãî ðàöèîíà ïèòàíèÿ, ïðè¸ì âèòàìèíîâ.
Ñëàáîå íåÿðêîå îñâåùåíèå, ñíèæåíèå óìñòâåííîé àêòèâíîñòè, ÷àñòîå íàõîæäåíèå íà ñâåæåì âîçäóõå, ôèçè÷åñêèé ëåãêèé òðóä íà óëèöå, òèøèíà âñå ýòî ñíèæàåò ðèñê ðàçâèòèÿ ïðèñòóïà.
Ïîìîùü ïðè âîçíèêíîâåíèè ðåçêîãî ïðèñòóïà ñâîäèòñÿ ê òàêèì äåéñòâèÿì:
ïàöèåíò äîëæåí çàíÿòü ãîðèçîíòàëüíîå ïîëîæåíèå;
èñêëþ÷èòü ðàçäðàæàþùèå ôàêòîðû;
âûïîëíèòü ëåãêèé ìàññàæ âîðîòíèêîâîé çîíû (ñ áîëüøîé îñòîðîæíîñòüþ);
ïðèíÿòü êîíòðàñòíûé äóø;
ïðèíÿòü îáåçáîëèâàþùèå ïðåïàðàòû (îáÿçàòåëüíî);
âûçâàòü íåâðîëîãà íà äîì èëè ïîñåòèòü ñïåöèàëèñòà â ìåäèöèíñêîì ó÷ðåæäåíèè.
Åù¸ ðàç ïîâòîðþñü — ïîäáîð ïðåïàðàòîâ ïðè âîçíèêíîâåíèè ìèãðåíè äîëæåí ïðîâîäèòü âðà÷. ×àñòî áûâàåò, ÷òî äî âðà÷à åù¸ íàäî äîéòè, à ãîëîâà ñåé÷àñ áîëèò. Ïðèìèòå ëþáîå îáåçáîëèâàþùåå — ïàðàöåòàìîë, èáóïðîôåí, öèòðàìîí è äð.
Ïîäîáðàòü ëå÷åíèå ïðè ìèãðåíè òà åù¸ çàäà÷êà.
Ðàíüøå ìåíÿ ÷àñòî áåñïîêîèëè áîëè, ïîõîæèå íà ìèãðåíü. Êîíå÷íî, ÿ íå îáñëåäîâàëàñü íèêîãäà. È ñïàñàëàñü ÷åì òîëüêî ìîãëà. Öèòðàìîí íåïëîõ — ïî ñåáå çíàþ, íî êàôôåòèí íàìíîãî ëó÷øå. Òîëüêî ñåé÷àñ îí âûïèñûâàåòñÿ òîëüêî ïî ñïåö.ðåöåïòàì, òàê êàê â í¸ì ñîäåðæèòñÿ êîäåèí.
Ñåãîäíÿ åõàëà â ìàðøðóòêå ñ çàâåäóþùåé íåâðîëîãè÷åñêèì îòäåëåíèåì íàøåé áîëüíèöû. Ìû ñèäåëè íà ñîñåäíèõ ñèäåíèÿõ, è ó ìåíÿ áûëà âîçìîæíîñòü å¸ ïîïûòàòü íà ñ÷¸ò ìèãðåíè. Íè÷åãî íîâîãî ïîêà íåò. Ïî ïðåæíåìó íåò âîçìîæíîñòè ïîëíîñòüþ èçëå÷èòüñÿ îò ìèãðåíè. Îíà ìîæåò ïðåñëåäîâàòü âàñ âñþ æèçíü, à ìîæåò íåîæèäàííî çàêîí÷èòñÿ. È ëå÷åíèå ïî ïðåæíåìó ïîäáèðàþò èíäèâèäóàëüíî.
ß âñïîìíèëà îäíó èñòîðèþ èç ñâîåãî äàë¸êîãî ïðîøëîãî. Äåâÿíîñòûå ãîäû. ß òîãäà ðàáîòàëà â êèîñêå (https://pikabu.ru/story/slaboe_zveno_5365482). È âîò íà ñìåíå ó ìåíÿ íà÷àëñÿ ïðèñòóï ìèãðåíè. Õîðîøî, ÷òî ïîêóïàòåëåé íå áûëî. Áàøêà áîëèò, òîøíèò, ãëàç âûòàùèòü èç ãëàçíèöû õî÷åòñÿ — åãî ïðÿì âûëàìûâàåò. Ñî ñëåçàìè íà ãëàçàõ îáðàòèëàñü ê ïðîäàâùèöå èç ñîñåäíåãî êèîñêà — «Òàáëåòêè îáåçáîëèâàþùåé ó òåáÿ íåò? Ãîëîâà áîëèò äî íåâîçìîæíîñòè!» Òàáëåòêè ó íå¸ íå áûëî. Íî æåíùèíà îêàçàëàñü çíàêîìà ýòà áîëü. È âîò ñòàëà îíà ìåíÿ óãîâàðèâàòü: — «À âûïåé òû, ëó÷øå, êîíüÿ÷êó 50 ãðàìì. Ïîìîæåò — 100 % Ïî ñåáå çíàþ». ß â îòêàç — ìîë íå ïüþ êðåïêèå íàïèòêè äà è íà ðàáîòå. Ïîëó÷àþ â îòâåò — «Äà êàêîé èç òåáÿ ðàáîòíèê? È êîíüÿê â äàííîì ñëó÷àå — ýòî íå êðåïêèé íàïèòîê, à ñàìîå ÷òî íè íà åñòü ëó÷øåå ëåêàðñòâî». Ìèíóò 15 óãîâàðèâàëà. À ïîòîì ïðèíåñëà ìíå â êèîñê â ðþìêå êîíüÿê è âåëåëà âûïèòü çàëïîì. ß âûïèëà. È âîò çíàåòå — ïîìîãëî! Ìèíóò ÷åðåç 5 áîëü ñòàëà óõîäèòü, à ÷åðåç ÷àñ ÿ î íåé âîâñå çàáûëà. Ïîòîì íåñêîëüêî ðàç ïðîáîâàëà íà ñåáå äðóãèå àëêîãîëüíûå íàïèòêè — ïîìîãàåò òîëüêî êîíüÿê èëè áðåíäè.
Ðàññêàçàëà ÿ ýòó èñòîðèþ íàøåìó íåâðîëîãó. Îíà è ãîâîðèò — «À ó ìåíÿ ñåé÷àñ òàêîé ïàöèåíò ëå÷èòñÿ. Åìó óæå ñðîê ëåò, à ìèãðåíè ïî ïðåæíåìó áåñïîêîÿò. Íó òàê åìó òîæå êîíüÿê ïîìîãàåò. À ïî÷åìó ÿ íå çíàþ.»
Âîò òàêîé ñïîñîá êóïèðîâàíèÿ áîëè ïðè ìèãðåíÿõ ÿ çíàþ. Íî, íè â êîåì ñëó÷àå, íå ïðèçûâàþ ê óïîòðåáëåíèþ àëêîãîëÿ. Ðàçâå ÷òî òîëüêî â ëå÷åáíûõ öåëÿõ è íå áîëåå 50 ãðàìì íà îäèí ïðèñòóï ìèãðåíè.
Источник

