Головные и лицевые вегетативные боли
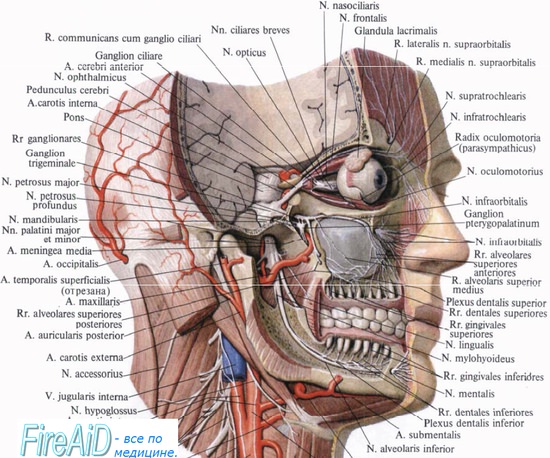
Лицо имеет исключительно обширную как анимальную (соматическую), так и вегетативную иннервацию. Симпатическая иннервация тканей лица обеспечивается постганглионарными волокнами — аксонами клеток, тела которых расположены в ганглиях шейного отдела паравертебральной симпатической цепочки. Парасимпатическая иннервация осуществляется постганглионарными отростками нейронов, находящихся в вегетативных ганглиях лица (ресничном, крылонсбном, ушном, поднижнечелюстном, подъязычном), а также в коленчатом узле. Эти ганглии связаны с парасимпатическими ядрами ствола мозга, входящими в систему некоторых черепных нервов (глазодвигательного, лицевого, языкоглоточного). Симпатические, парасимпатические и соматические волокна образуют смешанные нервы лица, имеющие многочисленные анастомозы. Поэтому раздражение нервных структур лица в большинстве случаев сопровождается болью, иррадиирующей на значительное расстояние от зоны раздражения, и различными проявлениями вегетативной дисфункции. Поражение нервных структур лица может быть различного происхождения. Чаще это инфекционно-аллергические нарушения, обычно вторичные, возникающие при развитии в тканях лица хронического инфекционного процесса (воспаление в пазухах носа, стоматологическая патология, заболевания слюнных желез, среднего уха и т.п.). Причиной вегетативных лицевых болей могут быть также травмы, опухоли и пр. При длительном течении вегетативных прозопалгии у больных развиваются астенодепрессивные и ипохондрические расстройства. Далее приводятся некоторые варианты вегетативных лицевых болей (вегетативных прозопалгии). Синдром носоресничного нерва (синдром носового нерва, невралгия Чарлина, невралгия Оппенгейма). Клинические проявления. Отмечаются приступы мучительной жгучей боли в зоне глазницы, надбровья и особенно в медиальном углу глазной щели и в соответствующей половине носа, сопровождающейся отеком, гиперестезией, гиперсекрецией слез и носового секрета, гиперемией кожи, слизистых оболочек, инъецированностью сосудов склеры, иногда иридоциклитом, кератитом. Во время приступов обычны светобоязнь на стороне поражения, болезненность при пальпации внутреннего угла глаза, возможны кровоподтеки в зоне поражения. Болеют чаще люди среднего возраста. Может быть осложнением синусита. Приступ длится от 30 мин до 2 ч, редко больше. В период обострения приступы могут быть ежедневно, а иногда и 2—3 приступа в сут. Чаще приступы возникают в ночное время и под утро. Возможны двусторонние болевые пароксизмы. Между сериями приступов могут быть длительные ремиссии. Описал в 1931 г. чилийский офтальмолог С. Charlin (род. в 1886 г.). Иногда следует дифференцировать от кластерной головной боли. Лечение. Применяют нестероидные противовоспалительные препараты (диклофенак, пироксикам, мелоксикам и др.). При приступах назначают ненаркотические анальгетики, карбамазепин до 800 мг в сут, 0,25% раствор ди-каина в конъюнктивальный мешок. Смазывание слизистой оболочки верхнего носового хода 2% раствором кокаина вместе с 3-5 каплями 0,1% раствора адреналина. Смоченную анестетиком турунду на зонде вводят в верхний носовой ход и оставляют на 5—10 мин. Невралгия ушного узла. Клинические проявления. Жгучие приступообразные боли в височной области отмечаются впереди от наружного слухового прохода, иррадиируют в нижнюю челюсть, в подбородок, иногда в зубы, наблюдается гиперсаливация на стороне патологического процесса, возникает ощущение заложенности уха. Приступ длится от нескольких минут до 1 ч. Провоцировать его может прием горячей или холодной пищи, переохлаждение липа, надавливание на точку между наружным слуховым проходом и височ-но-челюстным суставом. Возникает обычно на фоне воспалительного очага в расположенных поблизости тканях (при тонзиллите, синусите, болезнях зубо-челюстной системы). Лечение. Иногда приступ боли удается купировать новокаиновой блокадой тканей в точке между наружным слуховым проходом и височно-нижнечелюст-ным суставом. Необходимо проводить лечение основного заболевания. Невралгия крылонёбного узла (синдром крылонёбного узла, синдром Слад ера). Клинические проявления. Невралгия крылонёбного узла проявляется приступообразной интенсивной жгучей, ломящей, распирающей болью в верхней челюсти, в носу, иррадиирует в область внутреннего угла глаза и сопровождается местными вазомоторными и секреторными реакциями, в частности обильным выделением носового секрета, слезотечением, гиперемией кожи и слизистых оболочек, отеком тканей лица на стороне патологического процесса. Возможна распространенная форма пароксизма, при этом боль и вегетативные реакции охватывают половину лица, головы, шеи, иногда распространяясь на руку, надплечье. Если в межприступном периоде нет органической неврологической симптоматики, то форма заболевания ганглионевралгическая. В некоторых случаях приступы боли возникают на фоне перманентной локальной односторонней боли и болезненности в области верхней челюсти, носа и вегетативно-сосудистых нарушений в виде инъекции сосудов конъюнктивы, гиперемии и отека слизистой оболочки носа и верхней челюсти, отечности щеки, иногда и признаков синдрома Горнера — это ганглионевритическая форма. Боль и вегетативные нарушения, очевидно, обусловлены раздражением крылонёбного узла, выделением тканевых биологически активных веществ — се-ротонина, гистамина, кининов. Реперкуссивные нервные механизмы, а также накопление в крови биогенных аминов и нейрокининов могут обусловить развитие генерализованных вегетативно-сосудистых реакций, чаще смешанного характера. В связи с этим во время приступа возможны головокружение, тошнота, удушье. Приступ боли длится обычно около часа, иногда несколько часов. Описал заболевание в 1908 г. американский оториноларинголог G. Sluder (1865-1925). Лечение. При комплексном лечении необходимы санация полости рта, носоглотки, лечение синусита. Для снятия болевого приступа при невралгии крылонёбного узла смазывают слизистую оболочку латеральной стенки полости среднего носового хода 3—5% раствором кокаина или другим местным анестетиком. Целесообразно внутривенное вливание смеси, включающей 2 мл 50% раствора анальгина, 2 мл 1% раствора димедрола, 10 мл 1% раствора три-мекаина, или внутримышечное введение 2 мл 0,25% раствора дроперидола, 2 мл 0,005% раствора фентанила. В межприступный период с целью профилактики очередных пароксизмов проводят повторные смазывания слизистой оболочки среднего носового хода кокаином (до 10 дней), внутрь назначают антигистаминные средства, адре-номиметики (эрготамин 1 мг 2 раза в день в течение 3—4 нед, при этом через каждую неделю — перерыв на 3 дня), спазмолитики, НПВС, внутримышечно вводят растворы витаминов В, и В12). При обострении заболевания показаны физиотерапевтическое лечение, в частности интраназальный электрофорез с 0,5% раствором новокаина, транквилизаторы; иглорефлексотерапия. В случае неэффективности лечения решают вопрос о рентгенотерапии, хирургическом лечении (ганглиоэктомии). Аурикулотемпоральный синдром (невропатия ушно-височного нерва, синдром Фрей, синдром Байярже—Фрей). Клинические проявления. Вегетативная прозопалгия проявляется жгучей, ноющей, пульсирующей болью в области виска, в ухе, в зоне нижнечелюстного сустава, нередко иррадиирующей в нижнюю челюсть. Обязательным проявлением приступа являются гиперемия кожи и усиленное потоотделение в околоушно-височной области. Возникновение приступов обычно провоцируется приемом пищи, физической работой, общим перегреванием, курением, иногда эмоциональным перенапряжением. Аурикулотемпоральный синдром может быть осложнением гнойного паротита, сопровождающегося деструкцией паренхимы околоушной слюнной железы и поражением иннервирующего ее ушно-височного нерва. В связи с этим нарушается как рефлекторная, так и гуморально обусловленная саливация околоушной слюнной железы. Характерен гипергидроз в околоушной области во время еды. Описали аурикулотемпоральный синдром французские врачи: в 1847 г. — К. Beillarger и в 1923 г. — L. Frey. Лечение. Рекомендуются холинолитики: атропин 0,5 мг или платифиллин 5 мг 3 раза в сут перед едой. Подкожно вводят раствор лидазы по 1 мл (64 ЕД) в течение 10—15 дней. Проводят электрофорез лидазы или калия йодида, парафиновые аппликации, грязелечение на область околоушной железы. Ганглиопатня поднижнечелюстного и подъязычного узлов. Клинические проявления. Проявляется крайне редко. Этиология, по-видимому, может быть различной. Обычно это локальные воспалительные процессы челюстно-лице-вой локализации, травматические поражения вегетативных узлов, в частности, вследствие оперативных вмешательств. Ганглиопатия поднижнечелюстного узла характеризуется постоянной ноющей болью в нижнечелюстной области, на фоне которой возможны пароксизмы острой боли с вегетативным компонентом продолжительностью от 10 мин до нескольких часов. Во время приступа боль иррадиирует в подъязычную область, соответствующую половину языка. Обычна гиперсаливация, реже отмечается ощущение сухости во рту. Характерно наличие болезненной точки в подчелюстном треугольнике. При поражении подъязычного узла наблюдается сходная клиническая картина, однако боли отмечаются преимущественно в подъязычной области и ирра-диируют главным образом в кончик языка. Болевая точка обычно выявляется медиальнее нижнечелюстного гребешка. Чаще встречается сочетанное поражение обоих вегетативных ганглиев. Локализация болевых ощущений зависит от преимущественного поражения одного или другого узла. Связь болевых ощущений с приемом пищи не прослеживается. В процессе заболевания могут проявиться дистрофические изменения слизистой оболочки в передних 2/3 языка по типу десквамативного глоссита, возникают расстройство вкуса, повышенная мышечная утомляемость языка. Обычны психоэмоциональные расстройства, ипохондрическая фиксация. Лечение. Необходима санация полости рта (осложненный кариес зубов, па-родонтит, патология слюнных желез.). Проводят патогенетическое лечение: холинолитики (прежде всего ганглиоблокаторы), антигистаминные и десенсибилизирующие средства, биостимуляторы, сосудорасширяющие препараты. Дополнительное лечение: НПВС (диклофенак и т.п.), транквилизаторы, анти-денрессанты, физиотерапия. Общие рекомендации по лечению вегетативных прозопалгий. При всех указанных в этом разделе формах вегетативной прозопалгий в случаях невралгических приступов показано применение карбамазепина или других противоэпилеп-тичсских препаратов, которые обычно оказывают мембраностабилизирующее действие и тормозят распространение импульсов из очага патологически высокого возбуждения. Для поддержания более длительной ремиссии целесообразно противоэпилептические препараты менять через каждые 5—6 мес, иногда приходится прибегать к их комбинации. При непароксизмальных (перманентных) лицевых болях противоэпилептические средства обычно неэффективны. В таких случаях применяются НПВС. Их аналгезирующее действие усиливается при приеме антидепрессантов, транквилизаторов, барбитуратов, антигиста-минных средств, проведении физиотерапевтических методов лечения. 28.3.3. Другие прозопалгий Холодовая лицевая боль. Клинические появления. Значительная по интенсивности боль в лобно-глазничной области всегда провоцируется охлаждением головы или шеи. Охлаждение может быть следствием пребывания на морозе, купания в прохладной воде. Иногда болевой приступ можно спровоцировать употреблением холодных напитков или мороженого. Для уточнения диагноза может быть существенно сопоставление информации, полученной при допплеросонографии и особенно при тепловизионном обследовании в периоды нормального самочувствия больного и во время приступов прозопалгий. Н. Wolf (1981) и И.Д. Стулин (1981) объясняют возникновение холодовой лицевой боли спазмом ветвей сонных артерий в связи с повышенной чувствительностью к холоду рецепторов каротидных синусов, которые с обеих сторон прилежат к гортани. После прекращения охлаждения боль исчезает через 15—20 мин. Одновременно нормализуются и данные ультразвукового и термографического исследования. Лечение. Назначают спазмолитики, анальгетики, тепловые процедуры. С целью профилактики желательно избегать охлаждения и употребления охлажденных напитков, мороженого. Болевая дисфункция височно-нижнечелюстного сустава (синдром Костена). Височно-нижнечелюстной сустав участвует в жевании, глотании, артикуляции. Чувствительная иннервация его осуществляется главным образом ветвями тройничного нерва, однако участие в этом процессе принимают и веточки малого затылочного нерва, а также блуждающего нерва, аиастомозируюшего с ветвями языкоглоточного нерва. Движения нижней челюсти обеспечивают главным образом жевательные мышцы, иннервируемые двигательной порцией третьей ветви тройничного нерва. Особенности иннервации сустава обусловливают характер ирритации боли. Поражение сустава провоцируется неправильным зубным прикусом, патологией зубов, пародонта, травмой, воспалительными процессами в зубо- челюстной системе, при которых неравномерно распределяется жевательная нагрузка. Причиной болей в височно-нижнечелюстном суставе может быть патологическая перегрузка жевательных мышц, их спастическое состояние, сопровождающееся ишемией, дегенеративные изменения в суставе, артроз, смещение при этом суставной головки или диска назад, ведущее к сдавлению капсулы сустава. Развитию органических изменений в суставе может способствовать длительное напряжение жевательных мышц в связи с психоэмоциональными расстройствами, бруксизмом (Крестина А.Д., 1991). Клинические проявления. При синдроме Костена характерны постоянные боли в области височно-нижнечелюстного сустава, усиливающиеся при приме пищи, разговоре. Боль иррадиирует в ухо, висок, в поднижнечелюстную область, в шею. При движениях нижней челюстью возможно пощелкивание, хруст в суставе, иногда ограничения движений нижней челюсти. Возможности открывания рта ограничены, при этом отмечается смещение нижней челюсти в сторону. Если рот закрыт, пальпация сустава обычно безболезненна, однако болезненными могут быть жевательные мышцы, особенно латеральная крыловидная мышца. Болевая чувствительность кожи лица и слизистой оболочки рта не изменена. На ЭМГ обычно выявляется асимметрия активности жевательных мышц. Лечение. Необходимо выяснить причину болевой дисфункции височно-нижнечелюстного сустава и принять возможные меры к ее устранению. Обычно показано стоматологическое лечение, устранение нарушений прикуса, выполнение специальных упражнений, направленных на релаксацию жевательных мышц, их новокаиновая блокада. Из лекарственных средств целесообразны диазепам (седуксен, сибазон, реланиум), миорелаксанты (мидокалм, баклофен), НПВС, антидепрессанты. Показаны массаж лица, иглорефлексо-терапия, физиотерапия. Глоссалгия, стомалгия. В возникновении почти постоянных болей и парестезии в языке и слизистой оболочке рта играют роль местные и общие причинные факторы. Местные причины разнообразны (механические, физические, химические), среди них — раздражение слизистой оболочки полости рта острыми краями дефектных зубов, некачественными протезами, отложениями зубного камня. Причиной чувства дискомфорта, болевых ощущений во рту может быть гальваноз — разные металлы, используемые при протезировании, а также аллергические реакции на зубные протезы из акриловой пластмассы, полная или частичная адентия, стертость зубов, последствия послеинъекцион-ных осложнений, травматичного удаления зубов, заболевания слизистой оболочки рта (кандидоз, красный плоский лишай). Многие авторы первостепенное значение при стомалгии, глоссалгии придают заболеваниям пищеварительной системы (хронический гастрит, энтероколит, язвенная болезнь желудка и двенадцатиперстной кишки, гепатохоле-цистит). Возможной причиной стомалгии, глоссалгии считают также сахарный диабет, климакс. В таких случаях нарушения соматовисцеральной импульса-ции воздействуют на структуры тригеминальной системы, имеющей непосредственное отношение к иннервации языка, что сказывается повышением его сенсорной возбудимости. Проявления болевых ощущений в языке и слизистой оболочке полости рта могут провоцироваться психотравмирующими ситуациями (Винокурова В.Д. и др., 1991). Характерны боли и парестезии (жжение, саднение, распирание) при глоссалгии — в языке, при стомалгии — в деснах, слизистой оболочке полости рта, иногда и глотки. Степень выраженности этих ощущений может быть различной (иногда они мучительны) и меняется в течение суток. Патогномонич-но для стомалгии и глоссалгии снижение или полное исчезновение болевых ощущений во время еды. Чаще они проявляются в возрасте 35—55 лет, иногда возникают и у детей. Лечение. Проводят санацию полости рта, лечение заболеваний пищеварительного тракта, назначают седативные средства, транквилизаторы, антидепрессанты, применяют иглорефлексотерапию, психотерапию.
Читать далее
Источник
Болезни вегетативных узлов лица. Невралгия ресничного узлаНевралгия ресничного узла (невралгия, синдром Шарлена) характеризуется приступообразными болями в глазном яблоке, у корня носа, иногда во всей половине носа, с гиперемией и усиленной секрецией слизистой оболочки носа, с покраснением конъюнктивы, слезотечением на стороне боли. Невралгия Шарлена сопровождается кератитом или иритом. Причиной невралгии Шарлена чаще всего служит этмоидит, интоксикация, в том числе эндогенная (диабет), травма, глаукома, заболевания конъюнктивы, роговицы. Близка к описанной картине невралгия длинных ресничных нервов. Причиной ее является дисфункция вегетативной нервной системы, нередко обусловленная инфекцией, интоксикацией. Клиника невралгии складывается из следующих симптомов: пароксизмальных стягивающих болей в области глазного яблока или в глубине глазницы. Боль чаще всего возникает вечером или утром, длится часами или сутками, сопровождается гиперемией и отечностью вокруг глаза, светобоязнью, слезотечением, частым миганием, сужением глазной щели, инъецированием склер, выпадением или снижением корнеального и конъюнктивального рефлексов, нарушением зрачковых реакций, болезненностью глазных яблок при пальпации, внутреннего угла глазницы. Нередко и процесс вовлекаются обе стороны. Невралгия крылонебного узла (Слудера) развивается при поражении крылонебного узла и его корешков, а именно ветвей верхнечелюстного нерва или видиевых нервов (см. выше). Отходящие от крылонебного узла или проходящие через него чувствительные ветви верхнечелюстного нерва иннервируют глазницу, слизистую оболочку основной и решетчатой пазух, носовой Полости, неба, миндалин, верхней десны. Отсюда и зона распространения боли. Боли обычно возникают в виде приступов, локализуются в области корня носа, в глазном яблоке, вокруг глаза, верхней, реже нижней челюсти, зубах, распространяются к виску, уху. Особенно интенсивная боль ощущается в точке, находящейся в 5 см кзади от сосцевидного отростка. У некоторых больных боль тянется к затылку, шее, лопатке, плечу. При очень выраженных пароксизмах доходит до предплечья, кисти. Иногда локализуется в твердом Исбе, горле. Приступ боли может сопровождаться мерцающими скотомами, извращением вкуса, слюнотечением. У некоторых больных можно обнаружить герпетические высыпания в области твердого и мягкого неба; расстройства чувствительности (аналгезия, гипестезия, гиперестезия) в зоне иннервации конечных ветвей скулового, скуло-лицевого или скуло-височного нервов. Вегетативные синдромы при невралгии Слудера: покраснение и припухлость слизистой носа, слезотечение, светобоязнь, иногда одышка астматоидного типа. Причиной невралгии являются воспалительные заболевания, опухоли, травмы основной, решетчатой пазух. Ганглионит ушного узла характеризуется приступообразными, ноющими, жгучими болями в задневисочной области, у козелка уха, которые иррадиируют в нижнюю челюсть, иногда шею. У некоторых больных возникает ощущение заложенности уха, «хлюпанья» в нем. Во время приступа возможна гиперсаливация, синдром Фрейя. Продолжительность боли от 5 до 40 минут. Ганглионит подчелюстного узла. При нем больного беспокоят постоянные тупые боли в подчелюстной области, сопровождающиеся ощущением напряжения и полноты различных частей лица (языка, губы, виска). На фоне перечисленных ощущений у больных возникают периодические интенсивные боли длительностью от 10 до 60 минут. Болезненная точка пальпируется в подчелюстном треугольнике. Иногда у больного во время приступа имеет место гиперсаливация или, наоборот, сухость во рту. Ганглионит подъязычного узла. Тупые боли локализуются в подъязычной области, языке, в меньшей степени — в подчелюстной зоне. Боли периодически усиливаются, приобретая резкий характер. Болевая точка располагается под горизонтальной ветвью нижней челюсти на 2, 5 см позади нижнечелюстного гребешка. При ганглионите подъязычного узла также может наблюдаться нарушение слюноотделения — сухость во рту или усиленная саливация.
Учебное видео по анатомии тройничного нерва и его ветвейДругие видео уроки по данной теме находятся: Здесь — Также рекомендуем «Дифференциация поражений тройничного нерва. Похожие на тройничную невралгию синдромы» Оглавление темы «Патология тройничного нерва. Лицевой нерв»: |
Источник


