Менингококковый менингит головная боль
Менингит является частой формой нейроинфекционных патологий. Актуальность проблемы заключается в тяжелом течении болезни, высокой смертности, множестве этиологических патогенов, которые вызывают болезнь. Все больше возникает случаев резистентности возбудителей заболевания к антибактериальным средствам. Разберемся, что это за болезнь и как предотвратить ее осложнения.
Неврологи объясняют, что менингит – это такое заболевание, которое поражает мягкую мозговую оболочку. Воспаление сопровождается общей интоксикацией, повышенным внутричерепным давлением, изменением состава цереброспинальной жидкости (ликвора), а также характерными менингеальными признаками. Болезнь делится на бактериальные и вирусные, гнойные, серозные и смешанные формы.
Бактериальные виды
Бактериальные менингиты бывают первичными и вторичными. К первичным относятся следующие виды менингитов:
· менингококковый;
· гемофильный;
· пневмококковый.
В случаях, когда основная болезнь осложняется воспалением оболочки мозга, менингит относят к вторичным формам. Основными путями инфицирования являются гематогенный, лимфогенный, контактный, посттравматический.
Менингококковая инфекция
Основным источником бактериального первичного менингита является менингококк рода Neisseria. Возбудитель при температуре ниже 350С быстро теряет способность к размножению. Выделяют несколько типов менингококков. Вспышки заболевания вызывают типы В и С, единичные случаи встречаются при инфицировании менингококками типа А, В, С, Y.
Пневмококк как причина
Пневмококк занимает второе место в единичных случаях инфицирования. Такой вид заболевания отличается тяжелым течением с множественными осложнениями. В большинстве случаев заканчивается смертью. Возбудитель болезни – Streptococcus pneumoniae.
Туберкулезная инфекция
Туберкулезный менингит развивается при проникновении через гематоэнцефалический барьер микобактерий туберкулеза. Основной способ инфицирования – гематогенный или лимфогенный. Возникает вторично как осложнение туберкулеза легких, мочевыделительной системы. Иногда патология развивается при туберкулезе костей черепа или позвоночного столба.
Стафилококковый возбудитель
Стафилококковым менингитом заболеть можно в случаях инфицирования бактериями St. aureus, St. epidermidis. Инфекция чувствительна к нагреванию и действию чистого спирта, под влиянием дезинфектантов быстро погибает. Обычно развивается как вторичная форма. К группе риска относятся люди, у которых в анамнезе:
· черепно-мозговые травмы;
· наркотическая зависимость;
· операции на головном мозге;
· бактериальные синуситы;
· ликворотечение (ликворея);
· гнойное расплавление кости (остеомиелит).
В группу риска попадают люди, которые вынуждены часто делать инъекции, проводить гемодиализ. Менингит может развиваться на фоне длительного проведения искусственной вентиляции легких, ненадлежащим уходом за катетерами магистральных сосудов.
Гнойный характер воспалительного процесса
При гнойном характере менингита в клеточном составе ликвора преобладают нейтрофилы. Диагноз гнойного воспаления практически всегда ставится при бактериальной форме заболевания. В редких случаях гнойный процесс возникает при протозойной или паразитарной инфекции.
Вирусная форма
К возбудителям менингита относятся и вирусы. Чаще встречаются вторичные формы вирусных менингитов в виде проявления молниеносной формы или осложнениями основной патологии. К таковым относят:
· энтеровирусы;
· вирусы паротита.
Серозный характер воспаления
Обычно вирусная инфекция является причиной серозного воспаления. Может носить асептический характер. При серозном воспалении продуцируется серозный экссудат, который содержит небольшое количество лейкоцитов. Эта форма не сопровождается некрозом клеток с образованием гноя. Обычно встречается у детей с 3 до 6 лет.
От чего возникает?
Причинами вирусного менингита являются:
· корь;
· паротит;
· энтеровирусные инфекции;
· краснуха;
· ветрянка;
· герпес;
· цитомегаловирус.
Герпетический менингит протекает в острой и хронической форме. Является часто осложнением кожно-висцеральных форм герпесной инфекции.
При кори менингит развивается в остром периоде болезни на пятые сутки после появления сыпи. В клинической картине при коревом менингите на первом месте стоит развитие длительной комы, двигательные расстройства, нарушение функции органов таза.
Грибковая форма
Грибок Cryptococcus neoformans является возбудителем криптококкового менингита. У людей с нормальным иммунитетом носительство этой инфекции не доставляет проблем. Однако у больных ВИЧ или СПИД грибок вызывает воспаление менингеальных оболочек.
Заболевание протекает остро с точечными кровоизлияниями в твердые и мягкие оболочки, отеком мозга. Воспаление распространяется на ствол и основание мозга. Эти отделы отвечают за жизненно важные процессы. Часто заканчивается летальным исходом.
Как начинается инкубационный период болезни?
Возбудители влияют на длительность инкубационного периода. При инфицировании вирусами до начала проявления первых симптомов проходит в среднем 2–4 дня. У бактериальной инфекции инкубационный период более длительный – от трех дней до двух недель.
Как начинается менингит:
· повышается температура;
· нарушается сон;
· развивается общая слабость;
· возникают мышечные боли.
Так как заболевание развивается незаметно в большинстве случаев, понять, что у тебя менингит в продромальном периоде практически невозможно. В дальнейшем возникает разгар симптоматики с характерными клиническими проявлениями.
Какими симптомами проявляется у взрослых?
В зависимости от того, как проявляется менингит, различают молниеносную, острую, подострую и хроническую форму болезни. В клинической картине выделяют несколько синдромов:
1. Синдром высокого внутричерепного давления. Проявляется интенсивной головной болью, не исчезающей после приема ненаркотических анальгетиков. На высоте болевого синдрома возникает рвота полным ртом, после которой не приходит облегчение. У больного возникает повышенная чувствительность к звукам, свету, прикосновениям, появляются головокружения и галлюцинации.
2. Синдром отека мозга: высокое ВЧД, дислокация и вклинение мозга.
3. Менингеальный синдром проявляется напряжением длинных мышц затылка, туловища и конечностей, болезненностью при надавливании на точки выхода тройничного нерва.
При присоединении воспаления головного мозга (энцефалита) возникают судороги, расстройства функций жизненно важных органов, афазия, параличи.
Симптомы у детей
Независимо от чего возникает заболевание, клиническая картина у детей складывается из нескольких симптомов:
· инфекционные: высокая температура, тахикардия, синюшность носогубного треугольника, вялость;
· общемозговые: отек мозга, изменения в глазном дне вследствие гидроцефалии, судороги;
· менингеальные: напряженность затылочных мышц.
У грудничков гидроцефалия проявляется выбуханием родничка и судорогами. Малыш проявляет беспокойство, кричит.
Менингококковая инфекция у детей
Менингококковая инфекция чаще поражает детей зимой и весной. Ребенок инфицируется в закрытых коллективах (школа, детский сад). Менингококк может жить на слизистой оболочке носоглотки, не причиняя при этом вреда ребенку. Защитный барьер не позволяет инфекции проникнуть в кровеносную систему. Такое здоровое носительство менингококковой инфекции наблюдается в 15% случаев.
Назофарингит, вызванный менингококком, проявляется следующими признаками:
· повышение температуры;
· головокружение;
· боль в ушах;
· бледность кожи;
· покраснение горла;
· заложенность носа;
· насморк.
При проникновении инфекции в кровь и лимфу, развивается тяжелая генерализованная форма болезни. Поражается не только мозг, но и почки, сердце, легкие. К счастью, случается это редко.
Как распознать реактивное течение?
При реактивном течении уже с первых часов от начала заболевания наблюдается нарушение сознания, судороги. Это свидетельствует о развитии отека мозга. Признаки реактивного менингита:
· высокая температура;
· одышка;
· сухая кожа;
· отсутствие аппетита;
· диспепсия;
· головная и боль рвота «фонтаном»;
· кровотечения.
Через несколько часов после заражения на коже возникает сыпь (точечная или обширные кровоизлияния) на ягодицах, ногах, веках. При надавливании сыпь не исчезает. В тяжелых случаях ткань на месте кровоизлияний некротизируется и отторгается, оставляя рубцы.
Как определить энцефалитный менингит?
Энцефалитный менингит относится к первичным формам вирусного поражения. Переносчиком инфекции являются иксодовые клещи в активный их период (весна, лето). Проникая в кровь после укуса насекомого, вирус быстро размножается в нервной системе, кишечнике, органах с лимфоидной тканью. В некоторых случаях инфекция длительно персистирует, не проявляя признаков. Болезнь начинается остро резким повышением температуры, ознобом, головокружением.
Как распознать вирусный менингит:
· снятого с кожи клеща отдают в лабораторию, где его проверят на наличие возбудителя;
· сдают кровь на анализы: ИФА, ПЦР.
Иммуноферментный анализ на менингит позволяет выявить инфекцию через 3 недели после инфицирования. Чтобы выявить заболевание на ранней стадии назначают метод ПЦР.
Отогенный характер воспаления
При проникновении инфекции из среднего уха в мозговые оболочки развивается отогенный менингит. Болезнь возникает на фоне острого или хронического отита. Возбудителем обычно является стрептококк или стафилококк. Патология сопровождается характерной симптоматикой с возникновением интоксикации, поражением нервной системы.
Следует обратить внимание на изменение характера головной боли при развитии менингита. Локальная боль в области пораженного уха становится диффузной, интенсивной, отдающей вниз по позвоночнику.
Диагностика: анализы и тесты
Врач проводит неврологический осмотр, который включает следующие тесты на менингит:
· симптом Кернига;
· симптом Брудзинского;
· ригидность затылочных мышц.
Выраженность ригидности мышц и симптома Кернига определяют тяжесть течения заболевания. Диагностика менингита включает также лабораторные методы исследования ликвора и крови. Определяют возбудителя инфекции, форму — первичный или вторичный менингит, как он развивался.
Чтобы оценить состояние пациента, назначают инструментальные методы:
· рентген головы, грудной клетки, носоглотки;
· ЭХО головного мозга;
· ЭКГ;
· МРТ;
· ЭЭГ;
· КТ.
Сбор анамнеза во время осмотра позволяет установить предполагаемую причину инфицирования. В случаях, когда в ликворе не обнаруживают возбудителя болезни, говорят об асептическом менингите.
Лечение
При подозрении на менингит у взрослых, назначают догоспитальное лечение:
· гормональные средства (Преднизолон);
· мочегонные препараты (Лазикс);
· кардиотонические медикаменты (Кордиамин);
· противосудорожные лекарства (Реланиум).
Пациентов лечат в реанимационном отделении. Лечение менингита включает назначение лекарств, которые устраняют причину воспаления. Больному назначают антибиотики при менингите с учетом их проникновения через гематоэнцефалический барьер и чувствительность инфекции. Детям назначают:
· Цефотаксим;
· Цефтриаксон;
· Левомицетин;
· Ампиокс;
· Амикацин;
· Мепенем.
Взрослым прописывают препараты пенициллинового ряда, цефалоспорины, Гентамицин. Если у больного иммунодефицитное состояние, назначают Ванкомицин, Ампициллин, Цефтазидим с Биссептолом. Антибиотики вводят по показаниям внутриартериально, внутривенно, внутрилюмбально.
Важно! Эффективность лечения вторичных менингитов зависит от успешной санации первичного очага.
При клещевом энцефалите назначают:
· иммуноглобулины против вируса;
· Рибонуклеазу;
· Рибавирин;
· Амфоглюкамин с Амиксином.
Синдромальная терапия выполняет следующие задачи:
· подключение пациента к аппарату искусственной вентиляции легких;
· борьба с шоком (восстановление кровотока в органах);
· дезинтоксикация (коррекция реологических нарушений);
· противоотечное лечение (купирование или предупреждение отека мозга);
· защита головного мозга: витамины, Унитиол, ноотропы;
· восполнение энергозатрат: энтеральное и парентеральное питание.
Для устранения симптомов показаны анальгетики, противовоспалительные средства, обволакивающие препараты для желудка. Уделяется внимание профилактике осложнений и иммунной коррекции.
Какими последствиями опасен?
К серьезным осложнениям относятся отек и набухание мозга. Осложнениями после менингита будут неврологические нарушения, снижение когнитивных функций, паралич. Последствиями у взрослых могут быть:
· нарушение зрения и слуха;
· эпилепсия;
· повышение внутричерепного давления;
· мигрень;
· атаксия;
· арахноидит;
· нарушение функций гипофиза;
· деменция;
· изменения психики;
· несахарный диабет.
Последствиями бактериального менингита являются полиорганная недостаточность, формирование кист или абсцессов головного мозга, воспаление желудочков головного мозга.
Можно ли умереть от менингита?
Большую роль в прогнозе для пациентов играют осложнения, которые и определяют, можно ли умереть от менингита. Неблагоприятными факторами является наличие следующих сопутствующих болезней:
· злокачественные новообразования;
· патологии крови;
· черепно-мозговые травмы;
· эндокринные заболевания;
· алкоголизм, наркомания;
· ВИЧ, СПИД;
· дистрофия.
Поздняя госпитализация и неправильное лечение в большинстве случаев приводят к смерти пациентов. Среди детей смертность выше от бактериальной формы заболеваемости. Менингококцемия, гнойное поражение, отек мозга – это то, чем опасен менингит. Наличие этих осложнений увеличивает летальность.
Как передается от человека к человеку?
От возбудителя зависит, как передается менингит от человека к человеку. Выделяют несколько путей передачи менингита:
· контактно-бытовой: пневмококк, палочка Афанасьева-Пфейфера (редко), стрептококк;
· эндогенный (занос из места локализации в кровь): стафилококк, синегнойная палочка, токсины энтеробактерий;
· алиментарный (через пищу): стрептококк.
Есть и другие способы заражения, так как менингит человеку передается от животных или паразитов. Например, лептоспиры проникают водно-контактным путем через слизистые и кожу, вызывая лептоспирозный менингит как осложнение. Источник инфекции – животные. Клещевой энцефалит имеет трансмиссионный путь передачи от клеща к человеку.
Заразен или нет?
Заразен или нет менингит, зависит от путей передачи. Бактериальный и вирусный менингит заразен. В случаях, когда воспаление вызывают паразитарная и грибковая инфекция, менингит не заразен. Не передается заболевание, если оно возникло на фоне опухолей мозга, травм головы, операций, аутоиммунных патологий (системная красная волчанка).
Передается ли воздушно-капельным путем?
Передается ли менингит воздушно-капельным путем, зависит от возбудителя. Таким путем передаются:
· менингококк;
· пневмококк (при вспышках);
· палочка Афанасьева-Пфейфера;
· стрептококк;
· энтеровирусы;
· вирус паротита.
Резервуаром и переносчиком инфекции является человек.
Менингококцемия, или сепсис
Острый менингит при переходе в генерализованную форму осложняется менингококцемией, или сепсисом. Начинается с высокой температуры, через несколько часов появляется геморрагическая сыпь на теле.
Клиническая картина интоксикации организма быстро нарастает, возникает полиорганная недостаточность. Температура может быть выше 41 градуса. Часто заканчивается смертью при несвоевременном обращении к врачу.
Меры профилактики
Профилактика болезни включает несколько правил. Учитывая, как можно заболеть менингитом, выделяют специфические и неспецифические мероприятия по предупреждению патологии.
Образ жизни
Исключение факторов риска играет важную роль в профилактике. Рекомендуют:
· избегать стрессов и физических перегрузок;
· санировать очаги инфекции ЛОР-органов;
· лечить болезни легких и бронхов под контролем врача;
· укреплять иммунитет;
· не находиться в местах скопления людей в периоды вспышек болезни;
· носить марлевую повязку при риске заражения;
· избегать походов на природу в период активности иксодовых клещей.
Детей с ослабленным иммунитетом не рекомендуется рано отдавать в детские сады (ясли).
Прививка
Вакцинация относится к специфической профилактике менингита. По показаниям рекомендуют делать прививки от:
· менингококковой инфекции;
· пневмококковой инфекции;
· гемофильной инфекции;
· клещевого энцефалита.
Выбор вакцины зависит от возраста пациента и состояния иммунной системы. Так как заболевание имеет полиэтиологическую природу, нет гарантии, что вакцинация на 100% предупредит развитие воспаления оболочек мозга.
Заключение
Менингит является грозным заболеванием с высоким риском развития осложнений и летального исхода.
При появлении высокой температуры, стойких головных болей, скованности мышц необходимо вызывать врача скорой помощи.
Ранняя диагностика и лечение помогут избежать неврологических расстройств в дальнейшем.
Если Вам понравилась статья пожалуйста поставьте Лайк и подпишитесь на канал, чтобы не пропустить новый материал!
Информация, размещенная на канале Дзен, носит ознакомительный характер. Обязательно проконсультируйтесь со специалистом.
Источник

Менингококковый менингит – это форма менингококковой инфекции, которая характеризуется гнойным воспалением мягкой и арахноидальной оболочек головного мозга. Заболевание сопровождается типичной триадой клинических признаков (головной болью, лихорадкой и рвотой), менингеальными знаками, общемозговыми и общетоксическими симптомами. Менингит может сочетаться с менингококцемией, осложняться инфекционно-токсическим шоком, недостаточностью надпочечников, энцефалитом. Решающее значение в диагностике играют методы лабораторной идентификации возбудителя. Основу лечения составляет антибактериальная и патогенетическая терапия.
Общие сведения
Менингококковую природу имеют 80% первичных бактериальных менингитов. В виде спорадических случаев или небольших вспышек патология регистрируется повсеместно. Наибольшая распространенность отмечается в странах Африки и Азии – только в «менингитном поясе» (от Сенегала до Эфиопии) ежегодно выявляют около 30 000 заболевших. В западных странах жители страдают с частотой 0,9-1,5 случаев на 100 тыс. населения, общемировая статистика свидетельствует о 0,5 млн. пораженных. Пик заболеваемости обычно приходится на зимне-весенний период. Менингит может развиваться в любом возрасте, но большинство случаев диагностируются у детей и подростков (80%), молодых людей – без существенных гендерных отличий.
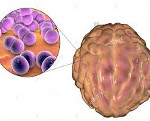
Менингококковый менингит
Причины
Этиологическим фактором менингококкового менингита является менингококк – Neisseria meningitidis. Это парно расположенная шаровидная грамотрицательная бактерия (диплококк), окруженная капсулой с ресничками. Возбудитель обладает низкой устойчивостью к факторам внешней среды, быстро погибает под действием ультрафиолетовых лучей, высоких и низких температур. Менингококки относятся к аэробам, чувствительны к показателям pH, дезинфицирующим агентам.
Микроб имеет сложную антигенную структуру. Различают 13 серогрупп N. meningitidis, отличающихся составом специфического капсульного полисахарида. Наиболее распространены штаммы групп A, B, C, в последнее время регистрируют рост частоты выявления бактерий с антигенами Y и W-135. Возбудителю присуща высокая изменчивость: он подвергается L-трансформации с потерей капсулы, показывает гетероморфный рост, приобретает резистентность к химиопрепаратам.
Главным фактором патогенности менингококка считается эндотоксин – липоолигосахаридный комплекс, выделяющийся при разрушении микробной клетки. Возбудитель способен вырабатывать и ряд других повреждающих веществ (гемолизин, протеазы, гиалуронидазу), проникать сквозь гематоэнцефалический барьер. Фиксация к назофарингеальному эпителию происходит благодаря ресничкам, а капсула защищает бактерию от механизмов фагоцитоза.
Предрасположенность к развитию менингококкового менингита формируется в условиях снижения местной и общей резистентности организма. Факторами риска признаются врожденный дефицит комплемента, ВИЧ-инфекция, анатомическая или функциональная аспления. Слизистая оболочка носоглотки повреждается при курении и ОРВИ, что повышает риск бактериальной инвазии. Распространению инфекции способствует большая скученность населения.
Патогенез
Передача возбудителя происходит воздушно-капельным путем от больных менингококковой инфекцией или бессимптомных носителей. Входными воротами становится слизистая носоглотки, где развивается первичный воспалительный процесс. В 10-20% случаев микробы, преодолев защитные механизмы, проникают в кровоток, где размножаются, инициируя кратковременную бактериемическую фазу. В субарахноидальные пространства головного мозга нейссерии заносятся гематогенным путем, реже – лимфогенно, периваскулярно и периневрально через пластинку решетчатой кости.
При размножении менингококка развивается вначале серозно-гнойное, затем гнойное воспаление мягкой и паутинной оболочек. Чаще всего поражаются конвекситальные поверхности и основание головного мозга, иногда процесс распространяется в спинальном направлении. Макроскопически мягкая оболочка выглядит отечной, гиперемированной, мутной, поверхность мозга будто покрыта шапочкой из гноя. Микроскопическая картина представлена выраженной инфильтрацией полиморфноядерными мононуклеарными клетками. Спаечный процесс может вызвать закупорку путей ликворооттока.
Классификация
Согласно клинической классификации менингококковой инфекции, менингит относится к ее генерализованным формам. С учетом выраженности патологического процесса инфекция может протекать в легкой, среднетяжелой, тяжелой или крайне тяжелой формах. Менингит, вызванный N. meningitidis, является гнойным. Клинически он представлен следующими вариантами:
- Классический. Инфекционный процесс имеет изолированный характер, поражаются только мягкая и паутинная оболочки головного мозга.
- Смешанный. Картина менингита дополняется признаками воспаления мозгового вещества (менингоэнцефалита), бактериемией (менингококцемией).
- Осложненный. Сопровождается развитием локальных и системных осложнений, обусловленных влиянием воспалительных изменений или токсинов возбудителя.
По длительности патологический процесс бывает острым (до 3 месяцев), затяжным (до полугода), хроническим (свыше 6 месяцев). В зависимости от локализации пораженных церебральных структур менингит подразделяется на конвекситальный (большие полушария), базальный (нижняя поверхность) и спинальный. Дополнительно выделяют ограниченную и тотальную формы.
Симптомы менингококкового менингита
Началу болезни обычно предшествует назофарингит, но симптомы могут возникнуть внезапно, на фоне полного благополучия. С большим постоянством в клинической картине обнаруживают так называемую менингеальную триаду – головные боли, лихорадку, рвоту. Температура резко поднимается до 40-42° C, сопровождается сильным ознобом. Мучительные головные боли носят диффузный давяще-распирающий или пульсирующий характер, локализуются преимущественно в лобно-теменной области, усиливаются в ночное время, при перемене положения головы, действии внешних раздражителей.
Рвота при менингококковом менингите возникает без предшествующей тошноты, «фонтаном», не приносит облегчения. Клиническая картина дополняется кожной гиперестезией, повышением чувствительности к звуковым, световым и болевым стимулам, запахам. Иногда уже в первые часы болезни возникают тонико-клонические судороги. Важное место в структуре общемозговых симптомов занимает психомоторное возбуждение и нарастающие расстройства сознания – от оглушения до комы.
Среди объективных симптомов на первое место выходят менингеальные знаки, которые появляются в самом начале заболевания и быстро прогрессируют. Наиболее постоянными являются ригидность затылочных мышц, симптомы Кернига и Брудзинского (верхний, средний, нижний). У детей отмечают признак Лесажа, выбухание и пульсацию родничка. Пациент принимает вынужденную позу – лежа на боку с запрокинутой назад головой и подтянутыми к животу коленями. Выраженность менингеального синдрома может не соответствовать тяжести патологии.
При неврологическом осмотре часто выявляют асимметрию сухожильных и кожных рефлексов, ослабляющихся по мере нарастания интоксикации, патологические стопные знаки. Базальные менингиты сопровождаются поражением черепных нервов, особенно III, IV, VII, VIII пар. Наличие стойкого красного дермографизма говорит о сопутствующих вегетативных расстройствах. Признаками интоксикации являются вначале тахикардия, а затем относительная брадикардия, гипотония, приглушенность сердечных тонов. У пациентов учащается дыхание, язык обложен грязно-коричневым налетом, сухой.
Осложнения
Крайне неблагоприятным вариантом является молниеносное течение болезни с отеком-набуханием головного мозга. Ситуация угрожает вклинением стволовых структур в большое затылочное отверстие черепа, что ведет к нарушению витальных функций. Медленное разрешение гнойного воспаления опасно развитием гидроцефалии, у детей младшего возраста могут возникать церебральная гипотония, субдуральный выпот.
Результатом тяжелых или сочетанных форм менингококкового менингита становятся инфекционно-токсический шок, острая надпочечниковая недостаточность. При запоздалом или неадекватном лечении гнойный процесс переходит на эпендиму желудочков и мозговое вещество, осложняясь вентрикулитом (эпендиматитом), энцефалитом. В поздние сроки отмечается риск глухоты, эпилепсии, задержки психомоторного развития у детей.
Диагностика
Установить происхождение менингококкового менингита на основании клинических данных удается при его сочетании с бактериемией. На вероятную этиологию изолированных форм болезни косвенно указывает эпидемиологическая и анамнестическая информация (наличие назофарингита, контакт с больным). Точную верификацию патологии обеспечивают лабораторно-инструментальные методы:
- Клинические анализы. Гемограмма показывает выраженный лейкоцитоз со сдвигом формулы влево, анэозинофилию, ускорение СОЭ. В спинномозговой жидкости отмечается полиморфноядерный плеоцитоз, снижение концентрации глюкозы, повышение белка. Изменения в анализе мочи неспецифичны, свидетельствуют о токсических явлениях.
- Бактериоскопия и посев. Менингококки выявляются в нейтрофилах при прямой бактериоскопии окрашенных по Граму мазков. Посев ликвора на сывороточный агар или другие питательные среды дает возможность уточнить культуральные, ферментные, антигенные свойства возбудителя, определить его чувствительность к антибиотикам.
- Серологические тесты. После выделения менингококка идентифицировать его по серогруппам можно при постановке реакции агглютинации. Для обнаружения антител в крови применяют РНГА, экспресс-диагностику проводят с помощью ИФА, методов встречного иммуноэлектрофореза.
- Молекулярно-генетический анализ. В дополнение к стандартным процедурам используют ПЦР, позволяющую выявить бактериальную ДНК. Это быстрый и чувствительный диагностический тест. Особую ценность он приобретает при невозможности выделить возбудителя из ликвора или крови.
- Нейровизуализация. Показаниями для церебральной томографии могут быть нарушения сознания, очаговые неврологические симптомы. КТ головного мозга подтверждает ликворную гипертензию, внутримозговые кровоизлияния, церебральный отек. МРТ с контрастированием предпочтительнее, так как лучше визуализирует менингеальную оболочку, субарахноидальное пространство.
В качестве дополнительного исследования при судорогах для регистрации биоэлектрической активности мозга назначают ЭЭГ. Помощь в диагностическом поиске оказывают офтальмолог (осмотр глазного дна), инфекционист. Заболевание необходимо дифференцировать с менингитами иной этиологии, эпидуральным абсцессом, субдуральной эмпиемой. Следует исключать энцефалиты, острый рассеянный энцефаломиелит, субарахноидальную гематому.
Лечение менингококкового менингита
Любые формы генерализованной инфекции сопряжены с высокой опасностью летального исхода и тяжелых осложнений. Поэтому менингококковый менингит должен рассматриваться как неотложное состояние, требующее срочной госпитализации в профильный стационар. Обычно пациенты сразу попадают в палату интенсивной терапии под круглосуточное наблюдение специалистов. Им показан строгий постельный режим. Основой лечения является фармакотерапия:
- Этиотропная. Центральное место отводится антибиотикотерапии препаратами пенициллинового (бензилпенициллином, ампициллином) или цефалоспоринового ряда (цефтриаксоном, цефотаксимом). Альтернативными медикаментами выступают карбапенемы, хлорамфеникол. Сначала назначается эмпирическая терапия, которая затем корректируется с учетом данных антибиотикочувствительности.
- Патогенетическая. Для купирования отека головного мозга используются глюкокортикоиды, осмотические и петлевые диуретики (маннитол, фуросемид). Гемодинамическая нестабильность и токсикоз требуют инфузионной поддержки (кристаллоидами, коллоидами, плазмой), введения вазопрессоров, оксигенотерапии. В тяжелых случаях проводят экстракорпоральную детоксикацию.
- Симптоматическая. В комплексном лечении менингококкового менингита применяют симптоматические препараты. При судорожной активности показаны антиконвульсанты (диазепам, натрия оксибутират). Высокую лихорадку купируют жаропонижающими средствами.
Выписка из стационара осуществляется при полном клиническом выздоровлении. Все пациенты, перенесшие менингококковый менингит, должны находиться под диспансерным наблюдением невролога с прохождением регулярного обследования. Последствия и остаточные явления устраняются комплексной реабилитацией, которая включает физиотерапию, лечебную гимнастику, когнитивную коррекцию.
Прогноз и профилактика
При своевременной специфической терапии менингококкового менингита прогноз относительно благоприятный, сочетанные и осложненные формы существенно ухудшают исход. Генерализованная инфекция всегда сопряжена с риском жизнеугрожающих состояний – даже на фоне лечения уровень летальности составляет 10-15%. Плохими прогностическими факторами считают очаговую неврологическую симптоматику, нарушение сознания, лабораторные сдвиги (анемию, тромбоцитопению, лейкопению).
Профилактика подразумевает воздействие на все звенья эпидемического процесса. В отношении источника инфекции проводят раннее выявление, изоляцию и лечение больных, санацию носителей. Разорвать механизмы передачи помогают санитарно-гигиенические мероприятия, дезинфекция в очаге. Для создания специфического иммунитета у восприимчивых лиц рекомендуют вакцинацию против менингококковой инфекции. Повышению неспецифической резистентности способствует закаливание, своевременная терапия респираторных заболеваний.
Источник


