Сильное головокружение болезнь паркинсона

Болезнь Паркинсона как причина старческого головокружения — клиника, диагностикаРанняя диагностика болезни Паркинсона может быть весьма сложной. Односторонний тремор покоя, наиболее характерный признак заболевания, отсутствует на ранних стадиях более чем у половины пациентов и иногда на всем протяжении заболевания. Вместо этого больные могут жаловаться на неустойчивость, потерю ловкости, чувство скованности и боли в мышцах. При обследовании можно найти гипокинезию: пациенту предлагают быстро выполнять попеременные движения руками либо встать со стула и повернуться на месте на 360°, что должно быть выполнено не больше чем за 6 движений (шагов). Одностороння гипокинезия в руке — еще один ранний признак, тогда как характерная медленная, с мелкими шагами, шаркающая походка, сопровождающаяся покачиванием, и постуральная неустойчивость развиваются позже. Ригидность лучше всего заметна, когда пациент выполняет хватательные движения одной рукой, пока врач исследует тонус в противоположной руке. Улучшение симптомов после однократного приема 125 или 250 мг леводопы (после премедикации домперидоном для предотвращения тошноты) — еще один диагностический критерий болезни Паркинсона.
Другие синдромы (хуже поддающиеся лечению) паркинсонизма обычно диагностируют по наличию дополнительных симптомов. Например, замедление саккад и ранние падения типичны для прогрессирующего надъядерного паралича; вегетативные симптомы, такие как ортостатическая гипотензия и эректильная дисфункция, характерны для мультисистемной атрофии. Современные противопаркинсонические препараты, такие как леводопа и агонисты дофамина, существенно уменьшают выраженность симптоматики (хотя на поздних стадиях их дозу приходится увеличивать), что подчеркивает важность своевременной постановки диагноза болезни Паркинсона. — Читайте далее «Нормотензивная гидроцефалия как причина старческого головокружения — клиника, диагностика» Оглавление темы «Старческое головокружение»:
|
Источник
Болезнь Паркинсона (другими словами, идиопатический синдром паркинсонизма, дрожательный паралич) — это медленно прогрессирующее неврологическое заболевание, которое характерно для лиц старшей возрастной группы. Мы публикуем 10 симптомов начала болезни Паркинсона. Если вы у себя находите больше одного признака, вам необходимо записаться на прием к доктору.
1. Дрожание конечностей
Замечали ли вы, что иногда немного дрожат пальцы, особенно большой палец руки, подбородок или губы? Дрожит ли нога, когда вы сидите или лежите? Подергивания конечностей — верный признак начала болезни Паркинсона.
Норма
Человека, который позанимался спортом, может ощущать дрожание конечностей. Такой тремор наблюдается также после перенесенной травмы. Еще одна причина дрожи в теле — прием медикаментов.
2. Изменение почерка как симптом болезни Паркинсона
Ваш почерк претерпел изменения в последнее время? Вы вдруг замечаете, что буквы стали меньше, а слова сливаются между собой? Такое внезапное изменение почерка часто свидетельствует о болезни Паркинсона.
Загрузка…
Норма
Существует несколько причин, почему может меняться почерк. Во-первых, возраст, во-вторых, если руки или пальцы скованны, в-третьих, плохое зрение. В любом случае, тогда это происходит постепенно, а не внезапно.
3. Потеря обоняния
Замечали ли вы, что не чувствуете аромат продуктов? Если вам трудно уловить запах бананов, маринованных огурцов или аромат лакрицы, пора обратиться к доктору и исключить вероятность идиопатического паралича. В любом случае, ранняя диагностика болезни дает возможность вовремя начать лечение болезни Паркинсона и предотвратить развитие недуга.
Норма
Обоняние пропадает при простуде, гриппе и заложенности носа. В норме восприимчивость к запахам возвращается при улучшении самочувствия.
4. Симптом болезни Паркинсона — проблемы со сном
Крутитесь в постели, дергаете ногами и при этом крепко спите? А однажды свалились с кровати во сне? Иногда такие явления замечает супруг. И он даже хочет спать отдельно. Расстройства сна могут быть симптомом болезни Паркинсона.
Норма
Иногда человек ворочается с боку на бок во сне, и это не говорит о серьезной патологии.
5. Трудности с передвижением как ранний симптом болезни Паркинсона
Вы чувствуете скованность мышц в теле, руках, ногах? Иногда такая одеревенелость проходит, как только вы начинаете двигаться. Если это остается, ригидность мышц свидетельствует о симптомах болезни Паркинсона. Вы можете заметить, что руки не покачиваются во время ходьбы. Вам говорят, что выглядите зажатым. Первыми признаками дрожательного паралича может быть скованность или боль в плече или бедре. Люди иногда говорят, что их ноги “словно прилипли к полу”.
ЧИТАТЬ ТАКЖЕ: БОЛЕЗНЬ ПАРКИНСОНА
Норма
Если вы повредили себе руку или плечо, то какое-то время на этапе выздоровления вы будете ощущать дискомфорт в этой области. А такие болезни, как, например, артрит суставов, также затрудняют ходьбу.
6. Запор как признак болезни Паркинсона
Вы испытываете трудности с опорожнением кишечника? В таком случае запор может быть признаком болезни Паркинсона. Обратитесь незамедлительно к доктору.
Норма
Обезвоживание организма и недостаток клетчатки в рационе отражается на состоянии кишечника и процессе дефекации. Кроме того, некоторые лекарства могут вызывать запор. Если вы не сторонник диеты и не принимаете препараты, влияющие на стул, посетите своего лечащего врача.
7. Мягкий и низкий голос
Случалось ли вам слышать о себе, что ваш голос стал слишком мягко звучать или наоборот стал хриплым? В случае таких изменений голоса проконсультируйтесь в клинике и исключите вероятность развития болезни Паркинсона.
Норма
Простуда или респираторный вирус могут повлиять на звучание голоса и тембр. Но в норме голос должен восстановиться при выздоровлении.
8. Маска на лице
Вам когда-нибудь говорили, что вы выглядите серьезным, больным или угнетенным, хотя настроение у вас на самом деле нормальное? Это серьезное выражение лица в медицине называется “маска Паркинсона”. Кроме того, если вы или другие люди замечаете, что у вас часто безучастный взгляд или вы редко моргаете, спросите своего доктора о вероятности симптомов болезни Паркинсона.
Норма
Некоторые лекарства могут повлиять на выражение лица. Но реакция, мимика приходят в норму после окончания курса приема медикаментов.
9. Головокружение или обмороки как симптомы болезни Паркинсона
Вы замечали, что часто кружится голова, когда встаете со стула? Такое головокружение и обмороки могут быть признаками гипотонии. А низкое кровяное давление имеет отношение к болезни Паркинсона.
Норма
У всех хотя бы раз в жизни кружилась голова, и ничего страшного в этом нет. Но если это происходит регулярно, обратитесь к доктору.
10. Нарушение осанки
Вы уже не можете стоять прямо, как раньше? Если вы или ваши близкие замечаете, что сутулитесь и наклоняетесь вперед, такое нарушение осанки может свидетельствовать о начале болезни Паркинсона.
Норма
Если у вас испытываете боль в результате травмы, вы не можете стоять ровно, следовательно, осанка нарушена. Кроме того, люди, испытывающие проблемы с суставами, часто горбятся.
Что делать, если болезнь Паркинсона подтверждена
Обсудите со своим доктором план действий:
- Посещение невролога
- Консультации с доктором по профессиональным заболеваниям, физиотерапевтом и логопедом
- Встреча с медицинским социальным работником
- Регулярные упражнения
- Обсуждение проблемы с семьей и друзьями, ведь вы нуждаетесь в поддержке.
Доктора утверждают, что развитие любой болезни можно приостановить при ранней диагностике. Поэтому список симптомов болезни Паркинсона может быть весьма полезен для аудитории. Несмотря на тяжесть заболевания, надежда есть всегда. А выбор квалифицированного доктора может оказаться тем решающим фактором, который поможет в борьбе с идиопатическим параличом.
Источник: National Parkinson Foundation
ЧИТАЙТЕ ТАКЖЕ: КАК ПЛАНИРОВАТЬ ДЕНЬ С БОЛЕЗНЬЮ ПАРКИНСОНА
ЧИТАЙТЕ ТАКЖЕ: ДИЕТА ВЛИЯЕТ НА РИСК БОЛЕЗНИ ПАРКИНСОНА
{
Источник
Если вы тихо говорите, плохо спите и жалуетесь на головокружения, вам точно стоит провериться.
Болезнью Паркинсона страдает примерно каждый сотый человек старше 60 лет. При ней погибают клетки в той области мозга, которая отвечает за двигательные функции, мотивацию, обучение. «Дрожательный паралич» (так называли раньше паркинсонизм из-за характерного подрагивания рук, ног, подбородка) затрагивает не только тело, но и разум. И, к сожалению, это неизлечимо.
Но если распознать болезнь на ранней стадии, её развитие можно замедлить. Вот симптомы , которые должны насторожить. Даже двух-трёх из них достаточно, чтобы срочно проконсультироваться с терапевтом или неврологом.
На какие ранние симптомы болезни Паркинсона надо обратить внимание
1. Дрожь в пальцах, руках, подбородке
Тремор — один из наиболее очевидных и распространённых симптомов болезни Паркинсона. На поздних стадиях заболевания человек не может даже самостоятельно есть: руки дрожат с такой силой, что не позволяют поднести ложку или чашку ко рту. Но и в самом начале легчайшие подёргивания пальцев, рук, подбородка тоже бывают заметны.
В принципе, дрожание конечностей может объясняться и другими причинами. Возможно, вы просто устали. Или перенервничали. Или, к примеру, у вас гипертиреоз — избыток гормонов щитовидной железы, который заставляет тело постоянно быть «на взводе». Проверить, кто виноват, можно просто.
Дрожь при болезни Паркинсона — специфическая. Её называют тремором покоя. Это значит, что та или иная часть тела дрожит, когда находится в расслабленном состоянии. Но стоит начать выполнять ею осознанные движения, подёргивания прекращаются.
Если это ваш случай и тремор покоя проявляется регулярно, поторопитесь к врачу.
2. Сжимающийся почерк
Буквы становятся всё меньше, промежутки между ними всё теснее, слова кучкуются… Такое изменение почерка называется микрографией и свидетельствует о нарушениях в работе центральной нервной системы. Часто микрография связана именно с развитием болезни Паркинсона.
3. Изменения в походке
Движения становятся неравномерными: человек то замедляет шаг, то ускоряется. При этом он может чуть подволакивать ноги — эту походку называют шаркающей.
4. Ухудшение обоняния
Если ещё недавно вы легко отличали запах, положим, розы от аромата пиона, а в последнее время беспомощно принюхиваетесь, это тревожный знак. Ухудшение или потеря обоняния — симптом, наблюдающийся у 90% людей с болезнью Паркинсона.
Впрочем, нюх могут отбивать и другие заболевания — та же болезнь Альцгеймера или Хантингтона. Есть и менее пугающие варианты. Возможно, вы просто слишком много курите или регулярно дышите вредными испарениями. Но в любом случае стоит показать нос врачу.
5. Проблемы со сном
Развивающаяся болезнь Паркинсона серьёзно влияет и на способность спать (высыпаться). Спектр проблем со сном может быть крайне широк:
- бессонница;
- чрезмерная дневная усталость на фоне вроде бы крепкого ночного сна;
- храп как симптом апноэ — остановки дыхания во сне;
- кошмары;
- неконтролируемые резкие движения — например, взбрыки ногами или удары руками — во сне.
6. Заторможенность
На медицинском языке это называется брадикинезией. Человек чувствует себя скованно, с трудом начинает двигаться, медленно ходит, проявляет заторможенность в выполнении повседневных дел. Также брадикинезия при болезни Паркинсона может проявляться замедлением темпа речи или чтения.
7. Слишком тихий голос
Если окружающие замечают, что ваш голос стал слишком тихим и слегка хриплым, не отмахивайтесь от них. При развитии болезни Паркинсона «сила голоса» снижается гораздо активнее и быстрее, чем при обычных возрастных изменениях. Речь при этом становится не только тихой, но и безэмоциональной, а тембр приобретает дрожащие нотки.
8. Ухудшение мимики
Маской Паркинсона врачи называют лицо, на котором, кажется, отсутствует мимика. Человек выглядит отстранённым и слегка опечаленным, даже если участвует в увлекательной беседе или находится в кругу близких, которых действительно рад видеть.
Это связано с ухудшением подвижности лицевых мышц. Часто человек сам не осознаёт, что с его мимикой что-то не так, пока об этом ему не сообщат окружающие.
9. Регулярные запоры
Как правило, запоры — это повод добавить в рацион больше жидкости и клетчатки и начать активнее двигаться. Ну, или изучить побочные эффекты лекарств, которые вы принимаете.
Если же с рационом и образом жизни у вас всё окей, а запоры продолжаются, это серьёзный повод поговорить с врачом.
10. Частые головокружения
Регулярные головокружения могут быть признаком снижения давления: кровь в нужных количествах по каким-то причинам просто не достигает мозга. Нередко такие ситуации связаны с развитием неврологических нарушений, в том числе и «дрожательного паралича».
Что делать, если вы подозреваете у себя болезнь Паркинсона
Прежде всего, не паниковать. Почти все симптомы болезни Паркинсона на начальных стадиях могут быть следствием каких-то иных нарушений, не связанных с неврологией.
Поэтому в первую очередь надо идти к врачу — терапевту или неврологу. Специалист изучит вашу историю болезни, задаст вопросы о питании, вредных привычках, образе жизни. Возможно, понадобится сдать анализы крови и мочи, сделать МРТ, КТ и УЗИ головного мозга, чтобы исключить другие заболевания.
Но даже после получения результатов исследований у врача нередко остаются сомнения. Медик может порекомендовать вам регулярно посещать невролога, для того чтобы оценить, как меняются ваши симптомы и состояние со временем.
Если же болезнь Паркинсона будет диагностирована, врач назначит вам лекарства, которые смогут затормозить гибель клеток в мозге. Это облегчит симптомы и продлит вам здоровую жизнь ещё на много лет.
Источник
Если человек не теряет ясности рассудка, не значит, что он может командовать собственным телом. В нашем мозге есть более древние системы, доставшиеся нам от низших позвоночных. И они командуют тем, чтобы тело само принимало устойчивую позу при повороте туловища, чтобы мышцы-антагонисты, находящиеся по разные стороны конечности, работали попеременно. Когда работа этих структур нарушается, развивается постуральная неустойчивость.
Что такое постуральная неустойчивость?
Этот термин означает, что человек становится неустойчивым при повороте тела, в начале любого движения, при вставании и при необходимости остановиться. Это ощущается как:
- неуверенность при ходьбе;
- чувство вращения тела при движениях;
- вынужденная ходьба вслед за туловищем, которое пытается опрокинуться все время, но особенно – при смене позы или повороте тела.
Когда у человека развилась постуральная неустойчивость, он может легко упасть. Особенно часто это происходит, если его отвлечь или заставить обернуться в самом начале движения или когда он уже достаточно разогнался (даже если это со стороны выглядит как то, что он медленно семенит).
В чем причина симптома?
Изменения в мозге при болезни Паркинсона
Постуральная неустойчивость возникает при поражении таких подкорковых структур, которые называются экстрапирамидной системой. Их множество: это черная субстанция, голубое пятно, красное ядро, мозжечок, базальные ядра и другие. Они находятся в стволе мозга и в области полушарий – под корой мозга, и являются древними, полученными еще от низших позвоночных структурами.
Основная задача экстрапирамидной системы – регулировать тонус мышц так, чтобы человек устойчиво стоял в любой принимаемой им позе. Эти участки мозга осуществляют и контроль над построением поз и движений человека, причем делают это без обращения к его вниманию.
Основная причина поражения экстрапирамидной системы – это болезнь Паркинсона. В этом случае нейроны, составляющие структуры этой системы, начинают разрушаться. Когда погибло 60-80% от их общего количества, вещества дофамин, необходимого для правильной работы мозга, становится недостаточно. Тогда базальные ганглии начинают вырабатывать возбуждающий медиатор ацетилхолин, и это активирует кору головного мозга. Нормальные команды, которые обеспечивают тонус мышц и их готовность к движениям по воле сознания, прерываются. Так и появляется постуральная неустойчивость.
Нарушение тонуса мышц при перемене позы или при движении наблюдается не только при болезни Паркинсона. Этот симптом характерен и для всех тех заболеваний, когда в экстрапирамидной системе нервные клетки гибнут или, накапливая белок альфа-синуклеин (то есть, становясь тельцами Леви), перестают нормально функционировать. Это такие патологии, при которых или нарушается кровоснабжение мозга, или гибнут клетки, несущие нейронам питание:
- энцефалит;
- деменция с тельцами Леви;
- травма мозга;
- перенесенный инсульт, если погибли нейроны в области черной субстанции или такой структуры, которая называется «скорлупа»;
- прогрессирующий паралич Стила-Ольшевского;
- кортико-базальная дегенерация;
- опухоли мозга;
- синдром Шая-Дрейджера;
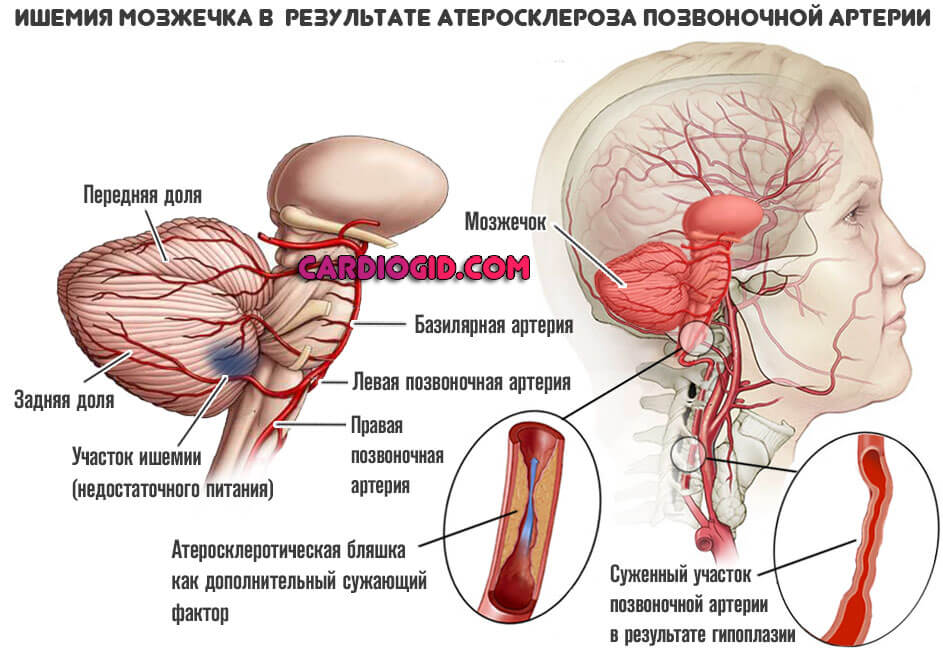
- атеросклероз артерий, которые несут кровь к черной субстанции и другим экстрапирамидным структурам;
- семейная (наследственная) кальцификация базальных ядер;
- спиноцеребеллярная атаксия;
- отравление этиловым спиртом, марганцем, свинцом, сероуглеродом, угарным газом;
- болезни Вильсона-Коновалова;
- приеме препаратов: нейролептиков, антагонистов дофамина, метилдофа, антидепрессантов, воздействующих на обмен серотонина, соли вальпроевой кислоты. Реже симптом может возникать при приеме транквилизаторов, «сердечных» препаратов («Амлодипин», «Кордарон»), противогрибковых препаратов и тех, которые, блокируя гистаминовые рецепторы, снижают кислотность желудка.
Как понять, какой причиной она вызвана?
Картина ПЭТ-КТ при болезни Паркинсона
Для этого нужно посетить невропатолога. Специалист поставит первичный диагноз «паркинсонизм» и назначит обследования, которые позволят найти причину постуральной неустойчивости. Это:
- позитронно-эмиссионная томография;
- допплерография сосудов шеи;
- определение уровня меди в крови;
- компьютерная томография головного мозга и шейного отдела спинного мозга;
- электроэнцефалография;
- проба с введением препарата «Леводопа».
Как лечится постуральная неустойчивость?
Терапия этого симптомокомплекса зависит от его причины.
Так, если это – болезнь Паркинсона, то проводится соответствующее лечение, в том числе – прием «Леводопа» или «Карбидопа». Если у пожилого человека нет противопоказаний, ему может быть выполнен и один из видов операций:
- вживление в мозг электрода, стимулирующего мозговую деятельность;
- локальное разрушение участка под названием бледное тело (паллидотомия).
Может понадобиться и лечение стволовыми клетками: они, попадая в кровоток, способны превратиться в погибшие нейроны.
Если постуральная неустойчивость появилась в результате приема препаратов, их отменяют и заменяют другой группой лекарственных средств. А если это – симптом атеросклеротического поражения артерий мозга, назначаются препараты, воздействующие на липидный обмен.
Независимо от причины постуральной неустойчивости, одних препаратов недостаточно. Нужно создать условия, при которых от мышц с нарушенным тонусом в мозг будет идти мощная импульсация. В этом случае появляется шанс, что болезнь перестанет прогрессировать, а между оставшимися в живых нейронами прорастут новые связи. К таким влияниям относятся:
- массаж;
- упражнения.
Необходимо также соблюдение правильной диеты.
Массаж
При постуральной неустойчивости можно делать и самомассаж
Его можно выполнять и дома, так как он довольно прост. Это ручная проработка мышц ног:
- прямое поглаживание;
- круговое поглаживание;
- «рисование» зигзагов на мышцах передней, а потом и задней поверхности ног;
- разминание мышц ног: снизу – вверх, сначала по передней, потом, по задней поверхности;
- растирание ножных мышц – в том же порядке;
- легкое похлопывание по ногам: снизу – вверх;
- поглаживание ног.
Оптимально, чтобы массаж был начат в массажном кабинете, а после него выполнялись физиопроцедуры, например, магнитотерапия, электромиостимуляция.
Упражнения
Это особо важная часть лечения постуральной неустойчивости любого вида. Комплекс должен подбирать врач в кабинете ЛФК, но потом заниматься легким спортом придется и дома. Обычно применяются такие упражнения:
- ходьба на месте;
- наклон туловища и его вращение по часовой, а затем против часовой стрелки;
- наклон туловища стоя, повороты верхней половины влево-вправо («мельница»);
- поднимание согнутых в колене ног в положении стоя;
- сгибание и разгибание ног в положении лежа на животе и лежа на спине;
- поддержание равновесия при стоянии на толстом, сложенном в несколько раз, коврике;
- стояние с закрытыми глазами;
- ходьба в наушниках;
- ходьба боком, приставными шагами;
- ходьба по одной линии;
- из положения сидя на стуле нужно достать предмет на полу.
Оптимально, если такие простые упражнения будут дополняться дыхательной гимнастикой, а также посещением бассейна.
Аппарат «Стабилан»
Занятия на аппарате Стабилан при постуральной неустойчивости
Для восстановления постуральной устойчивости можно использовать аппарат «Стабилан-01-2», связывающийся с компьютером. Этот стабилоанализатор с биологической обратной связью показан не только при болезни Паркинсона, но и при дегенеративных заболеваниях спинного мозга и мозжечка, после перенесенного инсульта, при головокружениях. Аппарат не применяется только при:
- сердечной недостаточности;
- психических нарушениях;
- выраженной деменции;
- нарушении зрения.
Тренировки на подобных аппаратах проводятся обычно в лечебных учреждениях, так как это требует определенных навыков человека, который будет заниматься вместе с больным. Сам аппарат выглядит подобно напольным весам, на которые нужно становиться. Выполнение упражнений контролируется самим больным – на мониторе, который вешают на уровне его глаз, а также помощником – на другом мониторе.
Диета
Питание при постуральной неустойчивости должно содержать мало белков и почти не включать продукты с холестерином. Придется отказаться от вредных привычек, так как они ухудшают кровоснабжение мозга.
Введите в рацион больного богатые антиоксидантами продукты и напитки:
- оливковое масло;
- зеленый чай;
- тыкву;
- свежие ягоды;
- красную фасоль;
- киви;
- цитрусовые;
- капусту;
- шпинат;
- лук;
- яблоки.
Обязательно пить достаточное количество жидкости, а также избегать хронических запоров.
Уход за больным
Поручни в ванной очень важны, если больной купается сам
Поскольку человек становится неустойчивым, очень важно обезопасить для него дом – чтобы он не упал. Все правила, которые нужно учесть, описаны в этом разделе статьи.
Для ходьбы же по улице желательно приобрести ходунки или роляторы.
Источник