Диагностика цервикогенная головная боль

Цервикогенная головная боль (ЦГБ) — это синдром, возникающий у людей, имеющих патологию анатомических структур в области шеи. Это вторичное состояние, которое развивается на фоне первичных заболеваний. Постановка диагноза требует комплексного обследования пациента с применением компьютерной или магнитно-резонансной томографии, ангиографии и других методов. Лечение основывается на использовании лекарственных средств, лечебной гимнастики и других подходов.
Общая информация

Патологическое состояние впервые описано в 1983 г. Однако с тех пор не выявлены однозначные критерии для постановки диагноза. Под этим клиническим термином понимают болевой синдром, возникающий на фоне структурных и функциональных изменений в шейном отделе позвоночника.
Установить распространенность цервикогенной головной боли затруднительно. В зависимости от используемых критериев, заболеваемость меняется от 1 до 14% всех случаев болевых ощущений в области головы и шеи. Чаще болеют женщины.
Причины развития
Причины возникновения цервикогенной головной боли тесно связаны с состоянием шейного отдела позвоночного столба. У больных выявляются функциональные изменения или патологические процессы, влияющие на тригемино-цервикальную систему. Последняя представляет собой совокупность волокон и ядер тройничного нерва, а также верхних шейных спинальных нервов.
В медицине известно, что ЦГБ (код по МКБ-10 — М53.0) — это болевые ощущения, первично возникающие в любых структурах первых трех шейных сегментов. К ним относят мышцы (субокципитальная, задняя нижняя косая, грудино-ключично-сосцевидная, ременная и трапециевидная), связки, сосуды, суставные сочленения, нервные волокна, межпозвоночный диск и костные образования.
Патогенез заболевания имеет характерные особенности:
- всегда присутствуют провоцирующие факторы: длительное сохранение неудобной позы, резкие движения головой, напряжение мышц шеи;
- у больных выявляются признаки поражения позвоночного столба, суставных сочленений или мышц;
- боль связана с вовлечением в процесс большого затылочного нерва;
- усиление болевых ощущений возникает из-за перевозбуждения рецепторов в спазмированной мускулатуре.
Описанный патогенез может приводить к тому, что любые стимулы начинают восприниматься организмом как болезненные. Это усиливает неприятные симптомы заболевания.
Классификация и симптомы
Выделяют ряд особенностей симптоматики заболевания:
- Развитие симптомов связано с поражением позвоночника, суставных сочленений или мышечноскелетных образований. Важно отметить, что большое значение имеет не изменение структуры, а нарушение биомеханики. Например, нарушения походки и осанки, деформации позвоночного столба с перенапряжением отдельных мышечных групп и др.
- Наличие провоцирующих факторов в виде переохлаждения, неудобной позы, резких движений головой, длительного изометрического напряжения мышц или стресса.
- Ощущения имеют односторонний характер и часто сопровождаются головокружениями различной степени выраженности. Возможны нарушения слуха или зрения.
В зависимости от механизмов развития ЦГБ, можно выделить три ее типа: сосудистая, невралгическая и мышечная. Каждый из них имеет свои клинические особенности.
- Сосудистая
Выделяют вазомоторный, венозный и ишемический подтип. Основа развития — раздражение симпатического сплетения, расположенного около позвоночной артерии. В результате этого у пациента возникают различные симптомы: тошнота, рвота, головокружения, шум в ушах, мелькание мушек перед глазами и др. Болевые ощущения пульсирующие, «жгучие».
- Невралгическая
Возникает при вовлечении в патологический процесс большого затылочного нерва. Это происходит при его сдавлении в результате нарушения тонуса мышц или при иррадиации нервных импульсов из других нервных структур.
- Мышечная
Нарушение тонуса мышц в области задней поверхности шеи приводит к появлению болевых ощущений, которые переходят на голову.
Диагностические мероприятия
Международное общество головной боли в 2004 г. выделило диагностические критерии для постановки диагноза «Цервикогенная головная боль»:
- болевые ощущения исходят из источника в области шеи и ощущаются в зонах лица или головы;
- лабораторные, клинические и инструментальные подтверждения органических или функциональных нарушений шейного отдела позвоночного столба или мягких тканей шеи;
- блокада нервных структур шеи приводит к прекращению болевых ощущений, что подтверждает связь боли с патологией шейной области;
- лечение основной патологии приводит к исчезновению болевого синдрома в течение 3 месяцев.
В процессе обследования врач выявляет ограничение подвижности шейного отдела позвоночника. При проведении функциональных проб с активными движениями в шеи (сгибания и разгибания) приводит к усилению головной боли. Аналогичную реакцию выявляют при пальпации мест выхода большого затылочного нерва и триггерных точек на мышцах затылка.
Всем больным с симптомами цервикогенной головной боли проводят исследования для визуализации структур шейного отдела. К ним относят рентгенографию, компьютерную или магнитно-резонансную томографию. Указанные методы обладают низкой диагностической ценностью, однако позволяют исключить органические повреждения центральной нервной системы и опухолевые поражения. Важно помнить, что выявление остеохондроза или спондилеза не подтверждает диагноз ЦГБ, так как эти изменения выявляются у 45% здоровых людей.
Важный диагностический признак — исчезновение головной боли после проведения блокады структур шеи растворами анестетика при ультразвуковом или рентгенологическом контроле. Диагностическую блокаду проводят в область различных анатомических структур, в зависимости от особенностей болевого синдрома.
Лечащий врач в процессе диагностики обращает внимание на ряд симптомов, связанных с тяжелым органическим поражением структур в области шеи. К ним относят:
- сильная головная боль появилась внезапно;
- болевые ощущения постоянно прогрессируют в отсутствии какого-либо внешнего воздействия;
- при внешнем осмотре выявляется очаговая неврологическая симптоматика;
- головная боль возникла после черепно-мозговой травмы;
- головокружения и ухудшения зрения различной интенсивности;
- в анамнезе выявляются опухолевые заболевания, системные патологии, а также ВИЧ-инфекция;
- болевой синдром усиливается при кашле или натуживании.
При выявлении указанных симптомов назначаются дополнительные лабораторные и инструментальные методы для подтверждения основного заболевания.
Дифференциальная диагностика
Важно провести дифференциальный диагноз с мигренью, головной болью напряжения и тригеминальными вегетативными цефалгиями. В зависимости от результатов диагностики лечение отличается.
Головная боль напряжения — распространенное состояние, которое характеризуется двусторонними болевыми ощущениями. В отличие от этого, ЦГБ имеет одностороннюю локализацию. При тяжелом течении возможно приобретение двустороннего характера боли. ЦГБ имеет большую интенсивность и усиливается при движениях в шеи или надавливании на триггерные точки. В случае головной боли напряжения диагностические блокады с анестетиком не приводят к уменьшению выраженности симптомов патологии.
Мигрень от цервикогенной головной боли отличается следующими признаками:
- первые приступы возникают в детском или подростковом возрасте;
- болевой синдром носит пульсирующий или распирающий характер;
- во время сбора анамнеза у больного выявляются провоцирующие факторы в виде недостатка или избытка сна, голода, приема алкогольных напитков и др.;
- сон уменьшается интенсивность болевых ощущений;
- использование препаратов из группы триптанов облегчает состояние;
- в период беременности приступы головной боли отсутствуют;
- семейный анамнез по мигрени.
Тригеминальные вегетативные цефалгии характеризуются сопутствующим нарушением работы симпатической или парасимпатической нервной системы. На фоне болевых ощущений возникает одностороннее слезотечение, заложенность носа, повышенная потливость лица и др. При этом боль кратковременна и редко сохраняется дольше 3 часов.
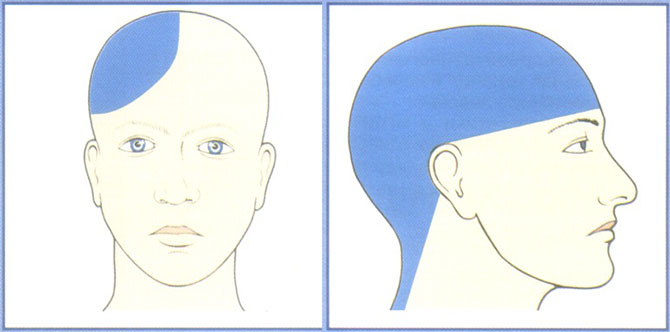 Участки локализации цервикогенной головной боли
Участки локализации цервикогенной головной боли
Статья по теме: Шейная мигрень
Лечение
Терапия цервикогенной головной боли комплексная. Используют лекарственные препараты, местные блокады с применением анестетиков, лечебный массаж и гимнастику, физиотерапевтические воздействия, инвазивные методы, психотерапию и т. д.
В медикаментозной терапии применяют лекарственные препараты различных фармакологических групп — простые анальгетики, нестероидные противовоспалительные средства (НПВС), миорелаксанты, антиконвульсанты и антидепрессанты. Они показывают эффективность при различных болевых синдромах, в том числе хронического характера.
Предпочтение отдают НПВС и простым анальгетикам. В клинических рекомендациях указывают на высокую эффективность нестероидных препаратов: Кеторола, Нимесулида, Диклофенака и др. Они могут использоваться при острых и хронических болевых ощущениях.
Препаратом выбора является Кеторолак, который показал хорошую эффективность в клинических исследованиях у больных с цервикогенной головной болью. Схема лечения — 90 мг внутримышечно или 20-40 мг внутрь на протяжении 5 суток. При необходимости продолжения терапии переходят на Нимесулид, используя его по 200 мг в сутки на протяжении 7-10 дней. Кеторолак отличается хорошей переносимостью и редко приводит к побочным реакциям со стороны желудочно-кишечного тракта и других внутренних органов. Применение наркотических анальгетиков не показано. Их широкое использование при ЦГБ может стать причиной возникновения головной боли на фоне отмены препаратов, а также привести к другим нежелательным побочным эффектам.
Триптаны и эрготамины, относящиеся к антимигренозным средствам, обладают низкой эффективностью. Исключение — сочетание мигренозных приступов с цервикогенной головной болью.
Также пациентам назначают центральные мышечные релаксанты (Баклофен, Тизанидин). Лекарственные средства нормализуют тонус мышц затылка и головы, уменьшая выраженность болевого синдрома. С аналогичной целью проводят введение ботулотоксина типа А в шейные и перикраниальные мышечные группы. Если терапия не приводит к значимому эффекту в первые две недели, назначают дополнительное обследование с целью подтверждения диагноза и уточнения причин развития ЦГБ.
При хроническом цервикогенном болевом синдроме к терапии добавляют антиконвульсанты и антидепрессанты. Среди последних предпочтение отдают ингибиторам обратного захвата серотонина и адреналина (Дулоксетин) и трициклическим антидепрессантам (Амитриптилин). Их длительное использование уменьшает выраженность дискомфорта и позволяет повысить уровень качества жизни. Селективные ингибиторы обратного захвата серотонина по типу Флуоксетина обладают низкой эффективностью.
Немедикаментозные подходы
Помимо лекарственных средств, пациентам показаны немедикаментозные методы лечения, в первую очередь лечебная гимнастика и мануальная терапия. Недавно проведенные клинические исследования показали, что в долгосрочной перспективе оба подхода обеспечивают значимое снижение болевых ощущений.
Многие больные с ЦГБ отказываются от физических упражнений, так как считают, что физическая нагрузка способна усилить симптоматику. Однако неврологи и врачи других специальностей считают, что гимнастика при цервикогенной головной боли является одним из первых методов терапии. Своевременное и правильное выполнение простых упражнений, направленных на мышцы шеи и спины, позволяет уменьшить интенсивность болевого синдрома. При этом упражнения выполняют под контролем специалиста, который обучает пациента правильной технике и подбирает комплекс лечебной гимнастики.
При хронической форме больному назначают индивидуальную психотерапию. Наибольшей эффективностью обладает когнитивно-поведенческое направление. Психотерапевт обучает пациента расслаблению мышц, а также позволяет улучшить качество жизни в долгосрочной перспективе.
Инвазивные методы терапии
Инвазивные подходы к лечению отличаются высокой эффективностью. К ним относят различные методы: блокады с анестетиками, радиочастотную денервацию, электростимуляцию и хирургические вмешательства.
Анестезирующие блокады — важная диагностическая и лечебная процедура. Положительный эффект от введения анестетиков позволяет полностью устранить болевой синдром и подтвердить диагноз цервикогенной головной боли. Введение лекарственных средств проводят в точки, соответствующие проекции нервных стволов, связанных с болевыми ощущениями. Внутрисуставные блокады облегчают состояние у 95% больных. Ряд специалистов использует введение глюкокортикостероидных гормонов, но эффективность данного подхода не доказана.
Радиочастотная денервация достоверно уменьшает интенсивность болевых ощущений у 70-80% пациентов в долгосрочной перспективе. Метод позволяет разрушить нервные волокна, стимуляция которых приводит к неприятным ощущениям. Целью для радиочастотной денервации являются фасеточные суставы в шейном отделе позвоночного столба, а также задние корешки 2 и 3 спинномозговых нервов. Следует отметить, что метод ограничен в использовании в связи с недоступностью специального оборудования во многих лечебных учреждениях.
Методы электростимуляции активно исследуются в клинической практике. Для использования у пациентов с ЦГБ показана чрескожная стимуляция большого затылочного нерва, эпидуральных оболочек и других нервных образований в области шейного отдела позвоночника. В качестве стимулирующего агента используют постоянный или переменный электрический ток, а также магнитное поле.
Хирургические операции проводят у отдельных пациентов, когда заболевание провоцирует сильные иррадиирующие боли в руке или сегментарные неврологические расстройства. Чаще всего это наблюдается у больных с травматическими повреждениями шейного отдела позвоночника. Оперативные вмешательства направлены на устранение сдавления нервов путем фораменэктомии, дискэктомии и др. При поражении суставов проводится спондилез, направленный на нормализацию положения суставных поверхностей относительно друг друга.
Выбор конкретного метода терапии зависит от причины возникновения цервикогенной головной боли, наличия сопутствующих заболеваний, а также особенностей клинической картины. Самолечение недопустимо, так как может стать причиной прогрессирования болезни или развития осложнений.
Прогноз и профилактика
Прогноз при своевременном обращении за медицинской помощью и начале лечения благоприятный. Комплексная терапия, направленная на устранение болевого синдрома и основного заболевания, позволяет предупредить прогрессирование ЦГБ и избавить пациента от хронической боли. Средняя продолжительность лечебных мероприятий при неосложненном течение болезни — 6-8 месяцев.
Если больной длительное время занимался самолечением или получал неправильную терапию, симптоматика усиливается, приводя к снижению уровня качества жизни.
Специфические профилактические мероприятия не разработаны. Для предупреждения развития цервикогенной головной боли врачи советуют придерживаться следующих рекомендаций:
- Нормализовать режим сна и бодрствования. Взрослому человеку рекомендуется спать не менее 8 часов.
- Обеспечить регулярные занятия спортом, адекватные по уровню физической подготовки. Предпочтение отдается низкоинтенсивной аэробной нагрузке (бег, езда на велосипеде, плавание) и гимнастике.
- Нормализовать рацион питания и исключить вредные привычки, в том числе курение и употребление спиртных напитков.
- Предупреждать получение травм позвоночника.
- Своевременно лечить имеющиеся заболевания опорно-двигательного аппарата и внутренних органов. При наличии сколиоза и других нарушений заниматься лечебным массажем, гимнастикой и соблюдать назначения лечащего врача.
Возникновение острой или хронической головной боли — показание для обращения за медицинской помощью.
Читайте также: Головная боль в области лба
Источник
Головная боль или цефалгия является одним из наиболее распространённых видов боли, и сегодня представляет собой одну из наиболее частых проблем со здоровьем. Она оказывает существенное влияние на качество жизни и психологическое состояние человека, а также имеет серьёзные социально-экономические последствия. Большему проценту людей знакомо состояние, когда болит голова в области лба и давит на глаза и/или ощущается давление в висках. Люди с хронической болью обращаются за медицинской помощью в 5 раз чаще, чем остальная часть населения.

Одной из возможных причин этого может быть то, что подход к решению цефалгии часто бессистемный, односторонний, с отсутствием междисциплинарного сотрудничества. Пациенты, как правило, недостаточно оцениваются, особенно, с точки зрения опорно-двигательного аппарата, притом, что цервикогенный (вертеброгенный) компонент играет в патогенезе головной боли одну из самых значительных ролей.
Важность опорно-двигательного аппарата исходит из того, что каждая ноцицептивная стимуляция рефлекторно вызывает, как вегетативный, так и соматический ответ. И, независимо от основной причины, почему болит голова в висках, в лобной части, в затылке и т.д., опорно-двигательный аппарат в её возникновении, в большей или меньшей степени, участвует.
Термин «цервикогенная головная боль» и его значение
Термин «цервикогенная головная боль» (ЦГБ) впервые описал О. Sjaastad и его коллеги в 1983 году. К этому первому описанию в профессиональных кругах отнеслись скептически, а эксперты цефалгии до сих пор только очень постепенно принимают во внимание созданные клинические критерии.
Термин «цервикогенная» означает «основанная на шейной области», и в определении описывает головную боль с чётким участием шеи и шейного отдела позвоночника и этиопатогенезом, который основывается на этой области.
Термин «цервикальная» впоследствии был описан, как вводящий в заблуждение, а «цервикальная мигрень», как оксюморон. Тем не менее, этот термин был использован Международным обществом головной боли даже спустя 5 лет в первой международной классификации головной боли с 1988 года.
Патофизиология
Механизмы, в соответствии с которыми голова может болеть в долгосрочной перспективе, имеющие причины в дисфункции шейного отдела позвоночника, пытается объяснить ряд теорий. Некоторые из них, однако, всё ещё являются только гипотезами на стадии исследований и проверок.
Повреждение тканей приводит к активации ноцицепторов и, если стимул занимает больше времени, снижается порог восприятия болевых раздражителей, симптом чего представлен гипералгезией. Это – чрезмерная реакция на постоянную болевую стимуляцию.
Следующим этапом патологического процесса является аллодиния, где стимулы, которые обычно не вызывают боль, воспринимаются, как болезненные.
Клиническая картина
Клинический диагноз ЦГБ, по-прежнему, сложен, несмотря на интенсивные усилия по её характеристике; главным образом, так есть потому, что симптомы перекрываются между различными типами головных болей. Более того, они часто могут быть объединены с другими, в основном, первичными видами боли.
Симптомы проявления головной боли
Цервикогенная головная боль представляет собой, в основном, одностороннюю головную боль без двустороннего распространения; иногда, однако, может быть двусторонней (например, болит голова в висках), если поражаются структуры на обеих сторонах шеи. Боль описывается, как постоянная, преимущественно, умеренная, но часто с изменением курса и ухудшением приступов. Приступ – тупой, давящий (часто, когда болит голова – давит на глаза), характерный не пульсирующей болью.
Как правило, болезненность начинается с затылка или затылочной области, и распространяется на лобно-височную часть головы, где часто воспринимается, как наиболее интенсивная. Некоторые люди указывают на чувства парестезии и дизестезии на поверхности головы, нередко боль описывается, как отдающая в плечо и руку. В большинстве случаев ощущения тупые, расплывчатые. Приступы, как правило, провоцируются определёнными факторами, которые включают:
- движение шеи;
- неправильное положение головы;
- внешнее давление на шею и затылочную область.
Продолжительность каждого приступа может находиться в диапазоне от нескольких часов до нескольких дней, иногда – даже недель.
Одним из основных симптомов является ограничение диапазона движений в шейном отделе позвоночника (как пассивное, так и активное) и положения шеи. В шейных и плечевых мышцах расположены триггерные точки (trigger points), ручная стимуляция которых вызывает отражение боли в области шеи, затылка и других частей головы.
Сопровождающие и необязательные симптомы представлены следующими явлениями:
- тошнота и рвота;
- головокружение;
- светобоязнь и фонофобия;
- дисфагия;
- затуманенное зрение;
- ипсилатеральный периокулярный отёк или покраснение (на одном уровне).
Некоторые люди описывают также такие признаки, как:
- нарушения сна;
- нарушение концентрации внимания;
- депрессия или другие невротические расстройства.
Часто встречаются обнаруживаемые признаки повышенной нервно-мышечной возбудимости.
Другим диагностическим критерием (используемым, в основном, в научных исследованиях, а не на практике) является положительный ответ на анестезирующие блокады анатомических структур, подозреваемые в индукции цервикогенной головной боли, т.е., создании переходного периода без боли. Чаще всего, речь идёт о таких структурах, n. occipitalis major, n. occipitalis minor или спинной корень C2.
При постановке диагноза имеет значение и незначительный эффект терапии Индометацином, Эрготамином или Суматриптаном.
Критерии в соответствии с IHS
В Международной классификации головной боли с 2004 года описаны критерии для диагностики цервикогенной цефалгии, которые своим содержанием отличаются от предыдущих.
Заболевания шейного отдела позвоночника часто рассматриваются, как наиболее частые пусковые механизмы головной боли, в частности, потому, что многие боли начинаются в затылочной области или в этом районе максимально локализуются. В шейном отделе позвоночника дегенеративные изменения при рентгенологическом исследовании могут быть продемонстрированы, практически, у всех людей в возрасте старше 40 лет.
Локализация боли и наличие дегенеративных изменений могут быть приемлемыми факторами, считающимися наиболее распространёнными причинами боли, но многие исследования показали, что подобные изменения являются широко распространёнными даже среди людей, которые никогда не страдали от цефалгии.
Спондилёз или остеохондроз, таким образом, не может рассматриваться, как объяснение ЦГБ. Кроме того, клинические симптомы, такие, как болезненность в шейной области, сосуществующая боль в плече, ограничение движений позвоночника, тошнота, рвота, светобоязнь или проявление фонофобии не являются исключительными для ЦГБ, и не определяют связь между расстройством и источником боли.
Доказательства того, что боль может быть связана с расстройством в области шеи, должны быть основаны, по меньшей мере, на одном из следующих значений:
- демонстрируются клинические признаки, доказывающие происхождение боли в шее (причём, именно в определении достоверных и надёжных тестов IHS видит самую большую проблему, т.к. она не считает клинические признаки, такие, как ограниченная подвижность или вегетативные симптомы достаточным доказательством происхождения боли);
- подавление боли диагностической блокадой шейной структуры или ее иннервация с использованием плацебо (или любых других надлежащих мер контроля).
По крайней мере, 3 месяца безболезненного периода после успешного лечения причинных расстройств или поражений.

Заключение
Цервикогенные головные боли являются относительно частой причиной хронической цефалгии, но часто остаются непризнанными или неправильно диагностированными. Комплекс симптомов может быть очень похожим на наиболее часто диагностируемые первичные головные боли, такие, как мигрень или тензионная цефалгия. Иногда ЦГБ даже может сосуществовать с мигренью или быть её спусковым механизмом, но при соответствующей профилактике мигрени наблюдается эффект снижения частоты приступов мигрени без улучшения клинической картины.
Ранняя диагностика, т.е. детальное исследование опорно-двигательного аппарата, а также применение междисциплинарных терапевтических процедур могут существенно повлиять на продолжительность и стоимость лечения. Необходимо, однако, всегда исключить тяжёлые органические заболевания.
Источник


